Дифференциальная диагностика
Распознавание классических форм острого холецистита, особенно при своевременной госпитализации больных, не представляет сложности. Трудности в диагностике возникают при атипичном течении заболевания, когда нет параллелизма между патоморфологическими изменениями желчного пузыря и клиническими проявлениями, а также при осложнении острого холецистита неотграниченным перитонитом, когда из-за выраженной интоксикации и диффузного характера болей в животе невозможно выяснить источник перитонита.
Диагностические ошибки при остром холецистите возникают в .12—17% случаев. Ошибочными диагнозами могут быть такие диагнозы острых заболеваний органов брюшной полости, как острый аппендицит, прободная язва желудка или двенадцатиперстной кишки, острый панкреатит, кишечная непроходимость и другие. Иногда диагноз острого холецистита ставят при правосторонней плевропневмонии, паранефрите, пиелонефрите. Ошибки в диагнозе приводят к неправильному выбору метода лечения и запоздалому оперативному вмешательству.
Наиболее часто на догоспитальном этапе вместо острого холецистита диагностируют острый аппендицит, кишечную непроходимость и острый панкреатит. Обращает на себя внимание тот факт, что при направлении больных в стационар диагностические ошибки встречаются чаще в старшей возрастной группе (10,8%) по сравнению с группой больных моложе 60 лет.
Ошибки такого рода, допущенные на догоспитальном этапе, как правило, не влекут за собой особых последствий, поскольку каждый из перечисленных выше диагнозов является абсолютным показанием к экстренной госпитализации больных в хирургический стационар. Однако, если такой ошибочный диагноз будет подтвержден и в стационаре, это может быть причиной серьезных тактических и технических просчетов (неправильно выбранный оперативный доступ, ошибочное удаление вторично измененного червеобразного отростка и др.). Вот почему особо важное практическое значение имеет дифференциальная диагностика между острым холециститом и сходными по клинике заболеваниями.
Отличить острый холецистит от острого аппендицита в ряде случаев представляет довольно сложную клиническую задачу. Особенно труден дифференциальный диагноз тогда, когда желчный пузырь расположен низко и воспаление его симулирует острый аппендицит или, наоборот, при высоком (подпеченочном) расположении червеобразного отростка острый аппендицит во многом напоминает по клинике острый холецистит.
При обследовании больных следует учитывать, что острым холециститом чаще всего страдают больные старшей возрастной группы. В анамнезе у больных острым холециститом нередки повторные приступы болей в правом подреберье с характерной иррадиацией, а в ряде случаев и прямые указания на желчнокаменную болезнь. Боли при остром аппендиците не бывают столь интенсивными, как при остром холецистите и не иррадиируют в правые надплечье, плечо и лопатку. Общее состояние больных острым холециститом при прочих равных условиях обычно более тяжелое. Рвота при остром аппендиците - однократная, при остром холецистите - повторная. Пальпаторное обследование живота позволяет выявить характерную для каждого из этих заболеваний локализацию болезненности и напряжения мышц брюшной стенки. Наличие увеличенного и болезненного желчного пузыря окончательно исключает диагностические сомнения.
Много общего в клинических проявлениях острого холецистита и острого панкреатита: анамнестические указания на желчнокаменную болезнь, острое начало заболевания после погрешности в диете, локализация болей в верхней половине живота, повторная рвота. Отличительными особенностями острого панкреатита являются: опоясывающий характер болей, резкая болезненность в эпигастральной области и значительно менее выраженнаяв правом подреберье, отсутствие увеличения желчного пузыря, диастазурия, тяжесть общего состояния больного, что особенно характерно для панкреонекроза.
Поскольку при остром холецистите наблюдается повторная рвота, а также нередко имеются явления пареза кишечникасвздутием живота и задержкой стула, может возникнуть подозрение на острую обтурационную кишечную непроходимость. Последнюю отличают схваткообразный характер болей с нехарактерной для острого холецистита локализацией, резонирующая перистальтика, «шум плеска», положительный симптом Валя и другие специфические признаки острой кишечной непроходимости. Решающее значение в дифференциальной диагностике имеет обзорная рентгеноскопия брюшной полости, позволяющая выявить вздутие кишечных петель (симптом «органных труб») и уровни жидкости (чаши Клойбера).
Клиническая картина прободной язвы желудка и двенадцатиперстной кишки настолько характерна, что ее редко приходится дифференцировать от острого холецистита. Исключение представляет прикрытая перфорация, в особенности, если она осложняется образованием подпеченочного абсцесса. В подобных случаях следует учитывать язвенный анамнез, острейшее начало заболевания с «кинжальной» боли в эпигастрии, отсутствие рвоты. Существенную диагностическую помощь оказывает рентгенологическое исследование, позволяющее выявить, наличие в брюшной полости свободного газа.
Почечная колика, а также воспалительные заболевания правой почки и околопочечной клетчатки (пиелонефрит, паранефрит и др.) могут сопровождаться болями в правом подреберье и поэтому симулируют клиническую картину острого холецистита. В связи с этим при обследовании больных надо обязательно обращать внимание на урологический анамнез, тщательно исследовать область почек, а в ряде случаев возникает необходимость в применении целенаправленного исследования мочевыводящей системы (анализ мочи, экскреторная урография, хромоцистоскопия и др.).
Инструментальная диагностика острого холецистита
Снижение частоты ошибочных диагнозов при остром холецистите является важной задачей практической хирургии. Она может быть успешно решена только при широком использовании таких современных диагностических методов, как УЗИ, лапароскопия, ретроградная панкреатохолангиография (РПХГ).
К эхопризнакам острого холецистита относятся утолщение стенки желчного пузыря и эхонегативный ободок вокруг него (удвоение стенки) (рис.9).
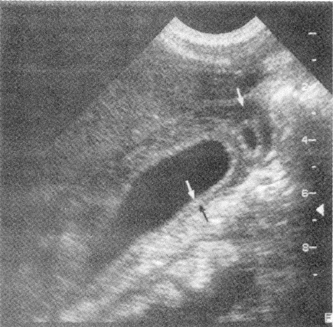 |
Рис. 9. УЗ картина острого холецистита. Видны утолщение стенки желчного пузыря (между черной и белой стрелкой) и небольшое количество жидкости вокруг него (одиночная белая стрелка)
Высокая диагностическая точность лапароскопии при «остром животе» позволяет широко использовать метод с дифференциально-диагностической целью. Показания к лапароскопии при остром холецистите следующие:
1. Неясность диагноза в связи с неубедительной клиникой острого холецистита и невозможность установить другими диагностическими методами причину «острого живота».
2. Трудности в определении клиническими методами степени тяжести воспалительных изменений в желчном пузыре и брюшной полости у больных с высокой степенью операционного риска.
3. Трудности выбора способа лечения (консервативного или оперативного) при «смазанной» клинической картине острого» холецистита.
Проведение по показаниям лапароскопии у больных острым холециститом позволяет не только уточнить диагноз и глубину патоморфологических изменений в желчном пузыре и распространенность перитонита, но и правильно решать лечебно-тактические вопросы. Осложнения при лапароскопии возникают исключительно редко.
При осложнении острого холецистита механической желтухой или холангитом важно до операции иметь точные сведения о причинах их развития и уровне непроходимости желчных протоков. Для получения данной информации производят РПХГ путем канюляции большого дуоденального соска под контролем дуоденоскопа (рис. 10, 11). РПХГ должна производиться в каждом случае острого холецистита, протекающего с выраженными клиническими признаками нарушения оттока желчи в кишечник. При успешном выполнении контрастного исследования имеется возможность выявить камни желчных протоков, определить их локализацию и уровень закупорки протока, установить протяженность сужения желчного протока. Определение характера патологии в желчных протоках с помощью эндоскопического метода позволяет правильно решать вопросы о сроках операции, объеме оперативного вмешательства на внепеченочных желчных протоках, а также о возможности выполнения эндоскопической папиллотомии для ликвидации причин,. вызвавших механическую желтуху и холангит.
При анализе холангиопанкреатограмм наиболее трудно правильно интерпретировать состояние терминального отдела общего желчного протока в связи с возможностью появления на рентгенограммах ложных признаков его поражения. Чаще всего ошибочно ставят диагноз рубцового стеноза большого дуоденального соска, в то время как рентгенологическая картина стеноза может быть вызвана функциональными причинами» (отек соска, стойкий сфинктероспазм). По нашим данным, неправильный диагноз органического стеноза большого дуоденального соска ставится в 13% случаев. Ошибочная диагностика стеноза соска может повлечь за собой неправильные' тактические действия. Во избежание неоправданных хирургических вмешательств на большом дуоденальном соске эндоскопический диагноз стеноза должен быть верифицирован в ходе операции применением оптимального комплекса интраопера-ционных исследований.
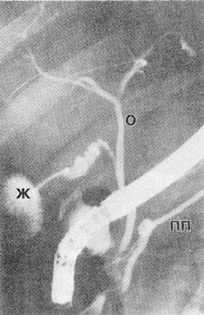 |
Рис. 10. РПХГ в норме. ПП - проток поджелудочной железы; Ж - желчный пузырь; О ‑ общий печеночный проток
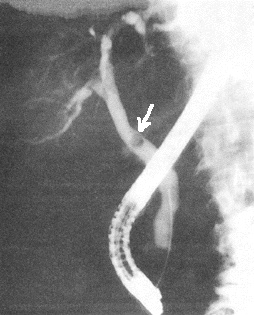 |
Рис. 11. РПХГ. Визуализируется камень общего желчного протока (помечен стрелкой).
В целях сокращения предоперационного периода у больных механической желтухой и холангитом эндоскопическую ретроградную холангиопанкреатографию проводят в первые сутки с момента поступления больных в стационар.
Лечебная тактика при остром холецистите
Основные положения по лечебной тактике при остром холецистите были выработаны на VI и дополнены на XV пленумах Правления Всесоюзного общества хирургов (Ленинград, 1956 и Кишинев, 1976). Согласно этим положениям, тактика хирурга при остром холецистите должна быть активно-выжидательной. Порочной признана выжидательная тактика, ибо стремление разрешить воспалительный процесс консервативными мерами приводит к серьезным осложнениям и запоздалым операциям.
Принципы активно-выжидательной лечебной тактики состоят в следующем.
1. Показаниями к экстренной операции, которая выполняется в первые 2—3 ч с момента госпитализации больного, являются гангренозный и прободной холециститы, а также холецистит, осложненный диффузным или разлитым перитонитом.
2. Показаниями к срочной операции, которая производится спустя 24—48 ч с момента поступления больного в стационар, являются отсутствие эффекта от консервативного лечения при сохранении симптомов интоксикации и местных перитонеальных явлений, а также случаи нарастания общей интоксикации и появления симптомов раздражения брюшины, что свидетельствует о прогрессировании воспалительных изменений в желчном пузыре и брюшной полости.
3. При отсутствии симптомов интоксикации и местных перитонеальных явлений больным проводится консервативное лечение. Если в результате консервативных мероприятий удается купировать воспалительные явления в желчном пузыре, вопрос об операции у этих больных решается индивидуально после всестороннего клинического обследования, включая рентгенологическое исследование желчных протоков и желудочно-кишечного тракта. Оперативное вмешательство у данной категории больных выполняют в «холодный» период (не ранее 14 дня с начала заболевания), как правило, не выписывая больных из стационара.
Из перечисленных показаний следует, что консервативный метод лечения можно применять только при катаральной форме холецистита и в случаях флегмонозного холецистита, протекающего без перитонита или со слабовыраженными признаками местного перитонита. Во всех остальных случаях больные острым холециститом должны быть оперированы в экстренном или срочном порядке.
Успех операции при остром холецистите во многом зависит от качества предоперационной подготовки и правильной организации самой операции. При экстренной операции больные нуждаются в кратковременной интенсивной терапии, направленной на детоксикацию организма и коррекцию нарушений метаболических процессов. Предоперационная подготовка не должна занимать более 2—3 ч.
Экстренная операция, выполненная при остром холецистите, имеет свои теневые стороны, которые связаны с недостаточным обследованием больного до операции и с невозможностью, особенно в ночное время, провести полноценное исследование желчных протоков. В результате неполного обследования желчных протоков просматривают камни и стриктуры большого дуоденального соска, что приводит в последующем к рецидиву заболевания. В этой связи экстренные операции при остром холецистите целесообразно выполнять в утреннее и дневное время, когда возможно участие в операции, квалифицированного хирурга и применение в ходе ее специальных методов диагностики поражений желчных протоков. При поступлении больных в ночное время, не нуждающихся в безотлагательной операции, им необходимо проводить в оставшиеся ночные часы интенсивную инфузионную терапию.
Консервативное лечение острого холецистита
Проведение консервативной терапии в полном объеме и в ранние сроки заболевания обычно позволяет купировать воспалительный процесс в желчном пузыре и устранить тем самым необходимость срочного оперативного вмешательства, а при большом сроке заболевания — подготовить больного к операции.
Консервативная терапия, основанная на патогенетических принципах, включает в себя комплекс лечебных мероприятий, которые направлены на улучшение оттока желчи в кишечник, нормализацию нарушенных процессов метаболизма и восстановление нормальной деятельности других систем организма. В комплекс лечебных мероприятий необходимо включать:
1) голод в течение 2—3 дней;
2) локальная гипотермия - применение «пузыря» со льдом на область правого подреберья;
3) промывание желудка при сохранении тошноты и рвоты;
4) назначение в инъекциях спазмолитиков (атропин, платифиллин, но-шпа, или папаверин);
5) антигистаминная терапия (димедрол, пипольфен или супрастин);
6) антибактериальная терапия. Для антибактериальной терапии следует использовать препараты, которые способны действовать против этиологически значимых микроорганизмов и хорошо проникать в желчь.
Препараты выбора:
- Цефтриаксон 1-2 г/сут + метронидазол 1,5-2 г/сут;
- Цефопиразон 2-4 г/сут + метронидазол 1,5-2 г/сут;
- Ампициллин/сульбактам 6 г/сут;
- Амоксициллин/клавуланат 3,6-4,8 г/сут;
Альтернативный режим:
- Гентамицин или тобрамицин 3 мг/кг в сутки + ампициллин 4 г/сут+ метронидазол 1,5-2 г/сут;
- Нетилмицин 4-6 мг/кг + метронидазол 1,5-2 г/сут;
- Цефепим 4 г/сут + метронидазол 1,5-2 г/сут;
- Фторхинолоны (ципрофлоксацин 400-800 мг внутривенно) + метронидазол 1,5-2 г/сут;
7) для коррекции нарушенных метаболических процессов и дезинтоксикации вводят внутривенно 1,5—2 л инфузионных сред: раствор Рингера—Локка или лактасол — 500 мл, глюкозо-новокаиновую смесь — 500 мл (раствор новокаина 0,25% — 250 мл и 5% раствор глюкозы — 250 мл), гемодез — 250 мл, 5% раствор глюкозы — 300 мл совместно с 2% раствором хлорида калия — 200 мл, белковые препараты — гидролизат казеина, аминопептид, альвезин и другие;
8) назначают витамины группы В, С, препараты кальция;
9) с учётом показаний применяют гликозиды, кокарбоксилазу, панангин, эуфиллин и гипотензивные препараты.
Назначение обезболивающих препаратов (промедол, пантопон, морфин) при остром холецистите считается недопустимым, так как снятие болей сглаживает нередко картину заболевания и приводит к просмотру момента прободения желчного пузыря.
Важным компонентом лечебных мероприятий при остром холецистите является выполнение блокады круглой связки печени 0,25% раствором новокаина в количестве 200-250 мл. Она не только снимает болевые ощущения, но и улучшает отток инфицированной желчи из желчного пузыря и желчных протоков благодаря 'усилению сократительной способности пузыря и снятию спазма сфинктера Одди. Восстановление дренажной функции желчного пузыря и опорожнение его от гнойной желчи способствуют быстрому стиханию воспалительного процесса.
Хирургическое лечение острого холецистита
Хирургические доступы. Для доступа к желчному пузырю и внепеченочным желчным протокам предложено множество разрезов передней брюшной стенки, но наибольшее распространение получили разрезы Кохера, Федорова, Черни и верхнесрединная лапаротомия.
Объем оперативного вмешательства. При остом холецистите он определяется общим состоянием больного, тяжестью основного заболевания и наличием сопутствующих изменений во внепеченочных желчных протоках. В зависимости от этих обстоятельств характер операции может заключаться в холецистостомии или холецистэктомии, которая при наличии показаний дополняется холедохотомией и наружным дренированием желчных протоков или созданием билиодигестивного анастомоза.
Окончательное решение об объеме оперативного вмешательства принимается после тщательной ревизии внепеченочных желчных протоков, которая проводится с помощью простых и доступных методов исследования (осмотр, пальпация, зондирование через культю пузырного протока или вскрытый общий желчный проток), включая интраоперационную холангиографию. Проведение интраоперационной холангиографии можно достоверно судить о состоянии желчных протоков, их расположении, ширине, наличии или отсутствии камней и стриктур. На основании холангиографических данных аргументируют вмешательство на общем желчном протоке и выбор способа коррекции его поражения.
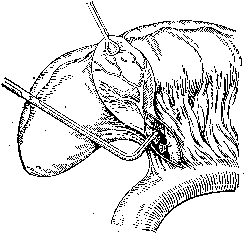
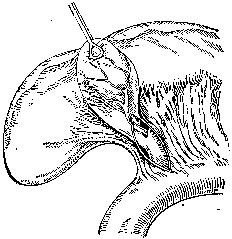
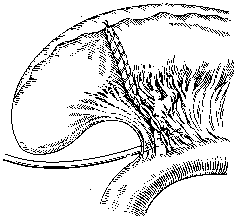
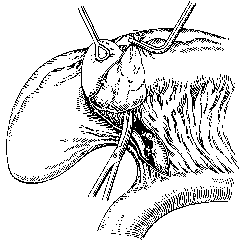
Холецистэктомия. Удаление желчного пузыря является основным вмешательством при остром холецистите, ведущей к полному выздоровлению больного. Эту операцию в 1882 г. впервые выполнил K.Langenbuch. Применяют два способа холецистэктомии – «от шейки» и «от дна». Несомненные преимущества имеет способ удаления желчного пузыря «от шейки» (рис. 12).
 |
 |
А б
 |
 |
В г
Рис. 12. Холецистэктомия от шейки. Этапы операции (В.С. Савельев, 1986)
а - выделены пузырный проток и пузырная артерия; б - пузырная артерия пересечена и перевязана, пересечен пузырный проток и культя его перевязана у места впадения в общий желчный проток; в - желчный пузырь выделяется из его ложа в печени; г - ложе пузыря в печени зашито, к сальниковому отверстию поставлен дренаж.
При этом способе к выделению желчного пузыря из ложа печени приступают после пересечения и перевязки пузырного протока и пузырной артерии. Разобщение желчного пузыря с желчными протоками является мерой профилактики миграции камней из пузыря в протоки, а предварительная перевязка артерии обеспечивает бескровное удаление пузыря. К удалению желчного пузыря от дна прибегают при наличии в области шейки пузыря и печеночно-двенадцатиперстной связки воспалительного инфильтрата. Выделение желчного пузыря от дна позволяет ориентироваться в расположении пузырного протока и артерии и установить топографическое отношение их к элементам печеночно-двенадцатиперстной связки.
Обработку культи пузырного протока, длина которой не должна быть более 1 см, производят не тотчас после удаления пузыря, а после того как проведены интраоперационная холангиография и зондирование желчных протоков, используя для этих целей культю протока. Перевязывать ее нужно дважды шелком, причем 1 раз с прошиванием.
Ложе желчного пузыря в печени ушивают кетгутом, предварительно добившись гемостаза в нем путем электорокоагуляции кровоточащих сосудов. Ложе пузыря нужно ушивать таким образом, чтобы хорошо адаптировались края всей раневой поверхности печени и не образовались при этом полости.
Последнее десятилетие ознаменовано бурным развитием лапароскопической хирургии вообще и хирургии желчевыводящих путей в частности (рис. 13).
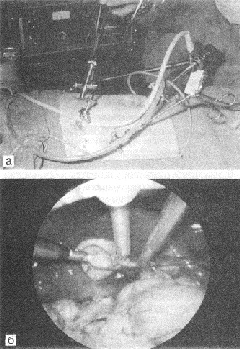
Рис. 13. Лапароскопическая холецистэктомия. а - эндоскоп и инструментальные троакары введены в брюшную полость; б - перевязка пузырного протока при подтягивании за желчный пузырь.
Наряду с этим все большее распространение в России и за рубежом получает новая технология операций на желчевыводящих путях из минилапаротомного доступа. В России первые операции из минилапаротомного доступа по поводу ЖКБ выполнены в клинике М.И.Прудкова с использованием разработанного его сотрудниками ретрактора. Зарубежные авторы высоко оценивают минилапаротомный доступ для выполнения холецистэктомии, особенно у больных с высоким операционным риском.
Холецистостомия. Оперативное вмешательство на желчном пузыре – холецистостомию – впервые выполнил J.L.Petit в 1735 г. Эту дату считают моментом отсчета оперативного лечения калькулезного холецистита. Несмотря на паллиативный характер этой операции, она и в настоящее время не утратила своего практического значения. Как малотравматичная операция, холецистостомия применяется у наиболее тяжелых и ослабленных больных, когда степень операционного риска особенно высока.
При увеличенном желчном пузыре создают холецистостому путем подшивания дна пузыря к париетальной брюшине (холецистостомия "вплотную"), а при гангрене желчного пузыря или внутрипеченочном его расположении дренируют пузырь на протяжении (холецистостомия "на протяжении") с подведением к нему отграничивающих тампонов.
Операции на внепеченочных желчных протоках. Сочетание острого холецистита с поражениями внепеченочных желчных протоков требует расширения объема оперативного вмешательства, включая вскрытие общего желчного протока. В настоящее время показания к холедохотомии четко определены, и ими являются:
1. механическая желтуха при поступлении и в момент операции;
2. холангит;
3. расширение внепеченочных желчных протоков;
4. камни желчных протоков, определяемые пальпаторно и на холангиограммах;
5. стриктура терминального отдела общего желчного протока, подтвержденная результатами интраоперационной холангиографии и/или зондирования большого дуоденального соска.
Вскрытие общего желчного протока производят в супрадуоденальном отделе его ближе к двенадцатиперстной кишке. Нерасширенный желчный проток лучше вскрывать поперечным разрезом, чтобы при последующем ушивании поперечного разреза не образовалось сужения протока. При расширенном желчном протоке производят как продольный, так и поперечный разрезы.
При наличии камней в желчных протоках необходимо их удалить и промыть протоки раствором новокаина, после чего тщательно произвести ревизию терминального отдела общего желчного протока, большого дуоденального соска, где чаще всего камни просматриваются. Для обнаружения камней в большом дуоденальном соске (ущемленных, флотирующих) следует мобилизовать двенадцатиперстную кишку по Кохеру и пальпировать сосочек на зонде. Для исключения стеноза большого дуоденального сосочка проверяют его проходимость зондом диаметром 3 - 4 мм. При отсутствии стеноза зонд свободно проходит в просвет кишки и легко пальпируется через ее стенку.
Важным этапом операции является правильный выбор способа завершения холедохотомии. Существуют различные пути её окончания:
1. ушивание раны общего желчного протока наглухо;
2. наружное дренирование желчных протоков;
3. создание билио-дигестивного соустья путем формирования холедохо-дуоденоанастомоза или трансдуоденальной папиллосфинктеротомии.
Ушивание раны общего желчного протока наглухо при остром холецистите мы считаем недопустимым, во-первых, потому, что в условиях воспалительной инфильтрации и сопутствующей желчной гипертензии возможно прорезывание швов и просачивание желчи через швы протока; во-вторых, еще и потому, что при глухом шве общего желчного протока исключается возможность выявления в послеоперационном периоде оставленных камней в протоках и не диагностированного стеноза большого дуоденального соска, поскольку невозможно произвести контрольную фистулохолангиографию.
Наружное дренирование желчных протоков. Каждая холедохотомия, предпринятая при остром холецистите с диагностической или лечебной целью, при расширении холедоха не более 1,5 см и наличии одиночных в нём камней, должна заканчиваться наружным дренированием желчных протоков при условии их свободной проходимости. Наружное дренирование желчных протоков может быть произведено следующими способами (рис. 14):
1. По Д.Л.Пиковскому - полиэтиленовым катетером, вводимым через культю пузырного протока;
2. по Керу - Т-образным латексным дренажем;
3. по А.В.Вишневскому - дренажем-сифоном.
К выбору способа дренажа общего желчного протока подходят с учетом патологии в протоках и характера хирургического вмешательства.
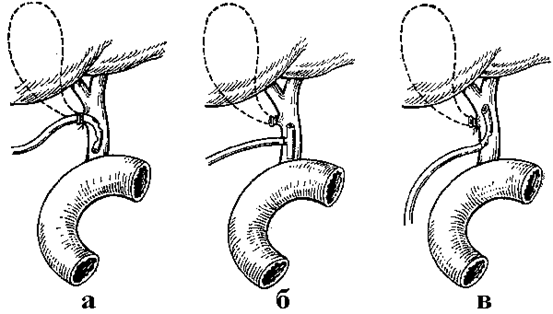 |
Рис. 15. Наружное дренирование общего желчного протока по Д. Л. Пиковскому (а), Керу (б) и А. В. Вишневскому (в).
(В. С. Савельев, 1986).
При транзиторной желчной гипертензии, возникающей после любого вмешательства на желчных протоках, дренирование их следует производить через культю пузырного протока. Отведение желчи наружу по дренажу культи пузырного протока позволяет устранить желчную гипертензию и предупредить тем самым просачивание желчи через швы общего желчного протока, а также возможность забрасывания желчи в панкреатический проток с развитием послеоперационного панкреатита. Применение такого вида дренажа показано в следующих случаях:
1. после диагностической холедохотомии;
2. после лечебной холедохотомии, предпринятой для извлечения камней из протоков и трансдуоденального рассечения сосочка;
3. при сопутствующем остром панкреатите, сдавливающем терминальный отдел общего желчного протока.
Для дренирования общего желчного протока через культю пузырного протока применяют эластичные полиэтиленовые катетеры с внутренним диаметром 3-4 мм и боковыми отверстиями на его концевой части. Фиксируют катетер путем перевязки культи пузырного протока шелковой лигатурой. Дренаж удаляют на 5 - 6-й день после операции, ибо к этому сроку происходит нормализация давления в желчных протоках.
Рану общего желчного протока при дренаже культи пузырного протока ушивают наглухо непрерывным швом синтетической нитью на атравматической игле или шелком.
При гнойном воспалении желчных протоков и образовании в них желчной "замазки" заканчивают холедохотомию наружным дренированием протоков по способу Кера или А.В. Вишневского. В порядке исключения эти дренажи применяют при невозможности завершить холедохотомию другими способами. Наружный дренаж Кера и А.В. Вишневского при гнойном холангите используют для отведения инфицированной желчи наружу, а также для введения в протоки растворов антисептиков или антибиотиков, чтобы ускорить стихание воспалительного процесса.
Следует иметь в виду, что при гнойном холангите недопустимо дренирование протоков через культю пузырного протока, так как небольшой просвет дренажа не может обеспечить адекватного оттока инфицированной желчи наружу и, кроме того, при закупорке дренажа мелким камнем он становится нефункционирующим.
Воспалительные явления в желчных протоках при гнойном холангите стихают к 10-12-м суткам после операции. Свидетельством этого являются выделение по дренажу чистой и прозрачной желчи, отсутствие роста микрофлоры при посеве желчи, а также нормальная проходимость терминального отдела общего желчного протока, подтвержденная послеоперационной фистулохолангиографией.
При наружном дренировании желчных протоков по поводу гнойного холангита отмечается наиболее высокая летальность, что связано с применением этого метода у контингента тяжелобольных и с распространением воспалительного процесса на желчные ходы печени.
Внутреннее дренирование желчных протоков включает в себя супрадуоденальную холедоходуоденостомию (как вариант – холедохоэнтеростомию) и трансдуоденальную папиллосфинктеротомию.
Супрадуоденальный холедоходуденоанастомоз может быть применён с целью профилактики рецидива холедохолитиаза при множественных мелких камнях в желчных протоках, особенно когда имеются подозрения на неполное удаление их из гепатикохоледоха, а также при значительном расширении последнего и атонии его стенок, при условии удовлетворительной проходимости дистальных отделов желчных протоков и отсутствии гнойного холангита.
Для формирования холедоходуоденоанастомоза наибольшее распространение получили способы Юраша, Флеркена и Финстерера, а также их модификации. Принципиальное отличие их состоит в выборе направления разреза общего желчного протока и двенадцатиперстной кишки (продольное, косое, поперечное). В нашей клинике зарекомендовал себя метод Юраша (рис. 15), при котором общий желчный проток вскрывают продольно, а двенадцатиперстную кишку - поперечно. Ширина анастомоза не должна быть менее 2см, так как в послеоперационный период происходит рубцовое сужение анастомоза на 1/2 его первоначальной величины. Для ослабления дуоденобилиарного рефлюкса анастомоз формируем с постбульбарным отделом двенадцатиперстной кишки, для чего необходимо хорошо мобилизовать кишку по Кохеру.
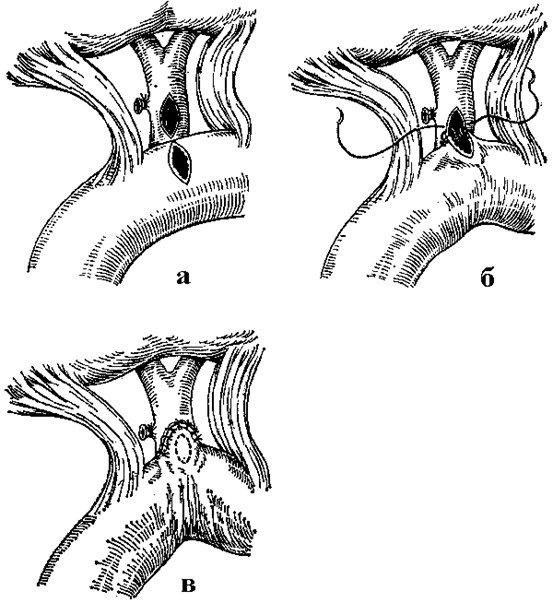 |
Рис. 15. Супрадуоденальный холедоходуоденоанастомоз по Юрашу.
Этапы операции. (В. С. Савельев, 1986).
а - произведены продольная холедохотомия и поперечная дуоденотомия; б ‑ накладывается внутренний шов анастомоза; в ‑ наложен наружный ряд узловых швов.
Для наложения холедоходуоденоанастомоза при воспалительных явлениях в брюшной полости рационально использовать двухрядный шов, накладывая внутренний ряд непрерывным шелком или синтетической нитью на атравматической игле, наружный ‑ узловыми шелковыми швами. Однорядный узловой шов, преимущество которого заключается в лучшей адаптации краев соустья, может быть применен при операциях, выполняемых в "холодный" период.
Трансдуоденальная папиллосфинктеротомия при доброкачественных нарушениях проходимости дистального отдела желчного протока является наиболее эффективной операцией, позволяющей устранить стаз и гипертензию как в желчной, так и панкреатической системах (рис. 16).
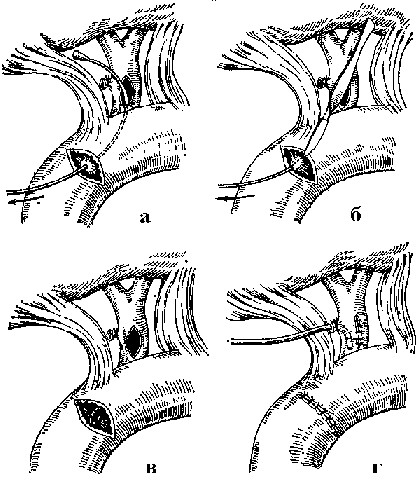
Рис. 17. Трансдуоденальная папиллосфинктеротомия.
Этапы операции (В. С. Савельев, 1986).
а - произведены продольная холедохотомия и поперечная дуоденотомия. Через общий желчный проток и суженный большой дуоденальный сосок проведен специальный металлический зонд; б - над головкой произведено рассечение соска; в - наложены узловые швы на слизистую оболочку двенадцати перстной кишки и общего желчного протока; г - отверстие в общем желчном протоке и двенадцатиперстной кишке зашиты, в общий желчный проток поставлен дренаж.
Трансдуоденальная папиллосфинктеротомия требует тщательного выполнения всех этапов операции: 1) хорошей мобилизации двенадцатиперстной кишки по Кохеру; 2) вскрытия просвета кишки в поперечном направлении длиной 1,5 - 2 см над проекцией сосочка; 3) нетравматичного зондирования сосочка; 4) проведения разреза сосочка в направлении 11 часов по циферблату длиной, адекватной протяжности стриктуры (обычно достаточен разрез длиной 1,5 см); 5) сшивания краев рассеченного общего желчного протока со слизистой оболочкой кишки тремя - четырьмя узловыми синтетическими швами, чтобы хорошо сопоставить края слизистых оболочек и предупредить тем самым рестеноз сосочка; 6) завершения вмешательства на сосочке наружным дренированием протоков через культю пузырного протока, а при наличии сопутствующего гнойного холангита - дренированием по Керу.
От тщательного и последовательного выполнения всех деталей этой операции зависят ее ближайшие и отдаленные результаты.
Наиболее тяжелыми осложнениями трансдуоденального рассечения сосочка являются послеоперационный острый панкреатит и расхождение швов двенадцатиперстной кишки. Для профилактики этих осложнений необходимо проводить ряд мероприятий во время операции и в послеоперационном периоде. К этим мероприятиям относятся: 1) блокада поджелудочной железы путем введения в корень брыжейки поперечной ободочной кишки 0,25% раствора новокаина в количестве 100 - 120 мл вместе с ингибиторами протеаз (гордокс, контрикал); 2) декомпрессия желудка и двенадцатиперстной кишки назогастральным зондом в течение 2 - 3 сут после операции; 3) внутривенное введение ингибиторов протеаз в течение трех послеоперационных дней (гордокс 400000 ЕД в сутки, контрикал 40000 ЕД); 4) восстановление моторики желудочно-кишечного тракта введением церукала и назначением физиотерапевтических процедур (токи Бернара на область живота).
Как вариант, при доброкачественных нарушениях проходимости дистального отдела желчного протока предлагается выполнение двойного внутреннего дренирования, заключающегося в одновременном наложении супрадуоденального холедоходуоденоанастомоза с трансдуоденальной папиллосфинктеропластикой (Милонов О.Б., 1986) (рис. 17). Показаниями к этому вмешательству служат:
1) Стриктура общего желчного протока, осложнённая хроническим рецидивирующим панкреатитом или холедохолитиазом при расширении гепатикохоледоха более 15 мм.
2) Стриктура общего желчного протока в сочетании с расширением гепатикохоледоха более 15 мм.
3) Протяжённая стриктура дистального отдела общего желчного протока (более 1,5-2 см), осложнённая хроническим рецидивирующим панкреатитом (при невозможности выполнить адекватную папиллосфинктеротомию).
4) Стриктура общего желчного протока в сочетании с врождённой кистой гепатикохоледоха.
5) Стриктура общего желчного протока в сочетании со стриктурой средней трети гепатикохоледоха.
6) Ущемлённые или вколоченные конкременты большого дуоденального сосочка в сочетании с панкреатитом или без него при расширении гепатикохоледоха более 15 мм.
 |
Рис. 17. Схематическое изображение двойного внутреннего дренирования общего желчного протока (О Б. Милонов, 1986).
Противопоказанием к двойному внутреннему дренированию общего желчного протока являются дуоденостаз, острый панкреатит, ширина протока менее 15 мм, резкое истончение стенок общего желчного протока, а также воспалительно-инфильтративные процессы печёночно-двенадцатиперстной связки.
Дренирование брюшной полости и введение тампонов. Глухой шов раны брюшной стенки при операциях по поводу острого холецистита и его осложнений не должен иметь места, в связи с тем что после удаления желчного пузыря и вмешательства на желчных протоках может возникнуть кровотечение из ложа пузыря, просачивание желчи через швы холедохотомической раны, а в ряде случаев - истечение желчи из культи пузырного протока вследствие преждевременного отторжения ее лигатуры. Появление подобных осложнений опасно тем, что они ведут к развитию желчного перитонита и абсцессов брюшной полости. Для предупреждения различных форм перитонита в послеоперационный период операцию необходимо заканчивать дренированием брюшной полости. При отсутствии отделяемого по дренажу его удаляют на 2-3-й день; при вмешательстве на желчных протоках с завершением холедохотомии наружным или внутренним дренированием удаляют дренаж на 5-7-й день после операции.
Показания к введению тампонов в брюшную полость при остром холецистите возникают не часто. Их следует вводить при околопузырном абсцессе и кровотечении из печени в области ложа пузыря. При околопузырном абсцессе тампон подтягивают на 4-5 й день и удаляют его на 7-9-й день. В случаях капиллярного кровотечения тампон к ложу пузыря подводят с целью гемостаза; его удаляют на 2-3-й день.
Контрольные вопросы
1. Хирургическая анатомия внепечёночных желчных путей, варианты впадения пузырного протока в общий печёночный проток.
2. Отделы общего желчного протока, варианты слияния с вирсунговым протоком.
3. Взаимоотношение внепечёночных желчных путей и сосудов.
4. Хирургическая анатомия желчного пузыря.
5. Синтопия желчного пузыря.
6. Способы определения проекции желчного пузыря на переднюю брюшную стенку.
7. Сфинктерный аппарат внепечёночных желчных путей.
8. Физиология желчеобразования и желчевыделения.
9. Патогенез желчнокаменной болезни.
10. Характеристика стадий желчнокаменной болезни.
11. Формы желчнокаменной болезни.
12. Методы диагностики желчнокаменной болезни.
13. Классификация холецистита.
14. Клиника и диагностика хронического холецистита. Показания к оперативному лечению.
15. Этиология и патогенез острого холецистита.
16. Клиника и диагностика острого холецистита.
17. Особенности течения острого холецистита у больных пожилого возраста.
18. Осложнения острого холецистита.
19. Дифференциальная диагностика острого холецистита.
20. Инструментальная диагностика острого холецистита.
21. Лечебная тактика при остром холецистите.
22. Цели и задачи консервативной терапии при остром холецистите.
23. Необходимый комплекс консервативных мероприятий при остром холецистите.
24. Хирургическое лечение острого холецистита.
25. Понятие холецистэктомия «от дна» и «от шейки».
26. Место холецистостомиии в хирургии внепечёночных желчных путей.
27. Показания к вмешательствам на внепечёночных желчных путях при остром холецистите.
28. Выбор способа завершения холедохотомии.
29. Понятие «наружное дренирование желчных путей», показания, виды.
30. Понятие «внутреннее дренирование желчных путей», показания, виды.
Рекомендуемая литература
1. Боровков С.А., Блюгер А.Ф., Виноградов В.В., Островерхов Г.Е. Методы исследования при хирургических заболеваниях печени.- М.: Медицина, 1973.- 352 с.
2. Васильев В.Е., Перунов А.Б. Острый холецистит: современные технологии лечения // Consilium Medicum.- 2001.- Т.3, №6.- С.279-284
3. Гальперин Э.И., Дедерер Ю.М. Нестандартные ситуации при операциях на печени и желчных путях.- М.: Медицина, 1987.- 336 с.
4. Григорьев П.Я., Яковенко Э.П. Диагностика и лечение болезней органов пищеварения.- С-Пб.: Сотис, 1997.- 516 с.
5. Комаров Ф.И., Галкин В.А., Иванов А.И., Максимов В.А. Сочетанные заболевания органов дуоденохоледохопанкреатической зоны.- М.: Медицина,1983.-256 с.
6. Королёв Б.А., Пиковский Д.Л. Экстренная хирургия желчных путей.- М.: Медицина, 1990.- 240 с.
7. Милонов О.Б., Грязнов С.Н. Двойное внутреннее дренирование общего желчного протока.- М.: Медицина, 1986.- 160 с.
8. Савельев В.С. (ред.) Руководство по неотложной хирургии органов брюшной полости.- М.: Медицина, 1986.- 608 с.
9. Фромм Г. Камни желчного пузыря и билиарная боль: оперировать или не оперировать // Рос. журн. гастроэнтерол., гепатол., колопроктол.- 1998.- Т.VIII, №4.- С.82-86
10. Шалимов А.А. (ред.) Хирургия печени и желчных протоков.- Киев: Здоров’я, 1975.- 408 с.
Доцент, кандидат медицинских наук Д.В.Гарбузенко
Дата добавления: 2017-10-09; просмотров: 905;
