Современные представления об этиологии и патогенезе кариеса зубов.
Кариес зубов – патологический процесс, характеризующийся прогрессирующей деструкцией твердых тканей зуба (эмали и дентина) с образованием дефекта в виде полости.
Возникновение кариеса обусловлено сочетанными экзогенными и эндогенными воздействиями, а патогенез его определяется взаимодействием общих и местных факторов.
Экзогенные факторы: алиментарные: дефицит белков, витаминов В и Д минеральных солей (Са, Р), ряда микроэлементов (селен, магний, кадмий), избыточное потребление углеводов, жиров (несбалансированное питание), а также микрофлора полости рта (зубного налета), патология слюнных желез.
Эндогенные факторы: генетические (наследственно-конституционные) факторы, дисгормональные расстройства. Известную этиологическую роль в развитии кариеса зубов играют также гиподинамия и снижение жевательной нагрузки.
В патогенезе выделяют две основные группы факторов – общие и местные: нарушения общей метаболической системы обмена организма, включая обмен в обызвествленных тканях с их регуляторными механизмами и нарушение в местной системе (слюнные железы – слюна – ротовая жидкость – зубной налет – ткани зуба – пародонт).
Ведущим звеном в патогенезе кариеса зубов является нарушение процессов реминерализации эмали зуба. Белковые матриксы эмалевых призм являются своеобразными нуклеаторами, на которые ориентируются кристаллы гидроксиапатита, основные минеральные компоненты которых – кальций и фосфор – находятся в прямой химической связи с белками эмали. Эти составляющие обеспечивают реминерализацию, гомеостаз и резистентностьэмали зуба. При кариесе нарушается прямая химическая связь между указанными компонентами. Процессы реминеризации возможны только при сохранении функции белковых матриксов эмалевых призм.
В соответствии с данными современных морфологических и биохимических исследований кариозного поражения, а также данными о физиологическом состоянии твердых тканей и их взаимодействии с компонентами ротовой жидкости развитие кариеса мы представляем следующим образом.
При определенных условиях (избыток сахара в питании, негигиеническое содержание полости рта и др.) на ограниченном участке поверхности или в складках эмали зуба в зубном налете суточной или большей давности рН снижается до критического уровня, который поддерживается длительное время или имеет интермиттирующий характер. Микроорганизмы зубного налета прочно оседают на поверхности зуба и в результате ферментативных процессов лизируют защитную органическую оболочку зуба – пелликулу. Таким образом, создается возможность непосредственного контакта кислот, образующихся в зубном налете, с минеральными веществами эмали.
Ионы Н+ в зоне длительного источника кислотообразования, соприкасаясь с апатитами, вызывают их растворение, которое может быть равномерным, если кислотообразование на поверхности эмали происходит достаточно активно, или неравномерным, если образовавшиеся кислоты частично нейтрализуются компонентами слюны. В силу того, что поверхностный слой эмали трудно поддается растворению (в нем больше фторапатитов), ионы Н+ по межкристаллическим пространствам попадают в подповерхностный слой, где вызывают деминерализацию. Проникновение ионов Н+ возможно в те участки подповерхностного слоя эмали, где призмы доходят до поверхности, и невозможно там, где поверхность эмали образована беспризменным слоем. В последнем случае деминерализация происходит по типу равномерного очагового растворения поверхностного слоя эмали.
Основными путями проникновения Н+ служат межпризменные микропространства. При этом кристаллы поверхностного слоя эмали частично растворяются образуя микропоры. В подповерхностном слое частичная деминерализация происходит в менее резистентных участках: поперечная исчерченность призм и полосы Ретциуса. Освободившиеся ионы кальция, фосфора и других элементов выходят в ротовую жидкость. Зона деминерализации распространяется параллельно поверхности зуба, так как концентрация Н+ поддерживается за счет кислотообразования на участке поверхности эмали покрытом зубным налетом. Глубокое проникновение ионов в эмаль в начале процесса деминерализации невозможно, потому что они нейтрализуются.
При интермиттирующем типе кислотообразования освободившиеся в процессе деминерализации ионы кальция могут вновь из ротовой жидкости проникать в микропространства эмали, где вступают в связь с апатитами или образуют аморфное вещество.
При продолжающемся образовании кислоты и процессе деминерализации микропространства в эмали постепенно увеличиваются. В них проникают органические вещества и микроорганизмы, перенося источник кислотообразования внутрь эмали. На этой стадии деминерализация распространяется как параллельно поверхности зуба, так и внутрь, образуя конусовидный очаг поражения.
Поверхностный слой эмали над очагом поражения растворяется медленно не только вследствие ее большей устойчивости к растворению из-за наличия фторапатитов, но также из-за большей выраженности процессов реминерализации. Однако при продолжении кислотообразования микропоры в поверхностном слое расширяются, эмаль истончается и проламывается. В дальнейшем процессе деструкции имеет место как деминерализация так и лизис органической субстанции микроорганизмами. По периферии очага деминерализации образуется зона гиперминерализации ("защитный вал") за счет проникновения в нее освободившихся ионов кальция, фосфора и др. На течение кариозного процесса влияют состав и свойства ротовой жидкости, структурные особенности и биохимический состав твердых тканей зуба, состояние пульпы, функциональное состояние органов и систем организма в период формирования и созревания тканей.
Кариозный процесс прогрессирует, если снижается скорость слюноотделения, уменьшается количество слюны, повышается ее вязкость. Болезнь может замедляться или приостанавливаться на стадии пятна при нормализации слюноотделения.
Быстрому развитию кариеса способствует низкое содержание фтора и высокое содержание карбонатов в эмали.
Хорошо выраженная сферичность коронки, гладкая поверхность, толстая эмаль определяют устойчивость к кариесу. Ямки, бороздки, складки, углубления, тонкая эмаль являются зонами, восприимчивыми к кариесу. В зубах с удаленной пульпой (депульпированных) кариес развивается значительно реже, течение его медленнее, а патоморфология несколько отличается от кариеса недепульпированных зубов. Эти особенности можно объяснить нарушением проницаемости в депульпированных зубах
138*. Современные представления об этиологии и патогенезе пародонтитов. Участие аутоиммунных реакций и нейрогенных дистрофий в патогенезе пародонтитов.
| Рис. 2. Этиологический фактор. Т — травма окклюзионная или ятрогенная, зубной камень; Б — болезни, обменные и гормональные сдвиги; С — старение; Г — гигиена полости рта; И — иммунная защита; В — восстановительные и репаративные процессы. |
| Т |
| Факторы риска |
| ЗУБНОЙ НАЛЕТ |
| периодонт |
| Факторы защиты |
| Б |
| С |
| Г |
| И |
| В |
| гингивит |
| периодонтит |
| потеря зуба |
На протяжении нескольких десятилетий ведущими учеными установлена определяющая взаимосвязь между микробиологическими, иммунологическими, травматическими агентами в развитии болезней периодонта. В многочисленных публикациях приведены факты, свидетельствующие о влиянии местных факторов в развитии патологических состояний тканей периодонта, которые, в дальнейшем, оказывают влияние на организм в целом. Также доказана взаимосвязь между анатомо-физиологическими особенностями периодонтальных тканей, составом их структурных компонентов и микрофлорой полости рта в развитии воспалительных заболеваний периодонта. Особое значение ряд исследователей придают биологической природе заболевания периодонта и считают, что именно местные причины, действующие как стимуляторы воспаления, являются ведущими в этиологии и патогенезе заболеваний периодонта (рис. 2). По мнению этих авторов, полость рта рассматривается, как сбалансированная биологическая система, а заболевания периодонта в большинстве случаев развиваются в результате нарушения равновесия между бактериальным симбиозом и тканями полости рта. Наравне с этим установлено, что ключевыми звеньями в этиологии периодонтальных заболеваний являются три главных фактора:
· состояние и продукты жизнедеятельности микроорганизмов в зубном налете;
· факторы полости рта, способные усиливать или ослаблять патогенетический потенциал микроорганизмов и продуктов их обмена;
· общие факторы, регулирующие метаболизм тканей полости рта, от которых зависит ответная реакция на патогенные воздействия.

| Рис. 4. Распространенность бактерий в десневом кармане в норме и при болезнях периодонта (Slots 1978 г.) |
| Рис. 6. Зубной налет, связанный с поверхностью зуба и тканями периодонта (Carranza F.A. 1990 г.) |
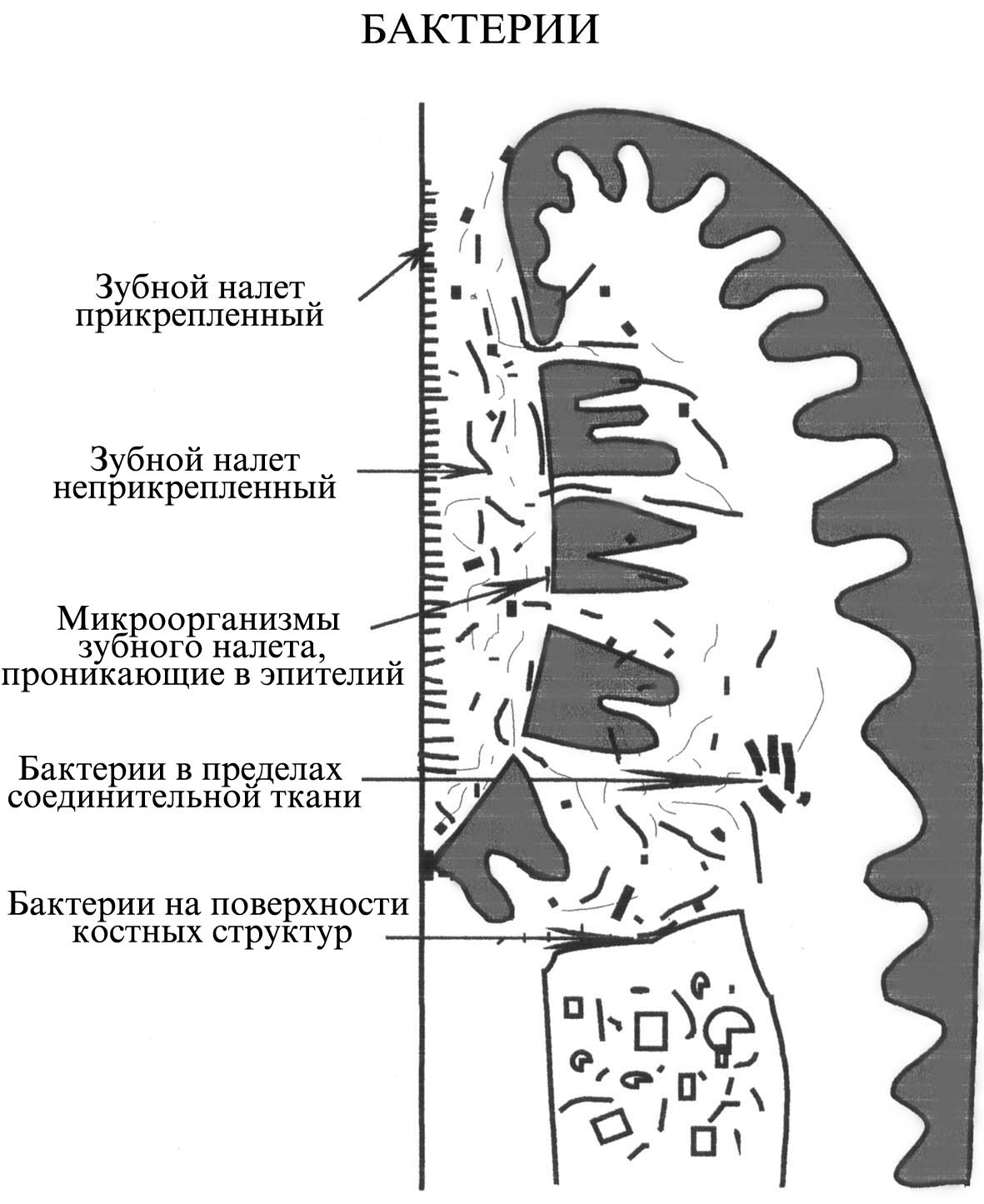 1 — факторы, определяющие способность микробов прикрепляться к тканям и образовывать колонии;
1 — факторы, определяющие способность микробов прикрепляться к тканям и образовывать колонии;
2 — факторы, вызывающие деструкцию тканей организма.
Периодонтальные патогены обладают различными механизмами фиксации к тканям, проникновения и фиксации в зубном налете. Токсическое действие бактерий определяется их способностью не только вырабатывать токсины, но и проникать в ткани организма. Последнее свойство называется инвазивностью. С помощью бактериологических, иммунологических и ультраструктурных методов исследований установлено наличие микробов и в межклеточном веществе, и внутри клеток эпителия, и в соединительной ткани десны. Зубной налет, продвигаясь по мере роста под десневой край, вызывает раздражение тканей за счет микроорганизмов и их токсинов, что в дальнейшем приводит к изменению или повреждению эпителия десневой бороздки и воспалению прилежащих тканей (рис. 6).
Бактериальный налет быстро растет благодаря наслаиванию новых микробов. Но кроме микробов, в зубном налете имеются погибшие лейкоциты, макрофаги, эпителиальные клетки. Быстрому росту зубного налета особенно способствует мягкая пища с большим количеством легкоферментируемых углеводов. Если мягкий зубной налет не удалить, он превращается в зубной камень, о чем следует информировать пациента. Для врачей-стоматологов важно учитывать, что ответная реакция тканей полости рта на воздействие микробных и других раздражителей, как правило, сопровождается в последующем формированием очагов фокальной инфекции в организме человека. В литературе описаны научно-обоснованные факты о взаимосвязи между воздействием местных факторов и общим уровнем здоровья при заболеваниях периодонта. Все эти процессы видоизменяются и зависят от иммунологической резистентности, в первую очередь, со стороны местных тканей, а также от уровня общей сопротивляемости организма и представлены в виде схемы (по данным Regezi J., 1993 г.):
| Локальные раздражители (микробный фактор и др.) | Клинические проявления заболеваний периодонта с различной степенью тяжести | Сила воздействия раздражителей | Продолжительность заболевания периодонта с последующим влиянием на организм человека |
Дата добавления: 2016-12-08; просмотров: 2798;
