Парентеральные способы введения препаратов
Для парентерального введения препарата используется шприц, состоящий из цилиндра, поршня и иглы, которая одевается на шприц – рис. 5.
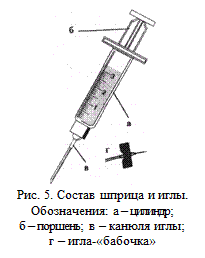 В последние годы с целью профилактики инфицирования человека и распространения СПИДа применяются пластмассовые шприцы «Luer» одноразового использования.
В последние годы с целью профилактики инфицирования человека и распространения СПИДа применяются пластмассовые шприцы «Luer» одноразового использования.
Шприцы бывают разные в зависимости от:
– объема и назначения – специальные инсулиновые и туберкулиновые по 1 мл (на шприце кроме объема в долях мл указана доза единиц препарата), широкого пользования по 2 мл, 5 мл, 10 мл, 20 мл, а также более объемные шприцы (например, 60 мл);
– места расположения конуса в наконечнике – в центре или эксцентрично.
Иглы тоже есть разные – по длине, диаметру, углу среза на конце.
В настоящее время для использования любой иглы к любому шприцу диаметр конуса наконечника во всех изготавливаемых шприцах и диаметр канюли во всех иглах идентичны (англ., identical).
Вид шприца и иглы зависит от объема и консистенции лекарственного препарата, а также способа введения.
Общие правила и порядок парентерального введения:
– место инъекции зависит от ее вида, однако это всегда тот участок кожных покровов, где имеется наименьшее количество нервных волокон и сосудов (за исключением внутривенных инъекций);
– при инъекции не должна быть повреждена надкостница; для предотвращения ошибки обязательно перед каждой инъекцией прочитать этикетку на ампуле или флаконе, обратить внимание на вид препарата, дозу, срок годности;
– хорошо вымыть руки: даже при небольшом травмировании кожи обработать ее спиртом; наличие гнойных повреждений на коже – противопоказание для инъекции; после обработки рук ни к чему ими не прикасаться;
– надеть иглу на шприц;
– набрать в шприц лекарство, немного больше необходимого объема (ампула или флакон располагаются выше иглы – жидкость течет сверху вниз, находится ниже иглы – жидкость поднимается снизу вверх);
– поменять иглу на чистую;
– поднять иглу вверх, слегка выпустить жидкость так, чтобы из иглы вышел весь воздух (при этом удалится лишнее набранное количество лекарства);
– при первых инъекциях необходимо психологически подготовить ребенка к процедуре, не обманывая его;
– ребенок должен находиться в неподвижном положении на кровати, что расслабляет мышцы и способствует лучшему введению жидкости; маленького ребенка относительно плотно должна удерживать мама;
– обработать место инъекции 70 % этиловым спиртом, эфиром, 5% настойкой йода;
– ввести иглу приблизительно на 1/2-2/3 ее длины – в случае, если в месте присоединения канюли поломается, можно будет оперативно ее вытянуть; если иглу ввести до канюли, то в таком случае отломанная часть вся окажется внутри тканей, что потребует хирургического вмешательства;
- препарат вводится с определенной скоростью, что зависит от:
• количества вводимой жидкости – чем меньше, тем быстрее;
• консистенции лекарств – чем гуще, тем медленнее;
• болезненности препарата – очень болезненные нежелательно вводить быстро, но и не очень долго;
• цели процедуры – здесь скорость указывает врач;
- игла забирается и место инъекции протирается спиртом;
- повторные инъекции в одно и то же место не делаются.
Внутрикожные инъекции (в/к). Из названия ясно, куда вводится препарат – внутрь кожи.
Особенности методики:
– место инъекции – внутренняя поверхность предплечья или наружная поверхность плеча;
– игла и шприц – наименьших размеров, шприц лучше с эксцентричным расположением конуса наконечника;
– кожа обрабатывается спиртом или эфиром;
– игла устанавливается срезом вверх под очень острым углом к коже и вводится внутрикожно;
– лекарство введено правильно, если образовался так называемый симптом «лимонной корочки» – кожа несколько возвышается, образуется папула, а на ней имеется много вдавлений (напоминает корочку цитрусовых фруктов).
Чаще всего такие инъекции делаются с диагностической целью. Например, для установления аллергической реакции организма на антибиотик он вводится в/к в нижней трети предплечья в разведенной концентрации. Через 20 мин визуально устанавливается размер гиперемии вокруг места инъекции. В норме покраснение отсутствует или диаметр его не превышает 1 см. Если больше – препарат ребенку противопоказан.
С целью определения состояния миграции воды (и натрия) в тканях, т.е. гидрофильности тканей, методом в/к инъекции делается так называемая проба Мак-Клюра-Олдрича (американские врач и биохимик XX века): тонким шприцем вводится 0,2 мл изотонического раствора в области верхней половины предплечья. Учитывается время рассасывания папулы с «лимонной корочкой», которое в норме зависит от возраста:
– до 1 года – 15-20 мин,
– 1-5 лет – 20-30 мин,
– старше 5 лет – 40-60 мин.
Трактовка анализа:
– цифра меньше нормы (т.е. ускоренное рассасывание) – признак отека тканей разного характера (сердечного, почечного и др.); если такие отеки визуально не определяются, что называется «скрытые отеки», то именно этим методом их можно установить;
– цифра выше нормы (т.е. медленное рассасывание) – показатель обезвоживания организма.
Подкожные инъекции (п/к) – лекарство вводится под кожу.
Особенности методики:
– место инъекции – верхняя 1/2 плеча, нижняя 1/2 предплечья, живот, под лопатками, наружная поверхность бедер;
– иглы и шприцы – разных размеров; лучше шприцы с эксцентричным расположением конуса наконечника;
– кожа обрабатывается спиртом или йодом;
– I и II пальцами одной руки кожа и подкожная клетчатка сдавливаются в складку и несколько оттягиваются вверх;
– игла располагается под острым углом к коже и вводится вглубь
на 1-2 см:
– оттягиванием поршня назад проверяется возможное расположение конца иглы в сосуде – если крови нет, лекарство вводится.
Внутримышечная инъекция (в/м), при которой лекарство вводится в мышечные ткани, является одним из наиболее частых парентеральных способов. Преимуществом внутримышечных инъекций по сравнению с подкожными инъекциями является быстрое всасывание препарата благодаря большому количеству в мышцах кровеносных и лимфатических сосудов.
Особенности методики:
– место инъекции – верхний наружный квадрант ягодицы и верхний передненаружный квадрант бедра;
– иглы длинные, среднего диаметра, шприцы – разного объема;
– кожа обрабатывается спиртом или йодом;
– игла располагается под углом 90° к коже и вводится на глубину
2-3 см;
– проверяется возможное недопустимое попадание иглы в кровеносный сосуд, при отсутствии крови вводится лекарство;
– для более быстрого и лучшего всасывания препарата после введения эффективно провести массаж в месте инъекции, положить теплую грелку.
Осложнения и необходимая лечебная тактика
1. Инфильтрат – уплотнение в месте инъекции – возникает при большом количестве уколов в близко расположенных точках, а также в случае нарушения правил асептики.
Определяется инфильтрат пальпаторно, часто ребенок высказывает жалобу на боль в месте инъекции, опасным признаком является гиперемия кожи в месте инфильтрата.
 Лечебная тактика:
Лечебная тактика:
– согревание компрессом (полуспиртовым, гепариновым);
– «йодная сеточка» – «узор» в виде сетки, нарисованный на месте инъекции ватой на палочке, смоченной 2 % раствором йода (рис. 6);
– ультрафиолетовое облучение.
2. Кровоизлияние и кровотечение чаще возникают, если концом иглы поврежден сосуд. Возможно, имеется заболевание крови, сопровождающееся кровоточивостью, что требует специального обследования ребенка.
Лечебная тактика:
– медсестра обязана наложить давящую повязку на кожу;
– срочно сообщить врачу.
3. Повреждение нервных волокон – это результат неудачно выбранного места инъекции. У ребенка возникает резкая боль, напоминающая удар током. В дальнейшем развиваются признаки нарушения функции поврежденного нерва.
Может быть состояние анафилактического шока.
Тактика медсестры – прекратить инъекцию и вызвать врача.
4. Аллергическая реакция развивается как результат влияния препарата на организм ребенка и проявляется следующими признаками:
– участки гиперемии разных размеров и формы на разных участках туловища;
– озноб;
– повышение температуры тела;
– тошнота, рвота.
Тактика медсестры – срочно вызвать врача.
5. При нарушении техники введения лекарственный препарат может попасть в рядом расположенную среду – например, эмболия ветвей легочной артерии частицами масляных растворов, попавших в вену при их внутримышечной или подкожной инъекции.
6. Абсцесс – нагноение в месте инъекции – это результат грубого нарушения правил асептики, требующий хирургического лечения.
Медицинская терминология: под словом инфузия понимают парентеральное введение в организм больного большого количества жидкости с диагностической или лечебной целью. Инфузии бывают внутриартериальные, внутривенные, внутриаортальные и др. По скорости проведения инфузии делятся на струйные и капельные (продолжительные).
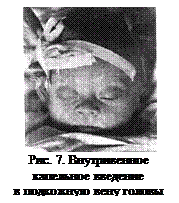 Внутривенные инфузии (=инъекции) (в/в), когда лекарства вводятся в периферические вены, чаще всего применяются при тяжелом состоянии ребенка, однако нередко и в виде планового лечения. Место инъекции – у детей первых дет жизни обычно используются вены в области лучезапястных суставов (именно это место лучше всего можно зафиксировать в недвижимом положении при капельном введении), реже – локтевые сосуды и подкожные вены головы (рис. 7), в области голеностопного сустава;
Внутривенные инфузии (=инъекции) (в/в), когда лекарства вводятся в периферические вены, чаще всего применяются при тяжелом состоянии ребенка, однако нередко и в виде планового лечения. Место инъекции – у детей первых дет жизни обычно используются вены в области лучезапястных суставов (именно это место лучше всего можно зафиксировать в недвижимом положении при капельном введении), реже – локтевые сосуды и подкожные вены головы (рис. 7), в области голеностопного сустава;

у старших детей инъекции чаще всего делаются в области локтевого (рис. 8), реже – лучезапястного и голеностопного суставов.
Особенности методики внутривенной струйной инфузии:
– иглы – длинные, большого диаметра, с коротким срезом на конце, шприцы – большого диаметра;
– кожа обрабатывается спиртом или эфиром;
– вначале кожу выше места инъекции необходимо прижать пальцем или всей рукой (это обычно делает медсестра-помощница) либо плотно наложить жгут;
– игла устанавливается под углом к коже по току венозной крови и вводится вглубь до прокалывания одной стенки вены; признаком попадания в вену является появление крови в канюле иглы;
– некоторые медсестры делают инъекцию сразу иглой со шприцем; в таком случае расположение в вене определяется потягиванием поршня.
Опытная медсестра обычно попадает в вену с первого раза; в противном случае необходимо, не выводя иглу из кожи, немного оттянуть ее назад и повторно постараться войти в ту или иную вену; в крайнем случае, игла забирается, место плотно прижимается смоченным спиртом ватным тампоном, затем подбирается другое место для в/в введения;
– обычно струйно вводится несколько лекарственных средств из нескольких шприцев, которые поочередно вставляются во введенную в вену иглу; так как лекарства действуют практически мгновенно, вводятся они медленно;
– на протяжении одной в/в инъекции можно ввести не более 50 мл:
– после аккуратного выведения иглы кожа в месте инъекции обрабатывается спиртом, затем для предотвращения кровотечения накладывается стерильная давящая повязка.
С целью введения большего объема лекарственных средств применяется внутривенная капельная инфузия, когда жидкость поступает в вену не струей, а течение ее регулируется видимыми каплями.
Вначале готовится так называемая система (рис. 9), в состав которой входят:
 1) капельница в виде пластмассовой трубки, имеющая следующие части:
1) капельница в виде пластмассовой трубки, имеющая следующие части:
– специальный кран (рис. 9 А), которым можно перекрывать трубку и на основании этого регулировать скорость капельного введения лекарств;
– расширенный участок – собственно капельница (рис. 9 Б), в нижней части которой создается так называемое застойное «озерко жидкости», куда будет капать с видимой скоростью жидкость из верхней части трубки; скорость частоты капель в 1 минуту в сторону уменьшения или увеличения регулируется вышеназванным специальным краном;
– верхняя часть трубки заканчивается иглой, вставляемой во флакон с лекарственной жидкостью;
– в нижней части трубки имеется мягкий резиновый участок (рис. 9 В) или закрытое «окошко» со специальным фильтром, заканчивающимся канюлею, которая надевается на иглу в вене; через резиновый участок, закрыв кран и приостановив капельное введение, вводятся дополнительные лекарственные средства струйно;
2) штатив, на котором вверх дном устанавливается флакон с лекарством; штатив для изменения давления жидкости специальным регулятором можно поднять вверх или опустить вниз:
во флакон с жидкостью для соответствующего движения жидкости вниз кроме иглы из капельницы должна быть вставлена еще одна игла канюлею в воздух, называемая среди медработников «воздушка».
3) игла в вене – чем старше ребенок, тем шире и длиннее используется игла;
в педиатрии удобными являются так называемые иглы – «бабочки», которые хорошо фиксируются в недвижимом положении;
изготовлены специальные для в/в введения иглы с удлиненной канюлей, в которой имеется закрытое «окошко» для дополнительного введения жидкости;
при необходимости неоднократной, на протяжении нескольких дней, в/в инфузии используются специальные тонкие пластмассовые катетеры с канюлею на наружном конце – они хирургическим или нехирургическим (вводятся через вначале введенную в вену иглу, которая потом забирается) методом продвигаются в вену и могут там находиться 3-5 дней.
Итак:
1) готовится флакон с жидкостью, устанавливается на штативе, вводится «воздушка»;
2) к флакону подсоединяется капельница.
Затем трубка на короткое время поднимается вверх так, чтобы верхняя часть капельницы оказалась ниже – жидкость заполняет приблизительно половину капельницы; и сразу трубка опускается вниз – жидкость проходит через всю трубку до канюли; особое внимание следует уделить тому, чтобы в трубке не задержался воздух (!).
Кран закрывается, и нижний конец трубки на короткое время обычно крепится на штативе;
3) игла вводится в вену;
4) соединяется трубка с иглой – для предотвращения поступления воздуха в вену в этот короткий момент должна течь жидкость с капельницы и показаться или чуть выделиться кровь из вены;
5) устанавливается частота капель по назначению врача – от 10-12 до 60 в 1 мин;
6) фиксируется игла – под нее подкрадывается стерильный ватный тампон, а игла крепится к коже лейкопластырем;
7) поскольку капельное введение длится несколько часов, иногда на протяжении суток, конечность фиксируется в недвижимом положении, особенно это важно для детей раннего возраста. Обычно под конечность подкладывается лонгета (плотная пластина), они перевязываются (нижнюю часть трубки и иглу закрывать нельзя!) и крепятся зажимом к подушке, матрацу; в крайнем случае, можно резиновым шнуром (поверх ваты на руке) подвязать к раме кровати.
Маленькому ребенку по назначению врача вводятся седативные средства.
Внимание! В настоящее время используется только капельница одноразового пользования, которая в случае продолжительной инфузии через 24 ч должна быть заменена на новую капельницу.
Осложнения внутривенных инъекций и лечебная тактика
1. Инфильтрат образуется, если лекарственное средство через поврежденную вену или при неправильном введении вне вены попадает в окружающие ткани.
Тактика медсестры – теплый компресс.
2. Кровоизлияние и кровотечение образуются при значительном повреждении и проколе с двух сторон сосуда, при некоторых заболеваниях крови.
3. Воздушная эмболия – попадание воздуха в вену – это результат профессиональной медсестринской ошибки, требующий неотложной врачебной помощи. Однако при большом количестве воздуха состояние больного обычно необратимо с летальным исходом.
4. Флебит – это воспаление стенок вены, в которую инфузионно вводится лекарство.
Клинические признаки – боль и гиперемия кожи по ходу вены.
Основные причины:
–нарушение правил стерильности:
–продолжительное (больше 3 дней) нахождение катетра в вене;
–образование тромбов (=сгустков) в вене, что может быть в следующих случаях:
· при необходимости движение жидкости через иглу можно на некоторое время остановить; для этого есть мандрен, который вставляется в иглу; канюлю можно закрыть специальной пробкой и др.; однако длительное прекращение внутривенной инфузии способствует образованию тромбов;
· для профилактики тромбирования вен (что – Внимание! – одновременно предотвращает закупорку иглы или катетера) можно сделать «гепариновый замок» – в иглу (катетер) вводится 1 мл следующего состава – гепарин и 0,85 % раствор хлорида натрия в соотношении 1:9, после чего катетер или игла на необходимое время закрывается;
· очень медленное капельное введение – 7-8 капель в 1 мин;
· температура лекарственной жидкости ниже температуры тела больного – это чаще встречается при введении плазмы, альбумина, крови, которые хранятся в холодильнике; следовательно, такие жидкости перед инфузией нужно подогреть до 37 °С.
Лечение флебита – убрать иглу, катетер и по ходу вены наложить компресс с гепариновой мазью.
5. Аллергическая реакция.
Нарушение техники введения, когда препарат попадает в окружающие ткани – например, если при внутривенном введении хлорида кальция вещество окажется вне вены, возникнет некроз.
Катетеризация пупочной вены
Показания. Катетеризация пупочной вены является самым простым и удобным доступом к центральному кровотоку сразу после рождения ребенка и позволяет:
• быстро вводить необходимые лекарственные растворы при оказании первичной реанимационной помощи новорожденному в родильном зале;
• быстро измерить РН и РС02 (но не Р02) в первые дни жизни ребенка;
• провести заменное переливание крови;
• вводить растворы и парентеральное питание у глубоко недоношенных детей в первые дни жизни;
• вводить растворы у больных новорожденных при невозможности катетеризации периферических вен.
Дата добавления: 2016-08-07; просмотров: 2252;
