Посевы крови на стерильность 4 страница
- низкий вольтаж желудочкового комплекса QRS;
- неспецифические изменения сегмента RS–Т и зубца Т;
- блокаду левой ножки пучка Гиса (реже — другие внутрижелудочковые и АВ-блокады);
- нарушения сердечного ритма (мерцательная аритмия, экстрасистолия и др.);
- признаки перегрузки предсердий (Р-mitrale и Р-pulmonale).
Рентгенография
На рентгенограммах обычно определяются нормальные или уменьшенные размеры сердца, за исключением рентгенологических признаков расширения предсердий. Выявляются также признаки застоя крови в малом круге кровообращения (см. главу 2).
Эхокардиография
Эхокардиография является основным методом, позволяющим заподозрить наличие у больного РКМП. При одномерном, двухмерном и допплеровском эхокардиографическом исследовании у больных РКМП можно обнаружить:
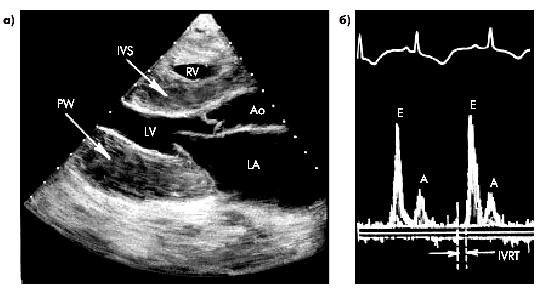
1. Утолщение эндокарда с уменьшением размеров полостей желудочков (рис. 10.16, а).
2. Различные варианты парадоксального движения МЖП.
3. Пролабирование митрального и трикуспидального клапанов.
4. Выраженную диастолическую дисфункцию миокарда желудочков по рестриктивному типу (см. выше) с увеличением максимальной скорости раннего диастолического наполнения (Pеаk Е) и уменьшением длительности изоволюмического расслабления миокарда (IVRT) и времени замедления раннего диастолического наполнения (DТ) (рис. 10.16, б).
5. Относительную недостаточность митрального и трикуспидального клапанов.
6. Наличие внутрисердечных пристеночных тромбов.
| ||
| Рис. 10.16. Изменения, выявляемые на двухмерной эхокардиограмме (а) и допплерограмме трансмитрального потока крови (б) у больного с рестриктивной кардиомиопатией. Заметно значительное утолщение МЖП и задней стенки ЛЖ, уменьшение полостей желудочков, увеличение размеров левого предсердия. На допплерограмме определяются признаки диастолической дисфункции ЛЖ по рестриктивному типу (значительное увеличение отношения Е/А, уменьшение продолжительности IVRT и DT) | ||
| 10.3.4. Лечение | ||

| ||
В большинстве случаев медикаментозное лечение РКМП оказывается малоэффективным. При наличии гиперэозинофильного синдрома обычно назначают кортикостероиды и иммунодепрессанты.
При возникновении ХСН применяют диуретики (гидрохлортиазид, фуросемид), вазодилататоры (нитраты), непрямые антикоагулянтны, хотя трудно рассчитывать на хороший эффект такой терапии. Мало того, применение нитратов и диуретиков может значительно снизить венозный возврат к сердцу, что еще больше ограничивает наполнение желудочков и сердечный выброс.
Применение сердечных гликозидов при РКМП также не показано, поскольку сократимость миокарда и систолическая функция желудочков в большинстве случаев остаются нормальными, а фактором, лимитирующим кровообращение, является нарушение диастолического заполнения желудочков.
При фибропластическом эндокардите Леффлера возможно хирургическое лечение. Операция заключается в иссечении утолщенного эндокарда и восстановлении тем самым нарушенной диастолической функции желудочков.
| 10.3.5. Прогноз |

|
При появлении клинических признаков ХСН прогноз весьма неблагоприятный:  больных умирает в течение 1,5–2,0 лет. Прогноз ухудшается еще больше при возникновении аритмий и тромбоэмболических осложнений. Оперативное лечение при болезни Леффлера в некоторых случаях значительно улучшает состояние больных и прогноз заболевания.
больных умирает в течение 1,5–2,0 лет. Прогноз ухудшается еще больше при возникновении аритмий и тромбоэмболических осложнений. Оперативное лечение при болезни Леффлера в некоторых случаях значительно улучшает состояние больных и прогноз заболевания.
Глава 11. Миокардиты
| 11.1. Этиология |

|
Причины миокардитов весьма разнообразны (табл. 11.1). Наиболее частыми из них являются инфекции (вирусные, бактериальные, риккетсиозные, спирохетозные, паразитарные, грибковые и т.д.), которые служат причиной так называемых инфекционныхилиинфекционно-токсических миокардитов. Вызвать миокардит может практически любой инфекционный агент, однако более чем в половине случаев возбудителями миокардитов являются вирусы, в первую очередь, энтеровирусы Коксаки типа В. Важную роль в возникновении инфекционных миокардитов отводят также цитомегаловирусам, аденовирусам, вирусам гриппа, кори, краснухи, инфекционного мононуклеоза и др.
Наиболее известными из бактериальных инфекционно-токсических миокардитов являются дифтерийный и скарлатинозный миокардиты. Дифтерийный миокардит осложняет течение этого инфекционного заболевания в 10–25% и отличается очень тяжелым прогнозом (летальность — до 50–60%).
Вторая группа причин, вызывающих так называемые аллергические (иммунопатологические) миокардиты, объединяет различные заболевания и синдромы, в основе которых лежат аллергические или иммунопатологические реакции, в том числе на применение лекарственных препаратов, сывороток и т.д. Нередко аллергические (аутоиммунные) миокардиты развиваются при системных заболеваниях соединительной ткани, бронхиальной астме, синдроме Лайелла, ожогах, трансплантациях сердца и др.
К этой же группе причин миокардитов относятся иммунопатологические (аутоиммунные) процессы, которые развиваются в результате перенесенной в прошлом инфекции, например вирусной инфекции Коксаки типа В. Как правило, на этой стадии заболевания присутствия вирусных частиц в кардиомиоцитах и интерстициальной ткани обнаружить не удается. Отсутствуют также внесердечные проявления инфекции. В этих случаях основное значение в возникновении воспаления сердечной мышцы имеет клеточный и гуморальный иммунный ответ, “запущенный” инфекционным агентом, при котором миокард инфильтрируется Т-лимфоцитами, IgG, аутоиммунными антителами, комплементом и другими агрессивными иммунными факторами, повреждающими кардиомиоциты (П.Х. Джанашия с соавт., 2000). В этих случаях речь может идти о так называемых инфекционно-аллергических миокардитах, которые нередко представляют собой лишь дальнейшую стадию повреждения сердечной мышцы инфекционным агентом.
Таблица 11.1
Основные причины миокардитов
| Патогенетические варианты миокардитов | Основные причины миокардитов |
| Инфекционные и инфекционно-токсические | Вирусы: Коксаки типа В, аденовирусы, цитомегаловирусы, гриппа, кори, краснухи, инфекционного мононуклеоза, гепатита В и С, ветряной оспы, полиомиелита, арбовирусы, СПИДа и др. |
| Бактерии: стрептококки (в том числе при скарлатине), дифтерии, стафилококки, пневмококки, менингококки, гонококки, сальмонеллы и др. | |
| Спирохеты: лептоспироз, болезнь Лайма, возвратный тиф, сифилис | |
| Грибы: кандидоз, актиномикоз, аспергиллез, кокцидиомикоз и др. | |
| Простейшие: токсоплазмоз, трипаносомоз, шистозоматоз и др. | |
| Паразиты: трихинеллез и др. | |
| Риккетсии: лихорадка Q, сыпной тиф и др. | |
| Аллергические (иммунологические), в том числе инфекционно-аллергические | Лекарственные средства (в том числе антибиотики, сульфаниламиды и др.), сыворотки |
| Системные заболевания соединительной ткани, васкулиты | |
| Бронхиальная астма, синдром Лайелла | |
| Ожоги | |
| Трансплантации органов | |
| Инфекционно-аллергические процессы (иммунопатологические реакции, развивающиеся в ответ на перенесенную в прошлом инфекцию, признаки которой в момент возникновения миокардита отсутствуют) | |
| Токсико-аллергические | Алкоголь |
| Наркотики | |
| Тиреотоксикоз | |
| Уремия и др. |
Наконец, к третьей группе причин миокардитов относятся заболевания и патологические состояния, для которых характерно прямое токсическое воздействие на миокард различных химических и биологически активных веществ (тиреотоксикоз, уремия, алкоголь и др.), вызывающее иммунное воспаление сердечной мышцы с признаками реакции гиперчувствительности замедленного типа. Миокардиты, обусловленные этими причинами, принято называть токсико-аллергическими миокардитами.
 Запомните
1. В соответствии с основными причинами, вызывающими воспаление сердечной мышцы, все миокардиты делят на 3 группы: Запомните
1. В соответствии с основными причинами, вызывающими воспаление сердечной мышцы, все миокардиты делят на 3 группы:
| ||
| 11.2. Патогенез | ||

| ||
Повреждающее действие различных этиологических факторов, вызывающих развитие воспаления в сердечной мышце, реализуется с помощью нескольких механизмов:
1. Прямое цитолитическое действие этиологических факторов, например, инфекционных агентов, внедряющихся в сердечную мышцу. Оно осуществляется с помощью миокардиальной инвазии (токсоплазмоз, бактерии и др.) или так называемой репликации возбудителя, продолжающейся от нескольких дней до 2 недель от начала инфекции.
2. Повреждение кардиомиоцитов и других клеток циркулирующими токсинами при системной инфекции (дифтерийный, скарлатинозный миокардиты).
3. Неспецифическое повреждение клеток вследствие распространенных системных иммунопатологических реакций. Например, при системных заболеваниях соединительной ткани, лекарственной или сывороточной болезни сердце повреждается в результате реакции антиген-антитело, являясь как бы одним из органов-мишеней генерализованного аутоиммунного процесса.
4. Специфическое повреждение кардиомиоцитов факторами клеточного (Т-лимфоциты) и гуморального (антитела) иммунитета, которые вырабатываются в ответ на относительно кратковременное внедрение возбудителя (вирусы Коксаки В, гриппа) или реактивированы первичной инфекцией, длительное время персистировавшей в различных органах (цитомегаловирус, вирусы гепатита и др.).
Последний механизм, по-видимому, является основным при развитии вирусных миокардитов. В этих случаях даже после “инактивации” вируса и невозможности его выделения из сердца, процесс иммунного повреждения клеток, “запущенный” вирусом, поддерживается благодаря вновь вырабатываемым антигенам кардиомиоцитов и антителам к ним. Например, энтеровирус Коксаки В имеет большое сходство с клеточной мембраной кардиомиоцитов. Однажды запущенный процесс выработки антител к вирусу продолжается и после его “инактивации” и стимулируется антигенной структурой самого кардиомиоцита. В результате происходит постоянное иммунное повреждение кардиомиоцитов.
Воздействие любого этиологического фактора и сопровождающего его иммунопатологического процесса на миокард приводит к глубоким нарушениям структуры кардиомиоцитов, интерстициальной ткани, микроциркуляторного сосудистого русла и к развитию в сердечной мышце воспалительного инфильтрата, состоящего из лимфоцитов, нейтрофилов, эозинофилов, макрофагов и других клеток (рис. 11.1). Наблюдается полнокровие сосудов микроциркуляторного русла, спазм артериол, парез капилляров и вен, эритроцитарные стазы и фибриновые микротромбы. Нарушается сосудистая проницаемость и развивается отек стромы. Характерно повреждение и некроз кардиомиоцитов, замещение их фиброзной тканью.
| Рис. 11.1. Характерные морфологические изменения в сердечной мышце при вирусном миокардите: инфильтрация миокарда мононуклеарами и участок микронекроза кардиомиоцитов. Объяснения в тексте | 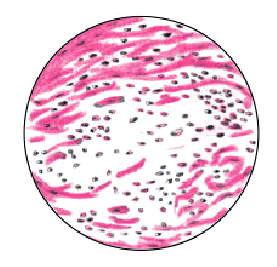
|
Электронно-микроскопическое и гистохимическое исследования выявляют нарушения ультраструктуры миокарда, важнейшим из которых является повреждение митохондрий. Уменьшается количество гранул гликогена в мышечных клетках, нарушается процесс утилизации глюкозы и β-окисление жирных кислот. Все это приводит к резкому снижению энергетического метаболизма кардиoмиоцитов.
В результате возникает ряд характерных изменений сердечной мышцы, которые определяют клиническую картину и прогноз заболевания:
1. Воспалительный клеточный инфильтрат, отек стромы, некрозы и дистрофии, развитие фиброзной ткани.
2. Снижение сократимости миокарда, систолической функции ЛЖ, нередко с развитием значительной дилатации камер сердца.
3. Диастолическая дисфункция ЛЖ, возникающая в результате повышенной ригидности сердечной мышцы и угнетения процесса активного расслабления.
4. Застой в венах малого или (реже) большого круга кровообращения.
5. Формирование электрической негомогенности и нестабильности миокарда желудочков, существенно повышающих риск возникновения желудочковых аритмий.
6. Очаговое повреждение проводящей системы сердца с развитием внутрижелудочковых и атриовентрикулярных блокад.
Существует мнение, что в некоторых случаях хронические миокардиты тяжелого течения со временем трансформируются в ДКМП (см. выше).
| 11.3. Классификация |

|
Единой общепринятой классификации миокардитов в настоящее время не существует. Наиболее перспективным следует считать разделение миокардитов по этиологическому принципу (см. выше), применение которого возможно только при использовании всего арсенала современных лабораторных и инструментальных методов исследования, включая эндомиокардиальную биопсию, развернутое иммунологическое исследование, выявление инфекционного возбудителя миокардитов с помощью реакции PCR и т.п. К сожалению, такое обследование больных с подозрением на наличие миокардита, преимущественно инфекционного, доступно пока только крупным кардиологическим центрам. Правда, в ряде случаев клиническая картина первичного заболевания или синдромов, осложненных развитием миокардита, столь очевидна, что этиология воспалительного поражения сердечной мышцы не вызывает сомнений (например, лекарственные миокардиты, сывороточные миокардиты, миокардиты при СКВ, ожогах и т.д.). Сложнее обстоит дело с выделением инфекционных, в частности вирусных, миокардитов.
Поэтому нередко миокардиты классифицируют по патогенетическим вариантам,которые обсуждались выше и представлены в табл. 11.1:
- инфекционные и инфекционно-токсические;
- аллергические (иммунологические), в том числе инфекционно-аллергические;
- токсико-аллергические.
По распространенностивоспалительного процесса принято делить все миокардиты на:
- очаговые;
- диффузные.
По течениюмиокардиты могут быть:
- острыми;
- подострыми;
- рецидивирующими;
- латентными;
- хроническими.
По характеру воспалительного процесса различают:
- альтернативный миокардит (дистрофически-некробиотический);
- экссудативно-пролиферативный (дистрофический, воспалительно-инфильтративный, смешанный, васкулярный).
Выделяют также патогенетические фазы инфекционных миокардитов:
- инфекционно-токсическая;
- иммунологическая;
- дистрофическая;
- миокардиосклеротическая.
Важно также выделение нескольких клинических вариантов болезни (М.А. Гуревич) в зависимости от преобладающих клинических проявлений миокардитов:
- малосимптомного;
- псевдокоронарного;
- декомпенсационного;
- аритмического;
- псевдоклапанного;
- тромбоэмболического;
- смешанного.
К сожалению, в клинической практике точная диагностика каждой из приведенных характеристик миокардитов часто вызывает большие затруднения.
| 11.4. Клиническая картина |

|
Клиническая картина миокардитов определяется этиологией, патогенетическим вариантом, распространенностью, преимущественной локализацией и характером воспалительного процесса, а также степенью нарушения сократимости ЛЖ. Признаки сердечной недостаточности развиваются, как правило, при диффузном поражении сердечной мышцы, хотя даже ограниченный воспалительный процесс, локализованный, например, в области проводящей системы сердца, может привести к тяжелым последствиям (АВ-блокады, желудочковые аритмии высоких градаций и т.п.).
В некоторых случаях наблюдается бессимптомное (точнее, малосимптомное) течение миокардита. Жалобы на слабость, повышенную утомляемость, сердцебиения, небольшую лихорадку, появляющиеся на фоне реконвалесценции после перенесенной вирусной или бактериальной инфекции, нередко связывают с основным заболеванием, осложненным интоксикацией, а специального целенаправленного исследования сердечно-сосудистой системы не проводят. Через некоторое время эти клинические проявления миокардита проходят самостоятельно, и факт воспалительного поражения сердца часто остается незамеченным.
В других случаях клиническая картина заболевания более определенно указывает на возможное поражение сердца (аритмии, боли в области сердца, одышка, изменения ЭКГ и т.д.), что заставляет врача более внимательно отнестись к поиску объективных подтверждений миокардита.
При инфекционных, инфекционно-токсических и инфекционно-аллергических миокардитах в большинстве случаев обнаруживается отчетливая связь этих и других симптомов миокардита с инфекцией. Инфекционные и инфекционно-токсические миокардиты развиваются в первые дни инфекционного заболевания, а инфекционно-аллергические — спустя 2–3 недели после него. Этого времени бывает достаточно для формирования иммунопатологических реакций на инфекционный процесс. При лекарственных миокардитах прослеживается связь с приемом тех или иных лекарственных препаратов и генерализованной аллергической реакции на них.
Жалобы
У больных с вирусной инфекцией, как правило, сохраняются неспецифические жалобы, связанные с поражением многих органов и систем:
- ЦНС и вегетативной нервной системы (слабость, головная боль, повышенная утомляемость, выраженная потливость и др.);
- органов дыхания (насморк, кашель, слезотечение, осиплость голоса, боли в горле при глотании и др.);
- мышц и суставов (артралгии, миалгии);
- желудочно-кишечного тракта (анорексия, диарея, тошнота, боли в животе и т.д.).
К числу первых кардиальных жалоб относятся боли в области сердца, одышка, прогрессирующая мышечная слабость, утомляемость, снижение работоспособности.
Боли в области сердца — одна из наиболее частых кардиальных жалоб больных миокардитом. Боли локализуются в области верхушки сердца и слева от грудины, носят давящий, ноющий, колющий характер. В отличие от стенокардии при ИБС, боли при миокардите продолжительные, почти постоянные, не связаны с физической нагрузкой и не купируются нитроглицерином.
Одышка при физической нагрузкеи в покое является первым субъективным признаком развивающейся левожелудочковой недостаточности. Одышка может усиливаться в горизонтальном положении больного (ортопноэ) за счет увеличения венозного притока крови к правым отделам сердца.
Приступы удушья возникают сравнительно редко, лишь при значительном застое крови в легких и тяжелом течении миокардита (например, в случаях гигантоклеточного миокардита). При внезапном возникновении удушья, сопровождающегося болями в грудной клетке, диагноз следует дифференцировать с тромбоэмболией легочной артерии (ТЭЛА).
Сердцебиения (тахикардия) весьма характерны для миокардита и связаны, главным образом, с активацией САС, развивающейся на фоне уменьшения ударного выброса.
Перебои в работе сердца обусловлены разнообразными нарушениями ритма (наджелудочковая и желудочковая экстрасистолия, пароксизмы фибрилляции предсердий, наджелудочковой и желудочковой тахикардии, АВ-блокады II степени и др.). Перебои могут появляться в покое и усиливаться при физической нагрузке.
Отеки на ногах, боли в правом подреберьеи другие проявления правожелудочковой недостаточности сравнительно редко выявляются у больных острым миокардитом. Они больше характерны для рецидивирующего или хронического течения заболевания, когда признаки застоя крови в венах большого круга кровообращения возникают после относительно длительного периода прогрессирующей легочной гипертензии и сопровождаются дилатацией ПЖ.
Лихорадка — частый, но не обязательный признак миокардита. В острых случаях она может быть обусловлена как инфекционным заболеванием, так и иммунным воспалением, локализованным в сердечной мышце. При хроническом или затяжном течении миокардита, когда признаки вызвавшего его инфекционного заболевания уже отсутствуют, повышение температуры тела (обычно до субфебрильных цифр), как правило, указывает на активный процесс иммунного воспаления в сердце, особенно, если лихорадка сочетается с усугублением кардиальной симптоматики и отрицательной динамикой ЭКГ. Следует все же помнить, что повышение температуры тела у больного с хроническим миокардитом имеет относительное диагностическое значение, поскольку отсутствие лихорадки еще не исключает активного воспалительного процесса в сердечной мышце.
Физикальное исследование. Общий осмотр и исследование органов дыхания, пищеварения и почек
При общем осмотре и исследовании органов дыхания, пищеварения, почек каких-либо специфических признаков, характерных для миокардитов, выявить не удается, за исключением внешних проявлений левожелудочковой и (реже) правожелудочковой недостаточности, которые можно обнаружить при сравнительно тяжелом течении заболевания: положение ортопноэ, тахипноэ, акроцианоз, застойные влажные хрипы в легких, небольшие отеки ног. Более выраженные проявления правожелудочковой или бивентрикулярной недостаточности в виде значительной гепатомегалии, асцита, анасарки для больных острым миокардитом не характерны. Они могут указывать, скорее, на наличие сопутствующего выпотного или констриктивного перикардита или других заболеваний, сопровождающихся застоем крови в венах большого круга кровообращения.
Появление внешних признаков бивентрикулярной сердечной недостаточности у больных с длительным течением миокардита в ряде случаев может указывать на трансформацию миокардита в ДКМП (см. выше).
Следует помнить также, что детальное физикальное исследование больного позволяет обнаружить признаки основного заболевания, явившегося причиной развития миокардита (например, системных заболеваний соединительной ткани, лекарственной болезни, вирусной или бактериальной инфекции, тиреотоксикоза, уремии и т.д.).
Пальпация и перкуссия сердца
При малосимптомных миокардитах каких-либо существенных изменений границ сердца выявить не удается. У больных с умеренной степенью тяжести и тяжелым миокардитом выявляется смещение верхушечного толчка и левой границы относительной тупости сердца влево. Верхушечный толчок иногда ослаблен.
Еще реже можно наблюдать смещение верхней границы сердца и исчезновение “талии” сердца, что указывает на дилатацию ЛП. Вправо границы сердца смещаются при тяжелой бивентрикулярной недостаточности.
Аускультация сердца
Изменение I и II тонов.В легких случаях заболевания обычно определяется незначительное ослабление I и II тонов сердца. В тяжелых случаях миокардита отмечается выраженная глухость тонов. Иногда тоны вовсе не выслушиваются. Нередко обнаруживают также расщепление I тона, степень которого часто коррелирует с выраженностью патологического процесса в сердечной мышце.
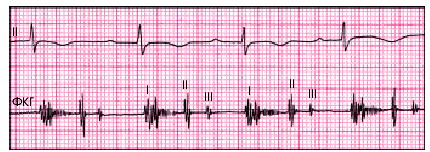
Протодиастолический ритм галопаявляется нередкой находкой в тяжелых случаях заболевания, свидетельствуя о снижении сократительной способности миокарда ЛЖ и выраженной систолической дисфункции миокарда, вызванной воспалительным отеком сердечной мышцы (рис. 11.2). В некоторых случаях, сопровождающихся значительным падением сократимости и тахикардией, может выслушиваться суммационный галоп.
Нарушения ритма сердцапри миокардитах встречаются довольно часто. Чаще всего речь идет о синусовой аритмии, суправентрикулярной и желудочковой экстрасистолии, тахикардии, брадикардии и других нарушениях ритма. Л.М. Фителева указывает на возможность усиления тонов сердца и исчезновение систолического шума на фоне тахикардии.
|
| Рис. 11.2. Снижение амплитуды, расщепление I тона и появление патологического III тона сердца у больного с инфекционно-аллергическим миокардитом и сердечной недостаточностью. Определяется также короткий систолический шум, обусловленный митральной регургитацией, возникшей в результате дисфункции клапанного аппарата (папиллярных мышц) |
Систолический шумпри миокардитах чаще обусловлен поражением папиллярных мышц или значительным расширением фиброзного кольца митрального клапана с развитием относительной митральной недостаточности. Значительная дилатация ПЖ при его перегрузке способствует возникновению относительного стеноза ЛА с появлением систолического шума во ІІ–ІІІ межреберье слева от грудины. Диастолический шуминогда также может выслушиваться у больных миокардитом при выраженной дилатации ЛЖ, способствующей формированию относительного стеноза левого атриовентрикулярного отверстия (шум Кумбса). По мнению А.В. Виноградова и соавт. (1973), сочетание протодиастолического ритма галопа с коротким мезодиастолическим шумом меняющейся интенсивности, несомненно, свидетельствует о наличии миокардита.
Артериальный пульс и АД
В легких случаях миокардита при исследовании пульса изменений не обнаруживают, за исключением синусовой тахикардии, не соответствующей тяжести лихорадки.
При уменьшении сократимости ЛЖ и развитии сердечной недостаточности выявляется тахикардия, реже брадикардия, различные нарушения ритма. Иногда можно обнаружить альтернирующий пульс (см. главу 2). Систолическое и пульсовое давления уменьшаются при снижении сердечного выброса.
Осложнения
К числу наиболее серьезных осложнений миокардита относятся:
- нарушения сердечного ритма (экстрасистолия, пароксизмальные тахикардии, в том числе желудочковая тахикардия, фибрилляция предсердий и т.д.);
- нарушения внутрижелудочковой и атриовентрикулярной проводимости;
- внутрижелудочковые тромбозы и тромбоэмболические осложнения;
- внезапная сердечная смерть.
| 11.5. Лабораторная и инструментальная диагностика |

|
Дата добавления: 2016-04-22; просмотров: 736;
