Нарушения сердечного ритма и проводимости (с указанием формы). 2 страница
Исследование во время приступа стенокардии
Во время приступа стенокардии больные, как правило, неподвижны. Если боль возникла во время ходьбы, больные останавливаются на несколько минут. Если болевой приступ развился ночью, больные садятся в постели. Такое положение способствует некоторому уменьшению венозного притока крови к сердцу и снижению потребности миокарда в кислороде. Нередко во время приступа ангинозной боли отмечается испуганное или страдальческое выражение лица, бледность кожных покровов. Артериальное давление иногда повышается, но может оставаться нормальным. В тяжелых случаях наблюдается тахикардия или, наоборот, замедление пульса.
При аускультации сердца нередко выявляется значительное приглушение тонов, что отражает кратковременное снижение сократимости миокарда и замедление сокращения ЛЖ, вызванное формированием в сердечной мышце очага ишемии. После купирования приступа громкость I тона довольно быстро восстанавливается до исходного уровня.
При тяжелом приступе стенокардии может выслушиваться патологический IV тон сердца (пресистолический галоп), что указывает на значительное увеличение ригидности ишемизированного миокарда ЛЖ (рис. 5.18). Если во время приступа усугубляется систолическая дисфункция ЛЖ, на верхушке можно выслушать патологический III тон сердца (протодиастолический ритм галопа).
| Рис. 5.18. Появление пресистолического ритма галопа и ослабление I тона во время приступа стенокардии | 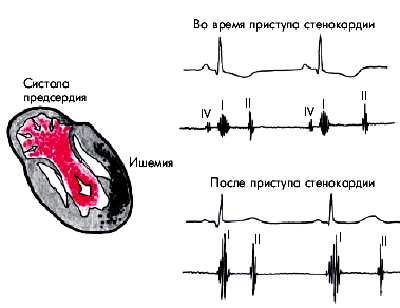
| ||
| 5.4.3. Инструментальные и лабораторные исследования | |||

| |||
В большинстве случаев диагноз ИБС и стабильной стенокардии напряжения может быть установлен уже при расспросе больного. Однако следует помнить, что отсутствие типичных для стенокардии характеристик болевого синдрома (например, атипичная локализация боли или нечеткая ее связь с перечисленными выше провоцирующими факторами) не является достаточным основанием для того, чтобы отвергнуть диагноз ИБС.
Таким образом, у любого пациента, предъявляющего жалобы на периодически возникающую боль в области сердца, особенно у лиц пожилого и старческого возраста, требуется проведение целого ряда современных лабораторных и инструментальных тестов для того, чтобы объективно подтвердить или отвергнуть диагноз ИБС. Основные цели такого диагностического поиска следующие:
1. Доказать наличие или отсутствие у больного признаков коронарного атеросклероза и, по возможности, оценить его распространенность и преимущественную локализацию.
2. Оценить (хотя бы ориентировочно) величину коронарного резерва, в частности, определить толерантность пациента к физической нагрузке.
3. По возможности проанализировать преобладающие механизмы возникновения коронарной недостаточности.
4. Выявить и количественно оценить имеющиеся ФР ИБС.
5. Оценить степень систолической и диастолической дисфункции ЛЖ.
6. Определить наличие признаков перенесенного в прошлом ИМ.
Электрокардиограмма
ЭКГ, зарегистрированная вне приступа стенокардии, примерно у 1/3 больных ИБС, особенно у лиц молодого возраста, мало отличается от нормы. У другой части больных на ЭКГ можно выявить следующие неспецифические изменения:
- признаки гипертрофии ЛЖ (даже у пациентов, не страдающих сопутствующей АГ): горизонтальное положение электрической оси сердца, увеличение амплитуды зубцов R в левых грудных отведениях и величины S в правых грудных отведениях, смещение переходной зоны вправо, в отведение V2–V3, увеличение продолжительности интервала внутреннего отклонения в отведении V5, 6 больше 0,05 с и др. (подробнее см. главу 7);
- признаки рубцовых изменений миокарда, указывающие на перенесенный в прошлом ИМ: патологический зубец Q в нескольких грудных и/или стандартных или усиленных отведениях от конечностей;
- различные нарушения ритма и проводимости (внутрижелудочковые блокады, АВ-блокады);
- умеренное увеличение продолжительности комплекса QRS (до 0,10 с) и интервала Q–Т;
- неспецифические изменения зубца Т (сглаженность, двухфазность, инверсия Т или, наоборот, высокий гигантский зубец Т) и сегмента RS–Т (чаще небольшое снижение RS–Т ниже изоэлектрической линии).
Следует, однако, помнить, что указанные изменения зубца Т и сегмента RS–Т, зарегистрированные в покое (вне приступа стенокардии), не специфичны для ИБС и встречаются также при многих заболеваниях, сопровождающихся, например, гипертрофией ЛЖ (АГ, ГКМП, приобретенные и врожденные пороки сердца и др.). Сходные изменения могут возникать на фоне приема ряда лекарственных средств (дигиталис) и при некоторых нарушениях электролитного обмена. Только обнаружение на ЭКГ покоя признаков перенесенного крупноочагового (трансмурального) ИМ (патологический зубец Q) может служить достаточно надежным (хотя и не абсолютным) подтверждением наличия у данного пациента ИБС.
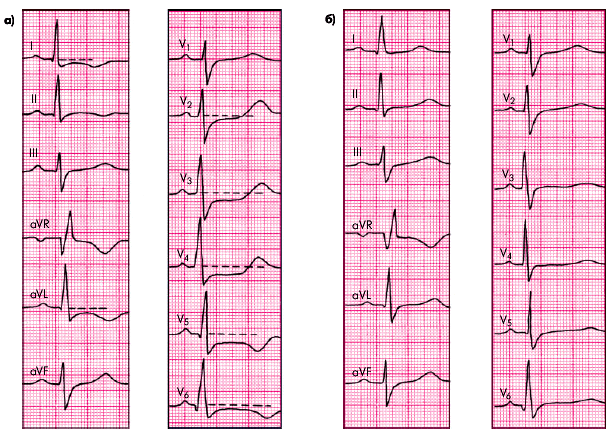
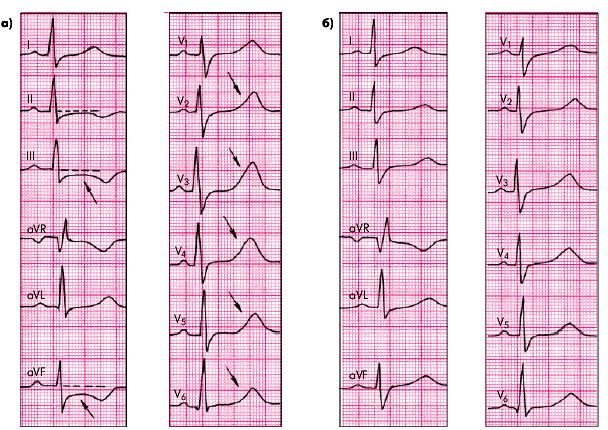
Во время приступа стенокардии можно выявить ЭКГ-признаки преходящей ишемии миокарда, к которым относятся изменения полярности, амплитуды и формы зубца Т, а также положения сегмента RS–Т, которые во многом зависят от локализации ишемизированного участка по отношению к полюсам регистрируемого отведения. Обычно регистрируют снижение (депрессию) сегмента RS–Т ниже изоэлектрической линии, что указывает на возникновение ишемии субэндокардиальных отделов сердечной мышцы. Одновременно появляется сглаженность, двухфазность или инверсия зубцов Т. Если эти изменения фиксируются в грудных отведениях, это свидетельствует об ишемии передней стенки ЛЖ (рис. 5.19), а в отведениях II, III и аVF — об ишемии заднедиафрагмальной области (рис. 5.20). В последнем случае в грудных отведениях могут выявляться высокие остроконечные и равносторонние зубцы Т, которые также указывают на ишемию задней стенки ЛЖ.
|
| Рис. 5.19. ЭКГ, зарегистрированная во время тяжелого приступа стенокардии (а) и через 30 мин после его купирования (б). Выявляются признаки преходящей ишемии передней стенки ЛЖ |
|
| Рис. 5.20. ЭКГ, зарегистрированная во время тяжелого приступа стенокардии (а) и через 30 мин после его купирования Выявляются признаки преходящей ишемии заднедиафрагмальной (нижней) стенки ЛЖ (обозначены стрелками) |
Эти изменения, так же как и сам приступ стенокардии, непродолжительны, и уже через 4–10 мин после купирования боли обычно происходит полное восстановление ЭКГ. Поэтому, хотя связь описанных электрокардиографических изменений с типичным болевым приступом и является более достоверным подтверждением диагноза ИБС, на практике очень редко удается зафиксировать эти изменения. Исключение составляют случаи, когда проводится длительное мониторирование ЭКГ по Холтеру (см. ниже).
Функциональные нагрузочные тесты
Для электрокардиографической диагностики ИБС повсеместно используют функциональные нагрузочные тесты. Чаще других применяют пробу с дозированной физической нагрузкой на велоэргометре или тредмиле, дипиридамоловую пробу, чреспищеводную электростимуляцию предсердий и суточное мониторирование ЭКГ по Холтеру.
Пробы с дозированной физической нагрузкой
Пробы с дозированной физической нагрузкой применяются с целью выявления скрытой коронарной недостаточности и для установления индивидуальной толерантности больных к физической нагрузке.
Физическая нагрузка, как известно, оказывает разнообразное действие на сердечно-сосудистую и дыхательную системы, вызывая, в частности, тахикардию, умеренное повышение артериального давления, увеличение работы сердца и, соответственно, потребности миокарда в кислороде. У здорового человека это приводит к адекватному расширению коронарных сосудов и увеличению сократимости миокарда. В условиях лимитированного коронарного кровообращения у больных ишемической болезнью сердца увеличение потребности миокарда в кислороде приводит к острой коронарной недостаточности, сопровождающейся приступом стенокардии или/и изменениями на ЭКГ.
Существует несколько методов проведения пробы с физической нагрузкой, среди которых наибольшее распространение в клинической практике получили пробы с дозированной физической нагрузкой на велоэргометре или тредмиле (бегущая дорожка).
Велоэргометрия является наиболее доступной нагрузочной пробой. Используемый для этой цели велоэргометр (рис. 5.21) позволяет строго дозировать физическую нагрузку и оценивать величину выполненной внешней работы в ваттах (Вт) или килограммометрах (кГм). Для проведения пробы необходим также электрокардиограф (желательно многоканальный), сфигмоманометр для измерения уровня АД и фонендоскоп. Кабинет функциональной диагностики, где проводится исследование, должен быть оснащен дефибриллятором и набором средств для оказания неотложной помощи.
| Рис. 5.21. Исследование на велоэргометре | 
|
Велоэргометрическую пробу проводят обычно в первой половине дня натощак или через 2–3 ч после еды. Желательно, чтобы за сутки до проведения исследования пациент не принимал лекарственных препаратов, оказывающих влияние на результаты пробы с физической нагрузкой: нитратов пролонгированного действия, блокаторов β-адренорецепторов, антагонистов кальция, ингибиторов АПФ, сердечных гликозидов, мочегонных средств, некоторых противоаритмических препаратов.
ЭКГ регистрируют в 12 общепринятых отведениях. Для удобства проведения исследования электроды от верхних конечностей помещают на грудную клетку в подключичных областях или ниже углов лопаток, а электроды от нижних конечностей — в области поясницы или у нижнего края реберных дуг (рис. 5.22).
| Рис. 5.22. Расположение электродов на теле пациента при регистрации ЭКГ во время физической нагрузки | 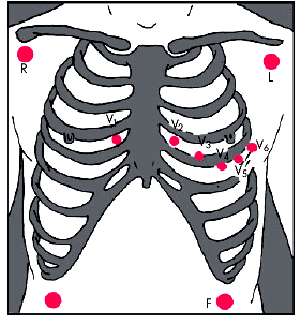
|
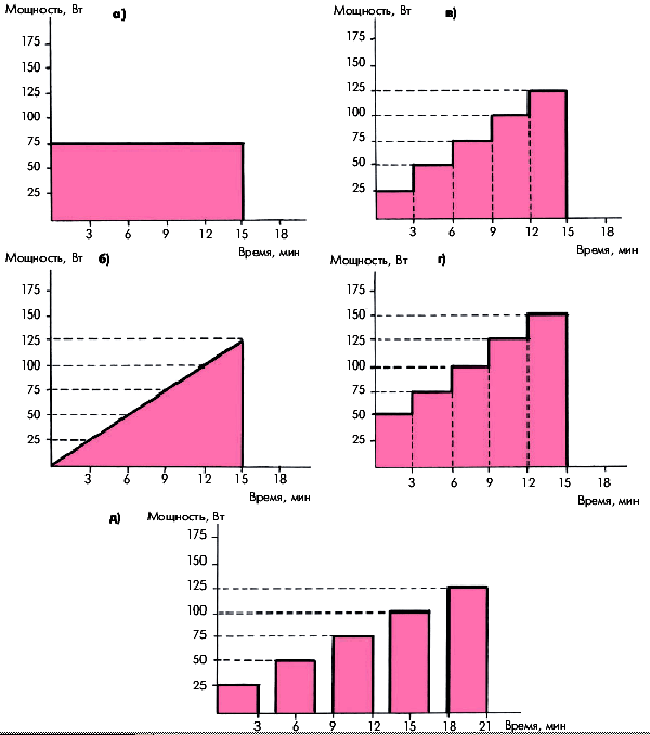
Применяются различные схемы проведения велоэргометрической пробы (рис. 5.23). Чаще всего нагрузку повышают ступенеобразно каждые 3 мин, начиная с мощности 25 или 50 Вт (150–300 кГм/мин). Такое ступенеобразное повышение величины нагрузки на 25 Вт можно осуществлять как непрерывно в течение 15–18 мин (у относительно хорошо тренированных лиц с заведомо высокой толерантностью к физической нагрузке), так и с 3-минутными перерывами для отдыха после каждой ступени нагрузки (у менее тренированных лиц или больных с заболеваниями сердца и сниженной толерантностью к физической нагрузке). Наиболее физиологичной считается непрерывная ступенеобразно возрастающая нагрузка (рис. 5.23, в, г).
|
| Рис. 5.23. Различные схемы проведения велоэргометрической пробы. а - нагрузка постоянной мощности; б - быстро возрастающая нагрузка; в, г - непрерывная ступенеобразно возрастающая нагрузка (с различным исходным уровнем мощности); д - прерывистая ступенеобразно возрастающая нагрузка |
Велоэргометрическую пробу проводят под постоянным контролем ЭКГ на экране осциллоскопа, уровня АД и состояния больного. Запись ЭКГ и измерение АД проводят до начала исследования, в конце каждой минуты пробы, а также на 30-й секунде, 1-й, 2-й, 3-й, 5-й, 7-й и 10-й минутах отдыха.
Тредмил представляет собой движущуюся дорожку, которая может устанавливаться под различным углом. Скорость движения дорожки и угол ее наклона регулируются в зависимости от задаваемой мощности нагрузки и протокола исследования (табл. 5.4). Пациент, находящийся на движущейся дорожке, шагает или бежит по ней (рис. 5.24). Развиваемая при этом мощность и величина выполненной работы оцениваются по таблицам или автоматически.
Таблица 5.4
Изменение скорости и угла подъема движущейся дорожки (протокол R. Bruce)
| Ступень нагрузки | Скорость | Угол подъема (в %) | Длительность нагрузки (мин) | |
| миль/ч | км/ч | |||
| 1,7 | 2,7 | |||
| 2,5 | 4,0 | |||
| 3,4 | 5,5 | |||
| 4,2 | 6,8 |
Примечание: Угол подъема дорожки принято оценивать в процентах: например, подъем конца дорожки на 5 см соответствует углу подъема 5% (2,5 град.) и т.д.
| Рис. 5.24. Исследование на тедмиле | 
|
Контроль за динамикой ЭКГ, АД и ЧСС осуществляется таким же способом, как и проведение велоэргометрической пробы.
Противопоказаниями к проведению велоэргометрии и тредмил-теста являются:
1. Острый ИМ (или подозрение на ИМ).
2. Нестабильная стенокардия (НС).
3. Сердечная недостаточность II–III стадии.
4. Дыхательная недостаточность II–III степени.
5. Острое нарушение мозгового кровообращения или хроническая дисциркуляторная недостаточность II–III степени.
6. Острые инфекционные заболевания, сопровождающиеся лихорадкой.
7. Острый тромбофлебит.
Существуют также относительные противопоказания:
1. Выраженная АГ (АД выше 200/100 мм рт. ст.).
2. Тяжелые нарушения ритма и проводимости (АВ-блокада II–III степени, мерцательная аритмия, пароксизмальные тахикардии).
3. Тахикардия неясного генеза (ЧСС выше 100 уд. в мин).
4. Стеноз устья аорты (клапанный, подклапанный).
5. Аневризмы сердца и сосудов.
6. Частые синкопальные состояния в анамнезе.
7. Неврологические и психические заболевания.
8. Заболевания опорно-двигательного аппарата и др.
Следует отметить, что решение вопроса о возможности проведения велоэргометрической пробы должно быть строго индивидуальным и учитывать общее состояние больного, его гемодинамические показатели, целесообразность исследования, а также условия его проведения. Например, в настоящее время в некоторых специализированных кардиологических стационарах допускается проведение нагрузочных проб у больных инфарктом миокарда с целью ранней физической реабилитации этих больных (обычно начиная со 2-й недели заболевания). В ряде случаев велоэргометрические тесты могут проводиться у больных нестабильной стенокардией с целью уточнения диагноза, прогноза заболевания и т.п. Подобные исследования у больных ИМ и НС могут осуществляться только в специально оснащенных блоках интенсивной терапии или кардиореанимационных отделениях при участии врачей-реаниматологов.
Интерпретация результатов ЭКГ-исследования
При проведении пробы с дозированной физической нагрузкой у больных ИБС врач преследует обычно две основные цели: 1) определить толерантность пациента к физической нагрузке; 2) выявить клинические и электрокардиографические признаки ишемии миокарда, обусловленной коронарной недостаточностью, с целью диагностики ишемической болезни сердца.
Толерантность к нагрузке оценивают преимущественно по показателю максимальной (пороговой) мощности работы выполненной пациентом. Используют и другие показатели: общий объем выполненной работы, длительность нагрузки, время возникновения боли в области сердца и депрессии сегмента RS–T и другие. Различают:
- высокую толерантность, когда максимальная мощность нагрузки в момент ее прекращения равна 150 Вт (900 кГм/мин) и выше;
- среднюю толерантность, когда максимальная мощность нагрузки равна 100–125 Вт (600–750 кГм/мин);
- низкую толерантность, когда максимальная мощность нагрузки не превышает 25–75 Вт (150–450 кГм/мин).
Индивидуальная толерантность к физической нагрузке зависит от многих факторов, в том числе от величины коронарного резерва, т.е. индивидуальной способности к адекватному увеличению коронарного кровотока при физической нагрузке, от сократительной способности миокарда, физической тренированности обследуемого, от индивидуальной реакции сердечно-сосудистой системы на нагрузку в виде подъема или снижения артериального давления и т.д.
Критериями прекращения велоэргометрической пробыявляются:
1. Достижение пациентом максимальной или субмаксимальной возрастной ЧСС (см. табл. 5.5 и 5.6).
2. Горизонтальное или косонисходящее снижение (депрессия) сегмента RS–T на 1,0 мм и более от исходного уровня при условии, если такое снижение сохраняется на протяжении не менее 80 мс от точки соединения (j) (рис. 5.25, а, б).
3. Медленное косовосходящее снижение (депрессия) сегмента RS–T на 1,0 мм и более от исходного уровня при условии, если такое снижение сохраняется на протяжении не менее 80 мс от точки соединения (j) (рис. 5.25, в).
4. Подъем сегмента RS–T на 1,0 мм и более от исходного уровня на протяжении 80 мс от точки соединения (рис. 5.25, г).
5. Приступ стенокардии, типичный для данного больного.
6. Снижение САД на 20 мм рт. ст.
7. Подъем САД до 220 мм рт. ст. и/или ДАД до 110 мм рт. ст. и выше.
8. Возникновение приступа удушья или выраженной одышки.
9. Появление угрожающих нарушений ритма (частая ЖЭ, политопная ЖЭ, залповая ЖЭ, пароксизм суправентрикулярной или желудочковой тахикардии, пароксизм мерцательной аритмии).
10. Возникновение АВ-блокады или блокады ножек пучка Гиса.
11. Изменение комплекса QRS: углубление и увеличение продолжительности ранее существовавших зубцов Q, переход патологического зубца Q в комплекс QS.
12. Появление резкой общей слабости.
13. Возникновение выраженного головокружения, головной боли, тошноты, нарушений координации движений.
14. Отказ больного от дальнейшего исследования.
Следует подчеркнуть, что изменения зубца Т, нередко возникающие при выполнении физической нагрузки, не являются критериями прекращения нагрузочной пробы.
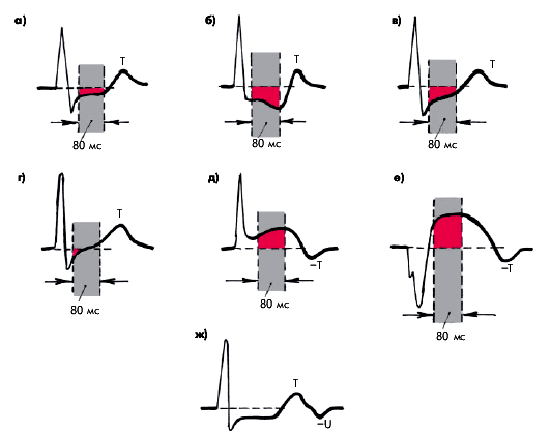
|
| Рис. 5.25. Различные виды ишемического и неишемического смещения сегмента RS–T при проведении проб с физической нагрузкой (схема). а - горизонтальное снижение (депрессия) сегмента RS–T; б - косонисходящее снижение; в - медленное косовосходящее снижение; г - быстрое косовосходящее снижение; д, е - ишемический подъем сегмента RS–T; ж - горизонтальное (ишемическое) снижение сегмента RS–T в сочетании с отрицательным зубцом U |
Таблица 5.5
Максимальная частота сердечных сокращений в зависимости от пола и возраста
| Пол | Возраст в годах | ||||
| 20–29 | 30–39 | 40–49 | 50–59 | 60–69 | |
| Мужчины | |||||
| Женщины |
Таблица 5.6
Субмаксимальная частота сердечных сокращений (75% от максимальной)
в зависимости от пола и возраста
| Пол | Возраст в годах | ||||
| 20–29 | 30–39 | 40–49 | 50–59 | 60–69 | |
| Мужчины | |||||
| Женщины |
В табл. 5.5 приведены величины максимальной частоты сердечных сокращений в зависимости от пола и возраста, по достижении которой следует прекратить пробу с нагрузкой у здоровых людей. У больных с установленным диагнозом ишемической болезни сердца часто ограничиваются достижением так называемой субмаксимальной частоты сердечных сокращений, составляющей 75% или 80% от максимальной, так как дальнейшее увеличение нагрузки опасно из-за возможности возникновения осложнений. В табл. 5.6 приведены величины субмаксимальной (75% от максимальной) ЧСС в зависимости от пола и возраста.
Важно помнить, что снижение толерантности к физической нагрузке возможно не только у больных ишемической болезнью сердца, но и у пациентов с другими органическими и функциональными заболеваниями сердечно-сосудистой системы и даже у малотренированных здоровых людей. Иными словами, снижение толерантности не является специфичным признаком наличия ишемической болезни сердца.
Диагностика преходящей ишемии миокарда, индуцированной нагрузочным тестом.При проведении функциональных нагрузочных тестов с целью объективного подтверждения ишемии миокарда могут быть получены следующие результаты (Д.М. Аронов с соавт., 2001):
1. Положительная проба.
2. Отрицательная проба.
3. Сомнительная проба.
4. Неинформативная (незавершенная) проба.
Положительная проба. Наиболее достоверными объективными диагностическими критериями ишемии миокарда являются следующие 3 электрокардиографических признака.
1. Горизонтальное или косонисходящее снижение (депрессия) сегмента RS–T на 1,0 мм и более от исходного уровня при условии, если такое снижение сохраняется на протяжении не менее 80 мс от точки соединения (j) (рис. 5.25, а, б);
2. Медленное косовосходящее снижение (депрессия) сегмента RS–T на 1,0 мм и более от исходного уровня при условии, если такое снижение сохраняется на протяжении не менее 80 мс от точки соединения (j) (рис. 5.25, в);
3. Подъем сегмента RS–T на 1,0 мм и более от исходного уровня на протяжении 80 мс от точки соединения (рис. 5.25, д, е);
Ишемические смещения сегмента RS–T ниже изоэлектрической линии связывают обычно с развитием субэндокардиальной ишемии миокарда. Ишемический подъем сегмента RS–T может свидетельствовать о трансмуральной ишемии миокарда, распространяющейся на все слои стенки ЛЖ, включая и субэпикардиальные ее отделы (рис. 5.26). Подъем сегмента RS–T может развиться, например, при спазме КА, индуцированном физической нагрузкой, а также при выраженном стенозировании КА или хронической аневризме ЛЖ, сопровождающихся критическим снижением коронарного кровотока. В этих последних случаях подъем сегмента RS–T часто сочетается с признаками нарушения сегментарной сократимости ЛЖ (дискинезия, акинезия или гипокинезия отдельных сегментов).
| Рис. 5.26. Связь различных видов смещения сегмента RS–T с локализацией ишемии миокарда, индуцированной физической нагрузкой. а — субэндокардиальная, б — трансмуральная ишемия | 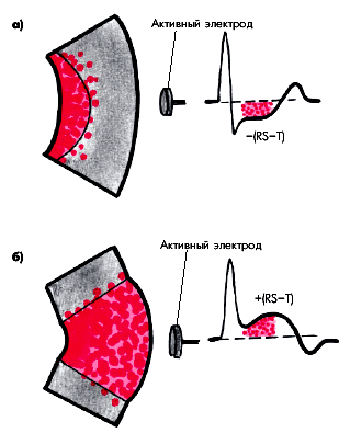
|
Отрицательная проба диагностируется в тех случаях, когда пациент при проведении исследования достиг заданной возрастной ЧСС, однако перечисленные клинические и электрокардиографические признаки ишемии миокарда отсутствуют.
Сомнительная проба диагностируется в следующих случаях:
1. Если в процессе исследования развился типичный для стенокардии или атипичный болевой синдром в грудной клетке, не сопровождающийся объективными ишемическими признаками на ЭКГ.
2. Если наблюдается горизонтальное, косонисходящее или медленно восходящее смещение сегмента RS–T менее 1,0 мм от исходного уровня.
3. Если во время исследования обнаружены нарушения ритма и проводимости (частая или политопная экстрасистолия, преходящие нарушения атриовентрикулярной или внутрижелудочковой проводимости, появление пароксизмов суправентрикулярной или желудочковой тахикардии).
4. Если на высоте нагрузки произошло падение АД на 20 мм рт. ст. и более от исходного уровня.
Неинформативной (незавершенной) называют такую пробу, которая не была доведена до заданной возрастной ЧСС и не сопровождалась появлением описанных выше клинических или электрокардиографических признаков ишемии или дисфункции миокарда.
Следует подчеркнуть, что различные изменения морфологии зубца Т, в том числе отрицательные зубцы Т, нередко наблюдаются во время нагрузки у больных без поражения КА и даже у здоровых людей и не могут, таким образом, служить критерием ишемии.
Чувствительность проб с дозированной физической нагрузкой, проводимых с целью диагностики ишемической болезни сердца, колеблется от 62% до 80%, специфичность — от 83% до 96% (Б.А. Сидоренко с соавт., 1996).
Ложноположительные результатыпробы с физической нагрузкой могут выявляться у 17% больных и здоровых лиц без поражения КА, причем у женщин частота ложноположительных результатов пробы значительно выше, чем у мужчин (Д.М. Аронов с соавт., 1995). Наиболее частыми причинами ложноположительных результатов пробы являются:
1.Нейроциркуляторная дистония (преимущественно нарушения симпатической иннервации, влияющие на процесс реполяризации).
2. Заболевания, сопровождающиеся выраженной гипертрофией миокарда ЛЖ.
3. Пролапс митрального клапана.
4. Заболевания и синдромы, сопровождающиеся значительными нарушениями электролитного баланса.
5. Синдромы CLC и WPW.
6. Блокады ножек пучка Гиса.
7. Анемии различного генеза (гипоксия миокарда).
8. Хронические заболевания легких, сопровождающиеся выраженной дыхательной недостаточностью (гипоксия миокарда).
9. Прием некоторых лекарственных препаратов (сердечные гликозиды, мочегонные, эстрогены и др.).
Частота ложноотрицательных результатов пробы с дозированной физической нагрузкой у больных ИБС достигает 20–38%.
На рис. 5.27 представлена ЭКГ, зарегистрированная у больного ИБС с типичной положительной велоэргометрической пробой.
| Рис. 5.27. Изменения ЭКГ в грудных отведениях во время велоэргометрической пробы у больного ишемической болезнью сердца (положительная проба). а — исходная ЭКГ (в покое); б — ЭКГ, зарегистрированная на высоте нагрузки (смещение сегмента RS–T ниже изоэлектрической линии горизонтальноготипа) | 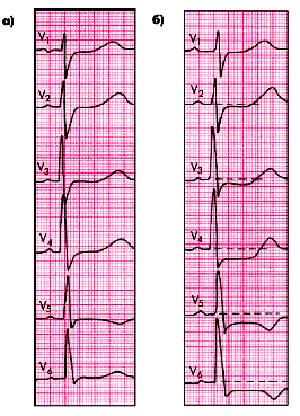
|
Дипиридамоловый тест
Проба с дипиридамолом (курантилом) применяется с целью выявления коронарной недостаточности, особенно в тех случаях, когда по разным причинам невозможно проведение пробы с дозированной физической нагрузкой.
Внутривенное относительно быстрое введение больших доз дипиридамола, являющегося мощным вазодилататором, приводит к значительному расширению артериол в зонах непораженных коронарных артерий, тогда как артериолы в бассейне стенозированных коронарных сосудов расширяются в значительно меньшей степени. Это приводит к патологическому перераспределению крови в различных участках сердечной мышцы: усиливается кровоснабжение интактных участков миокарда и уменьшается коронарный кровоток по стенозированным коронарным артериям (феномен межкоронарного “обкрадывания”). В результате возникают участки ишемии сердечной мышцы, локализация которых соответствует бассейнам кровоснабжения пораженных коронарных сосудов.
Перед проведением теста следует отменить прием лекарственных препаратов и пищевых продуктов, содержащих ксантиновые производные (эуфиллин, теофиллин, кофе, крепкий чай и т.п.). Дипиридамол вводят внутривенно в дозе 0,75 мг на 1 кг массы тела, что составляет обычно 10–12 мл 0,5% раствора. Чаще всего расчетную дозу препарата делят на 3 равные части, которые вводят в 3 этапа. В течение первых трех минут вводят первую треть дозы, затем в течение следующих 3–5 мин—вторую треть. Если к этому времени не появятся клинические или/и электрокардиографические признаки ишемии миокарда, на протяжении следующих 3–5 мин вводят последнюю треть дозы.
Дипиридамоловую пробу осуществляют под постоянным ЭКГ-контролем. При отсутствии признаков ишемии миокарда ЭКГ регистрируют еще через 10, 15 и 20 мин после окончания введения препарата. Исследование завершают внутривенным введением 10 мл 2,4% раствора эуфиллина, который является физиологическим антагонистом дипиридамола.
Дата добавления: 2016-04-22; просмотров: 640;
