Операции на печени, желчном пузыре, желчных путях, поджелудочной железе
Холецистэктомия (cholecystectomia)
Показания.Хронический рецидивирующий холецистит (калькулезный и бескаменный) в случае длительного безуспешного консервативного лечения. Неотложными показаниями являются гангрена, прободение желчного пузыря.
Положение больного:на спине, под нижний отдел грудной клетки подкладывают валик или поднимают предназначенную для этой цели секцию операционного стола.
Обезболивание.Наркоз или местная анестезия.
Техника операции.Хорошим доступом является разрез по Федорову. Его начинают по срединной линии ниже мечевидного отростка, ведут на несколько сантиметров вниз, а затем вправо параллельно реберной дуге, на 2-3 см ниже ее. Часто пользуются слегка выпуклым книзу разрезом Курвуазье, идущим также вдоль реберной дуги. Удобен для вмешательств на желчных путях угловой разрез по Рио-Бранко; его начинают ниже мечевидного отростка и ведут по срединной линии вниз; не доходя нескольких сантиметров до пупка, разрез поворачивают вправо и по слегка дугообразной линии направляют к концу XI ребра.
В медиальной части указанных разрезов пересекают прямую мышцу живота, в толще которой перевязывают a.epigastrica superior. В латеральной части раны последовательно разрезают наружную, внутреннюю и поперечную мышцы живота, поперечную фасцию и брюшину. После вскрытия брюшной полости правую долю печени приподнимают кверху, а поперечноободочную и двенадцатиперстную кишки оттесняют книзу. Печень удерживают специальным прямоугольным зеркалом или непосредственно рукой с помощью марлевой салфетки. Производят осмотр и пальпацию желчного пузыря. Желчных путей и окружающих органов.
Удаление желчного пузыря производят либо от дна, либо от шейки. При обоих способах важнейшим моментом операции является выделение и перевязка пузырной артерии и пузырного протока в области печеночно-двенадцатиперстной связки. Этот момент связан с опасностью повреждения печеночной артерии или ее ветвей, а также воротной вены; случайная или вынужденная перевязка артерии вызывает некроз печени, а при ранении воротной вены возникает трудно останавливаемое кровотечение. Ориентировка в ране часто затруднена из-за наличия спаек, воспалительного отека, рубцов и атипичного расположения ветвей печеночной артерии.
Перед удалением желчного пузыря операционное поле должно быть изолировано тремя марлевыми салфетками: одну укладывают вниз на двенадцатиперстную и поперечноободочную кишки, другую — между печенью и верхним полюсом почки к винсловову отверстию, третью — на желудок.
Удаление желчного пузыря от шейки (рис. 1-5)
Оттянув печень кверху, а двенадцатиперстную кишку книзу, натягивают печеночно-двенадцатиперстную связку. Вдоль ее правого края, от уровня шейки пузыря вниз до двенадцатиперстной кишки, осторожно надсекают передний брюшинный листок связки; раздвигая клетчатку, обнажают общий проток и место впадения в него пузырного протока. Выделяют пузырный проток, обычно образующий несколько изгибов. На выделенный проток накладывают шелковую лигатуру, а к периферии от нее, ближе к шейке пузыря, на проток накладывают изогнутый зажим Бильрота. Чтобы не повредить стенку общего желчного протока, лигатуру накладывают на расстоянии 1,5 см от места слияния протоков; оставление более длинной культи нежелательно, т.к. это может привести впоследствии к образованию ампулообразного расширения (новый «желчный пузырь») с камнеобразованием. После наложения лигатуры и зажима пузырный проток между ними пересекают, культю прижигают йодом и прикрывают марлевой салфеткой. В верхнем углу раны находят направляющуюся вправо и несколько кверху пузырную артерию; ее изолируют и тщательно перевязывают двумя шелковыми лигатурами и пересекают; следует остерегаться захватить в лигатуру правую ветвь печеночной артерии, от которой пузырная артерия отходит. Затем приступают к выделению желчного пузыря. Если он резко растянут жидким содержимым, целесообразно предварительно опорожнить его пункцией и закрыть место прокола кисетным швом или наложить на него окончатый зажим Люэра. С помощью зажима шейку пузыря оттягивают от печени так, чтобы было видно место перехода висцеральной брюшины пузыря на печень. По этой линии брюшину осторожно рассекают вдоль одного края пузыря. Когда надрез сделан, пальцем или тупфером тупо отслаивают стенку пузыря от его ложа; отделение пузыря облегчается гидравлической препаровкой 0,25% раствором новокаина по А.В. Вишневскому. Далее рассекают брюшину вдоль другого края.
Выделение можно сделать иначе: разрез переднего листка печеночно-двенадцатиперстной связки продолжают на стенку пузыря в виде двух полуовалов, идущих вблизи оси желчного пузыря и сходящихся у его дна.
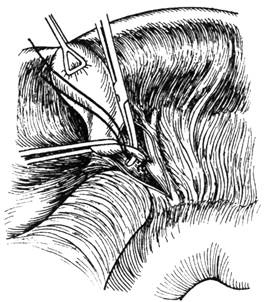
Рис. 1. Холецистэктомия от шейки
Перевязка пузырного протока. (Из: Оперативная хирургия) Под ред. И. Лит-тманна. — Будапешт, 1981.)
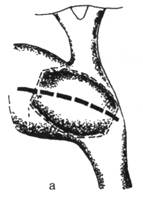

Рис. 2. Холецистэктомия от шейки
При наличии камня у места слияния протоков проводят разрез над камнем (а) и попадают зондом из этого места в печёночный проток, общий жёлчный проток и жёлчный пузырь (6). (Из: И. Лит-тманн. Брюшная хирургия. — Будапешт, 1970.)
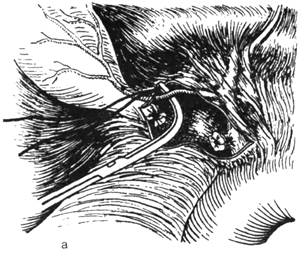

Рис. 3. Холецистэктомия от шейки
а — перевязка пузырного протока и рассечение между двумя лигатурами, выделение пузырной артерии, б — перевязка и пересечение пузырной артерии. (Из: Оперативная хирургия Под ред. И. Литтманна. — Будапешт, 1981.)
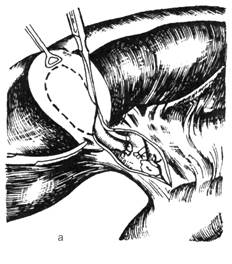

Рис. 4. Холецистэктомия от шейки
а— рассечение висцеральной брюшины скальпелем по обе стороны от жёлчного пузыря, б — выделение жёлчного пузыря из его ложа. (Из: Оперативная хирургия Под ред. И. Литтманна. — Будапешт, 1981.)

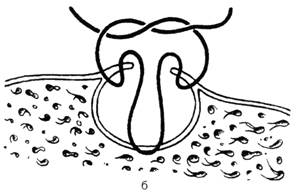
Рис. 5. Холецистэктомия от шейки
а — ложе жёлчного пузыря закрывается брюшиной, б — швы накладывают так, чтобы оба края брюшины вворачивались внутрь. (Из: Оперативная хирургия Под ред. И. Литтманна. — Будапешт, 1981.)
Каждый из получившихся лоскутов висцеральной брюшины отпрепаровывают от поверхности пузыря к его краям. Когда края пузыря обнажены, он легко вылущивается из своего ложа тупым путем. После удаления пузыря листки брюшины ушивают над печеночным ложем пузыря непрерывным или узловым кетгутовым швом, продолжив его вдоль разреза печеночно-двенадцатиперстной связки; тем самым перитонизируют ложе пузыря и культю протока. Изолирующие салфетки удаляют, к ложу желчного пузыря и к культе подводят 2-3 марлевые полоски-тампоны шириной 3 см каждый; их доводят до дна раны, но не доходя печеночно-двенадцатиперстной связки; марлевые тампоны выводят через операционную рану. Удаляют их постепенным вытягиванием начиная с 9-11-го дня. Валик убирают; для расслабления брюшной стенки немного приподнимают верхнюю часть туловища и приступают к закрытию операционной раны. Брюшную стенку зашивают послойно: непрерывным кетгутовым швом — брюшину, узловыми шелковыми швами — пересеченные мышцы и стенки влагалища прямой мышцы живота, кожу.
Удаление желчного пузыря от дна производят в обратном порядке: сначала выделяют желчный пузырь, а затем осуществляют приемы выделения и лигирования пузырной артерии и протока. Для этого выделенный пузырь оттягивают; тогда выявляется пузырная артерия, которую изолируют и пересекают между двумя лигатурами описанным выше способом. После этого выделяют, лигируют и пересекают пузырный проток. Дальнейший ход операции такой же, как при выделении пузыря от шейки. Выделение пузыря от дна менее целесообразно, т.к. при этом мелкие камни из полости пузыря легко загнать в протоки.
Холедохотомия (choledochotomia) и холедохостомия (choledochostomia)
Холедохотомия (choledochotomia) и холедохостомия (choledochostomia) — вскрытие общего желчного протока и наложение свища
Показания.Холедохотомию производят обычно в ходе основной операции — холецистэктомии — в тех случаях, если у больного до операции была желтуха и имеются основания предполагать наличие камней в общем желчном протоке, при наличии в удаляемом пузыре множества камней, при холангите — воспалении желчных путей, препятствующем свободному поступлению желчи в двенадцатиперстную кишку. Она показана для ревизии желчных протоков путем их зондирования, для дренирования — создания временного оттока, при воспалительном процессе и для удаления камней, если они имеются.
Холедохотомию производят и как самостоятельную операцию с целью удаления камней, не обнаруженных при первой операции или вновь возникших после нее. Необходимым предварительным условием холедохотомии является рентгенологическое исследование желчных путей — холангиография на операционном столе путем введения контрастного вещества в общий желчный проток; при этом выявляются внутри- и внепеченочные желчные пути и могут быть обнаружены конкременты, например, в месте впадения общего желчного протока в двенадцатиперстную кишку — в фатеровом соске, т.е. в наиболее недоступном для других исследований (пальпация, зондирование) участке. Для выявления препятствия оттоку желчи из протоков производят также измерение давления желчи — холангиоманометрию. Если есть основание для ревизии общего желчного протока, то холедохотомия показана до удаления желчного пузыря, т.к. заранее не известно, имеются ли в протоке устранимые (камень, воспалительный отек) или неустранимые (опухоль, рубцовые сужения) препятствия. В последнем случае пузырь должен быть сохранен и использован для оттока желчи путем наложения соустья между ним и желудком (холецистогастростомия) или двенадцатиперстной кишки (холецистодуоденостомия).
Техника операции.Вскрывают брюшную полость, под печеночно-двенадцатиперстную связку подводят марлевую полоску и обкладывают марлевыми салфетками операционное поле: над общим желчным протоком рассекают передний листок lig.hepatoduodenale, печеночный и пузырный протоки зажимают пальцами централь-нее предполагаемого места вскрытия; рассекают переднюю стенку ductus choledochus на протяжении 1,0-1,5 см и через отверстие по направлению к двенадцатиперстной кишке вводят зонд. В случае обнаружения камня его проталкивают пальцами к отверстию и извлекают специальной ложечкой или зажимом. Если камень находится в самом нижнем, панкреатическом отделе протока или в фатеровом сосочке, его стремятся протолкнуть в двенадцатиперстную кишку.
В случаях, когда ущемленный в фатеровом сосочке камень не поддается смещению, прибегают к трансдуоденальной холедохотомии, т.е. к вскрытию передней стенки нисходящего отдела двенадцатиперстной кишки и рассечению устья общего желчного протока со стороны полости кишки.
Когда камни извлечены и отток желчи в двенадцатиперстную кишку свободен, во вскрытый ductus choledochus вводят дренаж. Дренаж представляет собой резиновую трубку размером с обычный катетер №20, внутренний конец которого вводят в направлении печеночного протока. Дренаж выводят через разрез в стенке общего желчного протока и фиксируют его здесь двумя кетгутовыми швами. Другой конец дренажа выводят наружу через отдельный разрез в брюшной стенке (ниже операционного) и, нарастив его резиновой трубкой, опускают в бутылку с дезинфицирующим раствором. Когда воспалительный процесс в желчном протоке угасает, желчь начинает через окно в дренаже поступать в двенадцатиперстную кишку. Дренаж можно также установить с помощью Т-образной резиновой трубки.
Для проверки свободного оттока на наружную часть дренажа накладывают периодически зажим; если это не вызывает патологических симптомов (боли), дренаж через 16-18 дней удаляют, свищ закрывается самопроизвольно.
Ревизию ductus choledochus, извлечение камней и дренирование его можно производить и после удаления пузыря через культю пузырного протока; в таком случае лигатуру на культю не накладывают.
Шов печени (рис. 6-9)
Показания.Открытие и закрытие повреждения печени; заключительный этап резекции печени. Шов печени при травме принадлежит к категории срочных вмешательств.
Обезболивание.Наркоз.
Техника операции.Брюшную полость вскрывают верхним срединным разрезом с добавлением (в случае необходимости) поперечного, проходящего на несколько сантиметров выше уровня пупка через мышцы живота к правой реберной дуге (Т-образный разрез). Этот разрез дает доступ не только к печени, но также и к другим органам в случае обнаружения их повреждения (желудок, кишечные петли и др.). При уверенности в изолированном повреждении печени можно применить разрез Федорова, Рио-Бранко и др.
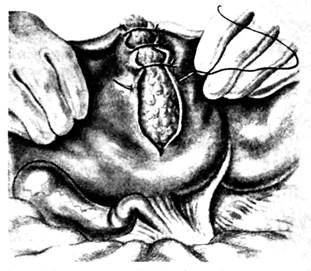
Рис. 6. Узловой шов раны печени
(Из: Островерхое Г.Е., Лубоцкий Д.Н., Бомаш Ю.М. Курс оперативной хирургии и топографической анатомии. — М., 1963.)

Рис. 7. Схема наложения гемостатических швов Кузнецова-Пенского
а — ткань печени прошивают двойной нитью, б — петли нитей рассечены, концы П-образных швов поочерёдно завязывают. (Из: Хирургическая гепатология Под ред. Б.В. Петровского — М., 1972.)

Рис. 8. Наложение гирляндного шва Брегадзе
(Из: Хирургическая гепатология / Под ред. Б.В. Петровского. — М„ 1972.)
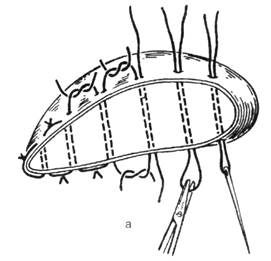

Рис. 9. Виды матрацных швов печени
а— шов Джордано, б — шов Оппеля. (Из: Хирургическая гепатология / Под ред. Б.В. Петровского. — М., 1972.)
Если рана печени имеет гладкие края, ограничиваются удалением кровяных сгустков и наложением ряда кетгутовых швов с помощью большой атравматической иглы. Шов начинают на одной стороне раны, отступив от края на 1,5-2,0 см, проводят его под дном раны и выкалывают на другой стороне тоже на расстоянии 1,5-2,0 см от края. После проведения всех швов их завязывают. Чтобы избежать прорезания швов, их затягивают лишь до соприкосновения поверхностей. При больших ранах, сопровождающихся значительным кровотечением, следует прибегнуть к пластике сальником; кусок отсеченного или взятого на ножке сальника вкладывают между раневыми поверхностями и после этого накладывают швы, как указано выше. Сальник при ранениях печени является хорошим гемостатическим средством и вместе с тем содействует быстрому заживлению раны. Шов печени по Кузнецову и Пенскому накладывают с целью остановки кровотечения. Края раны прошивают двойной кетгутовой нитью с помощью атравматической иглы через всю толщу, от верхней до нижней поверхности печени, непрерывным швом. Затем в том месте, где нити проходят по верхней или нижней поверхности, одну из двух нитей разрезают и связывают с таким же образом разрезанной нитью предыдущего прокола, затягивая и сдавливая всю толщу расположенного между ними участка.
При закрытых травмах, сопровождающихся разрывами печени, необходимо произвести:
1) удаление сгустков крови и свободно лежащих кусков печеночной ткани;
2) частичное экономное иссечение нежизнеспособных участков печени. Раневую поверхность окутывают куском сальника, затем рану стягивают узловыми кетгутовыми швами, проводимыми через ткань сальника, которая придает большую устойчивость швам против возможного прорезания. В рану печени между швами вводят дренажную резиновую трубку, обернутую слоем марли, для эвакуации скапливающейся желчи и крови. Дренаж выводят не в операционную рану, а через специальное отверстие, сделанное под краем реберной дуги по аксиллярной линии. Перед зашиванием брюшную полость нужно тщательно очистить от крови и желчи.
Операции на поджелудочной железе. Хирургические доступы к поджелудочной железе (рис. 10)
В зависимости от локализации патологического процесса в поджелудочной железе и характера оперативного вмешательства используют различные разрезы передней брюшной стенки, которые можно разделить на две группы: трансабдоминальные и внебрюшинные.
Для обнажения тела и хвоста поджелудочной железы чаще применяют верхний срединный разрез, в то время как для доступа к головке поджелудочной железы, особенно если одновременно производят вмешательство на жёлчных путях, целесообразно применять разрезы Фёдорова, Черни или Рио-Бранко.
Поджелудочная железа, как уже указывалось, располагается на уровне тела LII, так что задние внебрюшинные доступы практически оказываются невозможными.
В тех случаях, когда лапаротомия произведена как диагностическая или по ошибке, при отёчной и геморрагической форме острого панкреатита рассекать капсулу и дренировать поджелудочную железу не следует.
Могут быть использованы следующие доступы к поджелудочной железе:
· через желудочно-ободочную связку;
· через печёночно-желудочную связку и малый сальник;
· через брыжейку поперечной ободочной кишки слева от позвоночника;
· через поясничный внебрюшинный разрез.
Доступ к поджелудочной железе через желудочно-ободочную связку (Lig.gastrocolicum)наиболее удобен для осмотра поджелудочной железы, манипуляций на ней (особенно в области хвоста и тела железы) и отгораживания от других органов брюшной полости. Суть доступа заключается в смещении большого сальника кверху и отделении его от сальникового тяжа между желудочно-сальниковой артерией (a.gastroepiploica) и поперечной ободочной кишкой.
При рассечении желудочно-ободочной связки, особенно в правой её части, следует опасаться случайного пересечения средней ободочной артерии (a.colica media) с последующим развитием некроза поперечной ободочной кишки. Вероятность такой ошибки связана с тем, что нередко в этом отделе брыжейка поперечной ободочной кишки срастается с желудочно-ободочной связкой. Имеющаяся в брыжейке поперечной ободочной кишки коллатераль средней ободочной артерии (a.colica media) с правой ободочной артерией (a.colica dextra), так называемая дуга Риолана, не в состоянии обеспечить достаточное кровоснабжение поперечной ободочной кишки.
Доступ к поджелудочной железе через брыжейку поперечной ободочной кишкиобеспечивает более широкое операционное поле. Брыжейку поперечной ободочной кишки вместе с самой кишкой оттягивают кверху и под ней проводят поперечный разрез брыжейки от наружного края нисходящего отдела двенадцатиперстной кишки до нижнего полюса селезёнки.При этом способе имеется угроза распространения перитонита на нижний этаж брюшной полости.
Доступ к поджелудочной железе через малый сальникнеудобен тем, что при разрезе печёночно-желудочной связки (lig.hepatogastricum) становится доступной только небольшая часть поджелудочной железы, а дренажи и тампоны, подведённые к поджелудочной железе, давят на малую кривизну желудка, вызывая неприятное ощущение. Способ показан при гастроптозе.
Доступ к головке поджелудочной железы.Для этого используют дугообразный разрез париетальной брюшины вдоль правого края нисходящего отдела двенадцатиперстной кишки (способ Кохера) с одновременным выделением элементов печеночно-дуоденальной связки (lig.hepatoduodenale) — общего жёлчного и поджелудочного протоков (ductus choledochus et ductus pancreaticus). Кроме того, к головке поджелудочной железы можно подойти через сальниковое отверстие, прощупать головку и определить её консистенцию, а также выявить наличие выпота в сальниковой сумке.
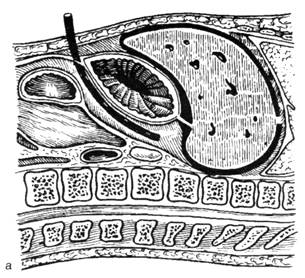
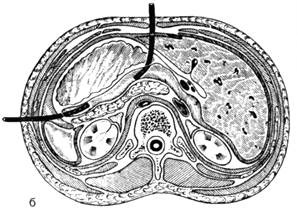
Рис. 10. Схема дренирования поджелудочной железы
а — через желудочно-ободочную связку (сагиттальный распил), б — через люмботомию и лапаротомную рану (горизонтальный распил на уровне XII грудного позвонка).
Поясничные доступы(люмботомия) недостаточно эффективны. Только в редких случаях при обширном некрозе или флегмоне забрюшинной клетчатки показана левосторонняя люмботомия (люмботомия по Русакову) с подходом к телу и хвосту поджелудочной железы для дренирования. Однако подход недостаточен для проведения осмотра железы и манипуляций на ней.
Поясничные доступы (справа по нижнему краю XII ребра при локализации процесса в головке поджелудочной железы и слева для обнажения тела и хвоста) обычно применяют в качестве дополнения к разрезу передней брюшной стенки, поскольку они имеют определённые преимущества:
· создают полноценное дренирование патологического очага;
· исключают возможность инфицирования брюшной полости;
· снижают вероятность развития кровотечения, пареза желудочно-кишечного тракта, интоксикации, пролежней и свищей;
· предупреждает образование послеоперационных сращений.
Недостатком является возможность возникновения флегмон поясничных мышц.
| <== предыдущая лекция | | | следующая лекция ==> |
| ИЗМЕРЕНИЕ КРУТЯЩЕГО МОМЕНТА | | | ИЗМЕРЕНИЕ БЫСТРОМЕНЯЮЩЕЙСЯ ТЕМПЕРАТУРЫ |
Дата добавления: 2016-04-19; просмотров: 4545;
