ПОВРЕЖДЕНИЯ СЕЛЕЗЕНКИ
ЗАКРЫТЫЕ ПОВРЕЖДЕНИЯ ОРГАНОВ БРЮШНОЙ ПОЛОСТИ
Закрытые повреждения органов брюшной полости являются одним из наиболее тяжелых видов травмы, так как почти во всех случаях непосредственно угрожают жизни ребенка. Причинами закрытого повреждения органов брюшной полости обычно являются падение с большой высоты, автотравма, сдавление, реже — непосредственный прямой удар по животу или спине. Характер и степень повреждения в значительной степени зависят от механизма силы и места ее приложения, а также анатомического расположения органа.
Мы наблюдали 415 детей, оперированных в связи с травмой живота. Повреждения были различными (ушибы, гематомы, размозжения и др.). Наиболее часто отмечены изолированные разрывы органов (52%), реже— множественные (одновременная травма нескольких органов брюшной полости — 28%) или сочетанные повреждения (разрывы органов живота и травма других частей тела — 20%).
Клиническая картина и врачебная тактика при всех видах закрытой травмы живота имеют много общего. Большинство детей поступают в стационар с явлениями шока, симптомами острой кровопотери (при разрывах паренхиматозных органов) Всем больным показано неотложное оперативное лечение. Однако повреждение каждого из органов сопровождается определенными признаками, позволяющими во многих случаях поставить правильный топический диагноз. Это помогает избрать рациональный оперативный доступ и заранее планировать характер и объем хирургического вмешательства.
ПОВРЕЖДЕНИЯ СЕЛЕЗЕНКИ
Травма селезенки встречается наиболее часто среди закрытых повреждений органов брюшной полости (до 50%). Однако этому сложному разделу неотложной хирургии детей посвящено сравнительно небольшое количество исследований.
В детских хирургических клиниках С-Петербурга с 1950 по 1990 г оперированы 223 ребенка в связи с закрытыми повреждениями селезенки. По нашим данным, поступали преимущественно мальчики (75%) в возрасте от б до 13 лет.
Для более четкой диагностики и ориентировки в характере оперативного пособия мы считаем целесообразным разделение закрытой травмы селезенки у детей по клиническому течению на изолированные (одномоментные, двухмоментные) и сочетанные повреждения. Выделяя 2-ю группу, мы тем самым заостряем внимание хирурга на особых трудностях диагностики разрыва селезенки в случаях множественных повреждений внутренних органов.
По характеру патологоанатомической картины различают четыре основных вида разрывов селезенки:
1) поверхностные (надрывы капсулы);
2) подкапсульные гематомы;
3) разрывы капсулы и паренхимы;
4) отрыв селезенки от сосудистой ножки.
Клиническая картина. Разрывы селезенки у детей сопровождаются своеобразной клинической картиной, особенности которой зависят от интенсивности внутреннего кровотечения и наличия сочетанных повреждений. Трудность диагностики этого вида травмы отмечают большинство авторов. По нашим данным, правильный диагноз направляющим врачом был установлен только в 7 случаях. В стационаре повреждение селезенки сразу по поступлении выявлено у 56 детей, в сроки до 12 ч — у 42, 16 больных (преимущественно при двухмоментном разрыве) наблюдались до 48 ч, 56 детей оперированы с неуточненным диагнозом «внутреннее кровотечение». При комбинированной травме в 16 случаях разрыв селезенки был обнаружен во время операции, проводимой по поводу повреждений других органов брюшной полости или забрюшинного пространства.
Одномоментный изолированный разрыв селезенки мы наблюдали у 98 детей. Наиболее постоянным признаком повреждения являются боли в животе. При внимательном расспросе ребенка удается выяснить локализацию их, которая обычно бывает в левом подреберье и надчревной области, что совпадает с местом ушиба. Лишь некоторое время спустя после травмы возникают боли по всему животу или в его нижних отделах, что, вероятно, связано с накоплением жидкой крови и распространением ее в нижние этажи брюшной полости. Характерна и типичная иррадиация болей в левое надплечье или лопатку. Боли, как правило, усиливаются при глубоком вдохе и движениях. Рвота возникает сравнительно часто (2/3 наблюдений) сразу после травмы или спустя несколько часов.
Некоторые авторы одним из самых характерных симптомов повреждения селезенки считают так называемый первичный обморок, то есть кратковременную потерю сознания сразу после травмы. Однако у детей «первичный обморок» встречается очень редко. Мы отметили его только у 5 пациентов.
Общее состояние у большинства наших больных при поступлении в стационар оценивалось как удовлетворительное и только у 1/4 — средней тяжести. Диагноз шока при изолированном повреждении селезенки дежурным хирургом был поставлен в 9 случаях. Необходимо подчеркнуть относительную стабильность гемодинамических показателей. Падение артериального давления до уровня 70/40 мм рт. ст. (9,3/5,3 кПа) отмечалось только у 4 детей. Частота пульса при поступлении у 42 больных не превышала 100 уд/мин.
Наиболее частым проявлением внутреннего кровотечения является бледность кожи и видимых слизистых оболочек даже при удовлетворительных показателях пульса и артериального давления.
Нарушения функции дыхательной системы отмечаются у большинства детей: тахипноэ, уменьшение глубины дыхания (в связи с болями в левом подреберье). Аускультативно определяется ослабление дыхания в нижних отделах грудной клетки слева.
При осмотре живота часто заметно отставание при дыхании левой его половины. Живот может быть умеренно вздут. Некоторые хирурги придают определенное значение наличию внешних следов травмы — ссадин, кровоподтеков в проекции селезенки. Мы наблюдали ссадины на передней поверхности грудной клетки слева только у 6 детей.
Пальпаторно у всех больных определяется болезненность, более выраженная в левом подреберье и надчревной области. В редких случаях болезненность при пальпации определяется по всему животу или локализуется в правой его половине. Вскоре после травмы выявляется легкое защитное напряжение мышц передней брюшной стенки, чаще локальное— в левом подреберье, реже — распространенное по всему животу. У старших детей в ряде случаев можно определить симптом Щеткина—Блюмберга и положительный симптом Пастернацкого слева. Симптом «Ваньки-встаньки» отмечается сравнительно редко.
При перкуссии живота обычно определяется свободная жидкость в брюшной полости уже в первые часы после травмы. У части детей притупление перкуторного звука в отлогих местах живота выявляется в процессе наблюдения в стационаре. При перкуссии левой половины живота притупление может остаться и в тех случаях, когда ребенка поворачивают на правый бок (наличие сгустков в области травмы).
Всем больным необходимо проводить ректальное пальцевое исследование, так как при этом можно определить болезненность переднего свода или его нависание (скопление крови в малом- тазу).
Исследование красной крови в первые часы после травмы имеет относительное значение, так как у большинства больных не отмечается заметного снижения количества эритроцитов и гемоглобина. Наличие небольших сдвигов в картине красной крови многие авторы объясняют тем, что при повреждении селезенки в брюшную полость изливается кровь, которая депонирована селезенкой и не участвует в общем кровообращении. Кроме того, травма селезенки вызывает ее сокращение, а кровоточащие сосуды пережимаются и тромбируются, что ведет к временной остановке или уменьшению кровотечения. Более ценные данные для диагностики дает исследование белой крови. Общее количество лейкоцитов почти у всех больных бывает повышенным, особенно в первые 6 ч после травмы. В дальнейшем число лейкоцитов начинает сни-
жаться и к исходу первых суток приближается к норме, даже если пострадавший не оперирован. Лейкоцитоз преимущественно нейтрофиль-ный, со сдвигом в формуле влево. СОЗ в первые часы после травмы не изменена, она увеличивается со 2-х суток.
Рентгенологическое исследование применяют в основном для дифференциальной диагностики с разрывом полых органов (наличие свободного газа). Косвенными рентгенологическими симптомами повреждения селезенки являются ограниченная подвижность купола диафрагмы и неполное развертывание реберно-диафрагмального синуса слева. Иногда отмечается затемнение s левой половине брюшной полости и более высокое, чем обычно, расположение воздушного пузыря желудка.
Дифференциальную диагностику при изолированном одномоментном разрыве селезенки проводят с повреждениями других органов брюшной полости и забрюшинного пространства.
При повреждении печени общее состояние ребенка обычно бывает более тяжелым, с выраженными явлениями шока. Болевые ощущения при травме печени локализуются преимущественно в правой половине живота, где перкуторно отчетливо определяется свободная жидкость, а рентгенологическое исследование показывает ограничение подвижности купола диафрагмы и затемнение брюшной полости справа. У детей раннего и дошкольного возраста дифференциальная диагностика затруднена, и в таких случаях важно распознать внутреннее кровотечение. Диагноз уточняют во время хирургического вмешательства, которое одинаково необходимо при повреждении этих органов.
Разрывы кишечника проявляются прежде всего яркой картиной нарастающего перитонита, что практически не встречается при травме селезенки. Диагноз уточняют при рентгенологическом исследовании. Наличие свободного газа в брюшной полости достоверно указывает на разрыв полого органа.
В редких случаях при недостаточно тщательно собранном анамнезе (не была выявлена травма) детей направляют в стационар с диагнозом острого аппендицита (6 наших наблюдений). Жалобы на боли в животе, рвота и выявленное при пальпации напряжение мышц передней брюшной стенки позволяют заподозрить аппендицит.
Двухмоментные изолированные повреждения селезенки многие авторы справедливо считают наиболее трудными для распознавания. Это связано с тем, что в «первый момент» повреждается паренхима селезенки при сохранении капсулы. Возникающая подкапсульная гематома постепенно нарастает и без видимой причины самопроизвольно вскрывается в брюшную полость. Возникает тяжелое внутреннее кровотечение. Причиной двухмоментного течения может быть также «самотампонада» разрыва. В любой момент в связи с отхождением тромба прекратившееся кровотечение возникает вновь, и состояние ребенка прогрессивно ухудшается. Временное благополучие в состоянии больного после получения травмы (I этап) до прорыва субкапсулярной гематомы в брюшную полость (II этап разрыва) принято называть «латентным» периодом. Продолжительность его различна — от нескольких часов до нескольких суток.
Мы наблюдали 32 детей с двухмоментными разрывами селезенки. 19 больных поступили в стационар во время латентного периода, длительность которого в среднем составляла 33 ч. Раннее (до прорыва гематомы) установление диагноза повреждения селезенки позволяет произвести операцию при более благоприятных условиях, улучшая тем самым прогноз.
Наиболее постоянным симптомом повреждения селезенки в латентном периоде двухэтапного разрыва является малоинтенсивная боль, которая локализуется в левой половине грудной клетки, живота и поясничной области. У большинства больных отмечается характерная иррадиация болей в левое надплечье или лопатку.
В течение латентного периода состояние больного остается вполне удовлетворительным. У многих детей отмечается субфебрильная температура тела. Пульс незначительно учащен, артериальное давление остается на нормальных величинах.
Живот несколько вздут, обычно участвует в акте дыхания, иногда слегка отстает его левая половина. Пальпация живота дает некоторые данные для установления диагноза. У большинства детей отмечается болезненность при ощупывании левого подреберья или поясничной области. В редких случаях при сравнительной пальпации можно выявить легкое напряжение мышц брюшной стенки слева. У детей с подозрением на травму селезенки следует проверить симптом Вейнерта. Для определения этого симптома хирург охватывает пальцами поясничные области с обеих сторон. При положительном симптоме, указывающем на повреждение селезенки, пальцы справа легко сходятся навстречу друг другу, а слева между ними определяются резистентность, болезненность или припухлость.
Перкуторно свободная жидкость в брюшной полости не определяется. Иногда бывает болезненна перкуссия над проекцией селезенки. Ректальное пальцевое исследование в диагностике не помогает.
Данные рентгенологического исследования брюшной полости в латентном периоде указывают на некоторое ограничение подвижности левого купола диафрагмы.
С наступлением II этапа разрыва внезапно резко ухудшается общее состояние. Боли в животе усиливаются, локализуясь вначале слева, но вскоре распространяются на все отделы. У части больных возникает рвота, нарастает бледность кожи. Ребенок покрывается холодным потом, пульс учащается, становится слабого наполнения. Артериальное давление снижается. Развивается клиническая картина коллапса. При пальпации живота у большинства детей выражено напряжение мышц, чаще локальное (в левом подреберье или в левой половине живота), реже — разлитое. Появляются и другие симптомы раздражения брюшины. При перкуссии можно найти признаки наличия жидкости в брюшной полости. Ухудшаются показатели красной крови. Быстро нарастает лейкоцитоз. Клиническая картина внутреннего кровотечения развертывается значительно интенсивнее, чем при одномоментном разрыве селезенки.
Сочетанные и множественные повреждения селезенки и других органов обычно возникают при падении с большой высоты или в связи с транспортной травмой. Мы наблюдали 56 детей с сочетанными и множественными повреждениями. Наибольшие трудности при установлении диагноза связаны прежде всего с тем, что более яркие внешние проявления сочетанных повреждений маскируют клинические симптомы разрыва селезенки, а при множественных повреждениях органов брюшной полости ребенок часто поступает в стационар без сознания или с явлениями тяжелого шока.
При сочетанных повреждениях костей конечностей ребенок жалуется только на боли в области перелома, не обращая внимания врача на менее интенсивные болевые ощущения, связанные с разрывом селезенки. В таких случаях обычно вначале проводят лечебные мероприятия по поводу переломов (репозиция, иммобилизация, вытяжение и др.). Только спустя несколько часов (иногда более суток), когда болезненность в конечностях стихает, ребенок начинает жаловаться на боли в животе. При последующем внимательном целенаправленном обследовании выявляются характерные для разрыва селезенки симптомы.
Наиболее трудна диагностика повреждения селезенки при наличии тяжелой травмы головного мозга, когда ребенок поступает в стационар без сознания. В таких случаях важно подробно выявить обстоятельства травмы, особенно внимательно осмотреть живот и грудь ребенка (следы травмы). Эти косвенные признаки помогут заподозрить травму органов брюшной полости. У всех детей с сочетанной травмой тщательно обследуют живот пальпаторно и перкуторно. Необходимо проводить анализы крови в динамике (через каждые 3 ч). Рентгенологическое обследование может оказать некоторую помощь в диагностике.
Если полученные при обследовании данные противоречивы и не позволяют полностью исключить повреждение селезенки, то показана мик-ролапаротомия с применением методики «шарящего катетера».
Техника методики «щ зрящего катетера». Под местной анестезией производят разрез кожи и апоневроза (1,5—2 см) по средней линии живота выше пупка. Брюшину берут на зажимы, подтягивают и вскрывают. В ряде случаев при этом выделяется кровь, что делает диагноз кровотечения несомненным. Если видимой крови нет, то в брюшную полость осторожно заводят металлический катетер и продвигают его в боковые фланки живота. Через катетер вводят 7—10 мл 0,25% раствора новокаина. Затем отсасывают шприцем жидкость. Наличие крови указывает на внутрибрюшное кровотечение. Если учитывать при этом положение катетера, то ориентировочно можно установить локализацию повреждения.
Повреждение печени и селезенки обычно сопровождается очень тяжелым общим состоянием, обусловленным явлениями шока. Наличие внутрибрюшного кровотечения при этом не вызывает сомнения, однако топическая диагностика всегда затруднительна. Вопрос о характере повреждения окончательно решается во время операции.
Разрыв селезенки, сочетанный с повреждением почки, встречается в детском возрасте сравнительно часто. Мы наблюдали 16 детей с подобной травмой. Как правило, больные поступают в тяжелом состоянии, с явлениями шока и внутрибрюшного кровотечения. Подозрение на повреждение почки возникает при наличии гематурии. Всем больным с травмой брюшной полости необходимо исследовать мочу. В ряде случаев определяется макрогематурия, но порой только микроскопия указывает на наличие крови в моче. При подозрении на повреждение почки проводят экскреторную урографию, которая помогает уточнить диагноз. Однако иногда состояние при поступлении бывает крайне тяжелым, и явления внутрибрюшного кровотечения выражены настолько отчетливо, что ребенка берут на операцию без дополнительных методов обследования. В таких случаях операционная находка — за-брюшинная гематома — должна ориентировать врача на возможный сочетанный разрыв почки.
Дифференциальная диагностика при сочетанном (множественном) повреждении в большинстве случаев сложна ввиду наслоения более ярко выраженных симптомов травмы других органов. Основная задача хирурга состоит в том, чтобы своевременно распознать внутрибрюшное кровотечение. Это определяет дальнейшую тактику, единую для повреждения органов брюшной полости — необходимость экстренного хирургического вмешательства.
Лечение детей с повреждениями селезенки может быть только оперативным. Установленный диагноз разрыва или подозрение на повреждение селезенки являются показаниями к срочной лапаротомии. Самопроизвольная остановка кровотечения бывает крайне редко, и установить это с достоверностью при осмотре ребенка практически невозможно. Следует помнить, что улучшение общего состояния больного при двух-моментных разрывах носит временный характер. Внезапное повторное кровотечение или разрыв субкапсульной гематомы может закончиться трагически. Мы считаем, что таких детей необходимо оперировать в латентном периоде. В трудных для диагностики случаях {бессознательное состояние, малый возраст ребенка и др.) следует применять методику «шарящего катетера».
Предоперационная подготовка должна быть кратковременной и интенсивной. Ее характер зависит от общего состояния и тяжести выявленных повреждений.
При изолированном разрыве селезенки сразу по установлении диагноза ребенку проводят медикаментозную подготовку к наркозу и начинают трансфузию крови. До вскрытия брюшной полости должно быть перелито не менее 250—300 мл консервированной крови. В это время заканчивается подготовка к операции персонала и бригады хирургов.
Сочетанная травма обычно сопровождается более тяжелым общим состоянием, выраженной анемией и шоком. В этих случаях необходимо более интенсивно восполнять кровопотерю (трансфузия крови одновременно в 2—3 вены). Медикаментозные средства, повышающие артериальное давление (норадреналин, мезатон, адреналин и др.), противопоказаны. При
тяжелом шоке ребенку внутривенно вводят гидрокортизон. Параллельно с трансфузией крови начинают наркоз интубзционным методом.
При двухмоментных разрывах селезенки, если диагноз поставлен в латентном периоде, проводят обычную общехирургическую подготовку к экстренной операции
Оперативное лечение. В подавляющем большинстве случаев при травме селезенки показана спленэктомия. Крайне редко, только при поверхностных надрывах капсулы, возможно зашивание повреждения (среди оперированных нами детей подобное вмешательство проведено всего 3 раза) Решение вопроса об объеме операции возможно после тщательной ревизии органа.
Хирургическое вмешательство при повреждении селезенки сопровождается защитным переливанием крови Быстрое и адекватное восполнение кровопотери в- значительной степени определяет исход операции. Объем вливаемой крови корригируют в зависимости от интенсивности кровотечения и операционных находок (количество жидкой крови и сгустков в брюшной полости, величины забрющннной гематомы и пр.).
Оперативный доступ. При диагностированном изолированном повреждении селезенки применяют косой левосторонний доступ, на 2—3 см ниже реберной дуги Если источник кровотечения точно не выявлен до операции, то производят вначале срединную верхнюю лапаро-томию и при необходимости доступ расширяют дополнительным боковым разрезом. При множественной травме органов брюшной полости применяют широкую срединную лапаротомию.
Техника операции при повреждениях селезен-к и. По вскрытии брюшной полости электроотсосом удаляют жидкую кровь и уточняют локализацию источника кровотечения Установив наличие разрыва селезенки, приступают к ее удалению. Хирург левой рукой, введя пальцы в поддиафрагмальное пространство, захватывает селезенку и подтягивает ее в рану Если имеется разрыв паренхимы органа (размозжение), то вначале выделяют и перевязывают тремя лигатурами сосудистую ножку (раздельное лигирование артерий и вен бывает затруднено). В ряде случаев для остановки кровотечения приходится захватывать поврежденные сосуды зажимами. При этом надо проявлять особую осторожность ввиду опасности повреждения хвоста поджелудочной железы и коротких артерий дна желудка, отходящих от селезеночной артерии. Затем рассекают между зажимами селезеночно-диа-фрагмальную и желудочно-селезеночную связки. Селезенку удаляют, пересекая сосудистую ножку ближе к воротам органа. Проводят окончательный гемостаз На крупные сосуды накладывают дополнительные шелковые лигатуры
В случаях отрыва селезенки находят и перевязывают шелковыми нитями сосуды ножек органа Затем производят ревизию фиксирующих селезенку связок и лигируют имеющиеся сосуды.
Выявленные при осмотре поверхностные разрывы капсулы селезенки зашивают несколькими отдельными капроновыми нитями атравма-тичной иглой с подведением и фиксацией этими нитями сальника.
При одновременном повреждении селезенки и печени очередность вмешательства устанавливают в зависимости от степени кровотечения из этих органов. Обычно начинают с зашивания разрывов печени. Кровотечение из селезенки временно останавливают прижатием тампоном, который фиксирует рукой один из помощников. Закончив операцию на печени, производят спленэктомию.
После ликвидации кровотечения необходима тщательная ревизия брюшной полости, так как возможно повреждение других органов. Наличие гематомы забрюшинного пространства обычно указывает на травму поджелудочной железы или почки. В таких случаях следует рассечь желудочно-ободочную связку или париетальную брюшину и выяснить причину кровотечения. Оставленный без соответствующего лечения поврежденный орган может вызвать серьезные осложнения в послеоперационном периоде.
После того, как у ребенка максимально восстановлена кровопотеря, необходимо произвести повторную ревизию брюшной полости и убедиться, что после нормализации артериального давления не возникло вновь кровотечение из мелких сосудов. Затем послойно зашивают рану.
Послеоперационное лечение. У ребенка с изолированным повреждением селезенки послеоперационный период протекает сравнительно легко. Однако в первые сутки необходимо тщательное наблюдение за больным, так как в это время возможно развитие наиболее серьезного осложнения — вторичного кровотечения.
Всем детям в первую неделю после операции производят 1—2 трансфузии крови (капельно), назначают сердечные средства, антибиотики, оксигенотерапию. Систематические контрольные анализы красной крови помогают наблюдению за темпами ликвидации анемии. Кроме того, необходим ежедневный подсчет тромбоцитов, количество которых после спленэктомии значительно возрастает, особенно к концу первой недели после операции. В таких случаях иногда приходится назначать короткий курс антикоагулянтов (в минимальных возрастных дозах — 3—4 дня). В первые 3 дня назначают щадящую послеоперационную диету, затем переводят на общий пищевой режим.
Тяжелее протекает послеоперационный период у детей с сочетанной травмой. У них можно ожидать осложнений, характерных для повреждения других органов брюшной полости или забрюшинного пространства.
Швы с кожи снимают на 9—10-й день. Ребенка выписывают домой на 16—20-й день. При комбинированной травме выздоровление обычно идет значительно медленнее, и госпитализация продолжается в среднем 30—35 дней.
ПОВРЕЖДЕНИЯ ПЕЧЕНИ
Разрывы печени в большинстве случаев бывают следствием ушибов при падении и могут встречаться в любом возрасте, чаще от 6 до 10 лет. Мы оперировали 95 детей {из них 52 мальчиков) с повреждением этого органа.
Паренхима печени и ее тонкостенные сосуды не сокращаются после ранения, что способствует интенсивности кровотечения и его длительности. Примесь желчи к излившейся крови задерживает ее свертывание, что также повышает кровоточивость тканей. Повреждение нижней поверхности печени сопровождается более тяжелым внутрибрюшным кровотечением, так как все основные стволы системы воротной вены расположены ближе к ней. Разрывы долевых и сегментарных сосудистых ветвей ведут к девиталиэации, некрозу и последующей секвестрации частей печени, лишенных кровоснабжения.
Повреждение наружных желчных протоков, отрывы и разрывы желчного пузыря встречаются крайне редко.
Все закрытые повреждения печени принято разделять на три группы:
— подкапсульные гематомы, при которых скапливающиеся из поврежденных мелких сосудов и протоков органа кровь и желчь отслаивают капсулу печени от ее паренхимы; внутрибрюшное кровотечение при этом может возникнуть вторично вследствие разрыва истонченной капсулы; подкапсульные гематомы у детей локализуются чаще на диафрагмальной поверхности органа;
— разрывы печени с повреждением капсулы могут быть одиночными или множественными, линейными или звездчатыми; края раны представляются ровными или размятыми, размозженными; иногда наблюдаются отрывы участков печени;
— центральные разрывы печени образуют внутри паренхимы полость, заполненную желчью и кровью; организация центральной гематомы может привести к Рубцовым изменениям и очаговым циррозам печени или к образованию посттравматических кист, нагноение которых сопровождается возникновением абсцессов печени; при прорыве центральной гематомы в желчные протоки развивается гемобилия (кровотечение в желчные пути).
Мы делим разрывы печени на три степени в зависимости от глубины и протйженности повреждений [Баиров Г. А. и др., 1970]:
1) разрывы I степени — поверхностные ссадины и трещины;
2) разрывы II степени — трещины протяженностью до половины толщины органа;
3) разрывы III степени — трещины, занимающие более чем половину толщины органа, размозжение и секвестрация отдельных сегментов и долей печени.
Подкапсульные и центральные повреждения могут быть также различной степени.
Клиническая картина. В большинстве случаев общее состояние ребенка с повреждением печени сразу после травмы расценивается как тяжелое. Часто дети поступают без сознания или с выраженной картиной шока. Сравнительно редко (при подкапсульном повреждении печени или небольших разрывах I степени) общее состояние бывает удовлетворительным или постепенно наступает некоторое улучшение. «Светлый» промежуток может продолжаться несколько часов, и мнимое благополучие обычно заканчивается коллапсом.
Одним из основных симптомов повреждения печени является боль в животе постоянного характера, чаще в правом подреберье или правой половине живота, реже по всему животу. Локализация разрыва печени влияет на распространение болей. При изолированной травме купола лечени боль определяется в нижних отделах правой половины грудной клетки; при повреждении дорсальной поверхности органа или отрыве его от венечной связки — распространяется в поясничную область, при ранении нижней поверхности — ближе к пупку. Кровь и желчь, стекая по правому боковому каналу живота, скапливаются в малом тазу и правой подвздошной области, вызывая локальное раздражение брюшины, что приводит к возникновению болей над лобком и в правом нижнем квадранте живота. Иррадиация болей при повреждении печени нами отмечена в четверти наблюдаемых случаев (в правое плечо, лопатку, поясничную область, изредка в правую нижнюю конечность).
Тошнота и рвота, возникающие сразу после травмы, носят рефлекторный характер, а в последующем появляются чаще всего при попытке ребенка встать, сесть, повернуться (ортостатический коллапс). Изредка наблюдается рвота цвета кофейной гущи — следствие кровотечения или прорыва центральной гематомы в желчные ходы.
В единичных наблюдениях в первые часы после травмы встречается двигательное беспокойство, затем оно сменяется безразличием ребенка к окружающему. При повреждениях печени вынужденное положение в постели дети принимают крайне редко. Мы отметили его у 6 детей: 5 лежали на правом боку с притянутыми к животу ногами, у 1 наблюдался симптом «Ваньки-встаньки».
Отмечается бледность лица, слизистых оболочек, склер. Чем младше ребенок, тем чаще можно отметить цианоз носогубного треугольника. Желтушность кожи и склер встречается редко, появляется через несколько дней после травмы и никогда не бывает резко выраженной.
Причинами, ведущими к возникновению желтухи, могут быть посттравматический гепатит, всасывание желчи из брюшной полости при желчном перитоните, а также механическая закупорка желчных путей сгустками крови при гемобилии.
Тахипноэ наблюдается у всех детей с повреждениями печени. Дыхание бывает поверхностным, живот мало или совсем не участвует в дыхательных движениях.
Пульс чаще ускоренный, реже — замедленный. Замедленный пульс при низком артериальном давлении обычно является плохим прогностическим признаком. Артериальное давление снижается тем больше, чем выраженнее кровотечение в брюшную полость. Часто при нормальных показателях систолического артериального давления резко снижается диастолическое.
При осмотре живота хирург должен быть особенно внимательным, так как ссадины на коже, кровоподтеки, гематомы при расположении
их в нижних отделах правой половины грудной клетки и в правом верхнем квадранте живота могут косвенно указывать на повреждение печени.
Пальпацию живота начинают с нижних отделов. Болезненность отмечается у всех детей {кроме поступивших в бессознательном состоянии), особенно в правой половине живота, ближе к подреберью и надчревной области. Характерен «симптом пупка» — резкая болезненность при надавливании на пупок, возникающая вследствие натяжения круглой связки печени. Симптом Куленкампфа (болезненность при пальпации живота и отсутствие при этом мышечного напряжения) определяется не у всех детей с повреждением печени. Напряжение мышц наблюдается у большинства пострадавших, доставленных в первые часы после травмы. Оно может захватывать всю переднюю брюшную стенку, локализоваться в правой половине или в правом верхнем квадранте живота. Через несколько часов после травмы напряжение мышц у детей ослабевает, остается только в правом подреберье или исчезает. В дальнейшем может наблюдаться вздутие живота вследствие рефлекторного пареза кишечника. При перкуссии живота выявляется притупление в отлогих местах. В первые часы после травмы при незначительном кровотечении притупление перкуторного звука отсутствует и выявляется лишь в процессе последующего наблюдения за ребенком. Тимпанит отмечается у детей с выраженным парезом кишечника.
Температурная реакция при повреждениях печени в первые сутки обычно не выражена, иногда наблюдается субфебрилитет.
Рентгенологическое исследование может помочь в выявлении повреждения печени. Одним из наиболее частых рентгенологических симптомов является ограничение подвижности правого купола диафрагмы. При наличии большого количества крови в брюшной полости на рентгенограмме можно обнаружить затемнение правого фланка живота с оттеснением правой половины толстой кишки к средней линии. При сочетании повреждения печени с разрывом полого органа в брюшной полости определяются воздух под диафрагмой и широкий уровень жидкости, смещающийся при изменении положения тела ребенка.
Лабораторные исследования имеют вспомогательное значение. Их результаты не отражают величину кровопотери, так как разжижение крови в первые часы после травмы вследствие компенсации может не быть выраженным. Большее клиническое значение имеет определение гематокритного числа. Уменьшение объема эритроцитов и падение ге-матокритного числа при кровопотере наступают быстро и могут служить косвенным критерием величины кровопотери. Лейкоцитоз характерен для повреждения печени, содержание лейкоцитов в периферической крови достигает (15—25) х 109/л. Лейкоцитарная реакция заметно нарастает в первые 10ч после травмы. Возрастание активности амино-трансфераз через несколько часов после травмы в сомнительных случаях помогает установить диагноз.
Степень проявления симптомов при повреждении печени у детей тесно связана с величиной кровопотери. На основании опубликованных
данных и анализа собственных наблюдений по клинической картине и течению заболевания повреждения печени можно разделить на 5 групп.
1-я группа — повреждения печени с типичной клинической картиной массивного внутрибрюшного кровотечения. К этой группе отнесены дети, поступившие в тяжелом состоянии, с частым поверхностным дыханием, учащенным нитевидным пульсом, резким снижением артериального давления, иногда в состоянии резчайшего коллапса, без сознания. Весь симптомокомплекс внутрибрюшного кровотечения у них выражен отчетливо.
2-я группа — повреждения печени с клиническими проявлениями постепенно нарастающего внутрибрюшного кровотечения. Разрывы печени у детей этой группы бывают небольшими или расположены в малососудистых местах. Иногда диафрагма, прилегая к печени, как бы тампонирует ее, что также уменьшает кровопотерю. Симптоматика у детей этой группы нарастает постепенно. Если ребенок поступает сразу после травмы, то могут быть выражены явления шока, которые проходят самостоятельно или после консервативных мероприятий. Состояние ребенка улучшается, боли беспокоят мало, артериальное давление нормализуется. Однако пульс остается частым, и это должно настораживать хирурга. Такое относительно «хорошее» состояние может продолжаться от нескольких часов до суток, затем постепенно развивается картина выраженного внутрибрюшного кровотечения: снижается артериальное давление, появляются симптом Щеткина—Блюмберга, притупление перкуторного звука в отлогих местах живота, нарастает лейкоцитоз, снижается гемоглобин и уменьшается гематокритное число.
3-я группа — подкапсульные гематомы печени. Течение этого вида повреждения печени характеризуется выраженной двухфазностью клинических проявлений. При поступлении в стационар состояние детей обьгчно бывает удовлетворительным. Артериальное давление не снижается, отмечается незначительное учащение пульса и дыхания. Иногда имеется брадикардия при нормальном артериальном давлении. Боль носит постоянный характер и локализуется в правом подреберье, там же имеется напряжение мыши. Пальпаторно и перкуторно удается определить увеличение печени, иногда значительное. В дальнейшем состояние ребенка нормализуется, живот становится мягким. Хорошее состояние может держаться до нескольких недель, в течение которых остается локальная болезненность в правом подреберье, пальпируется увеличенная печень, постепенно нарастает анемия, может появляться иктеричность склер. Затем внезапно (в полном покое или при малейшем физическом напряжении) истонченная капсула печени разрывается, гематома опорожняется в свободную брюшную полость, и развивается типичная картина внутрибрюшного кровотечения.
4-я группа — центральные разрывы печени — характеризуются симп-томокомплексом гемобилии. Заболевание протекает двухфазно, в I стадии клиническая картина сходна с наблюдаемой у детей при подкап-сульных гематомах. Во II фазе центральная гематома прорывается в желчные пути, и начинаются кровотечения из желудочно-кишечного
тракта, проявляющиеся кровавой рвотой или дегтеобразным стулом. -Те-мобилия может возникнуть через несколько дней или часов после травмы. Предвестниками гемобилии бывают тупые боли в правом подреберье, легкая иктеричность склер и постепенное увеличение печени.
5-я группа — разрывы печени, сочетанные с повреждениями другнх внутренних органов,— наиболее тяжелый вид травмы. У ребенка быстро развивается картина шока и анемии. Топическая диагностика крайне затруднена. Среди наблюдаемых нами детей только в одном случае до хирургического вмешательства был распознан одновременный разрыв печени и кишки. Остальные дети оперированы в связи с предполагаемым внутрибрюшным кровотечением.
Закрытые травмы печени почти в половине случаев сопровождаются сочетанной травмой. Часть повреждений (переломы костей конечностей) в меньшей мере затрудняют диагностику, другие (тяжелое сотрясение головного мозга) маскируют симптомы разрыва печени, так как дети в таких случаях могут поступить без сознания. Диагностика повреждения печени затруднена и при наличии травмы грудной клетки. Переломы ребер справа сопровождаются гемотораксом с умеренной анемией, болями в животе, выраженным симптомом Щеткина—Блюмберга, парезом кишечника, рвотой. Все это уводит мысль врача от возможного одновременного разрыва печени.
Если ребенок поступает в крайне тяжелом или бессознательном состоянии, то косвенные данные о внутрибрюшном кровотечении (анализы крови, рентгенологическое обследование и др.) мало помогают диагностике. В таких случаях мы пользуемся микролапаротомией для введения в брюшную полость «шарящего катетера».
Дифференциальная диагностика. Внутрибрюшное кровотечение, которое наблюдается при травмах печени, также сопровождает повреждение селезенки, разрыв сосудов брыжейки, прорыв забрюшинной гематомы. Наибольшие трудности в диагностике возникают при наличии множественных повреждений органов грудной клетки, головного мозга и др. Диагноз внутрибрюшного кровотечения уже сам по себе определяет тактику хирурга; нельзя считать ошибкой отсутствие в таких случаях указания на источник кровотечения. Однако точная топическая диагностика определяет хирургический доступ к поврежденному органу, поэтому желательно до операции установить локализацию повреждения. Вместе с тем при массивном кровотечении в брюшную полость нет времени для проведения дифференциальной диагностики из-за тяжести состояния ребенка. В этих случаях показана срочная операция под переливанием крови. Постепенно развивающееся и нарастающее кровотечение и подкапсульная гематома печени также могут вызвать трудности в установлении диагноза.
При разрыве селезенки дети обычно поступают в менее тяжелом состоянии, чем при разрыве печени. Однако диагноз часто уточняют во время хирургического вмешательства.
Разрывы правой почки с повреждением покрывающей ее брюшины сопровождаются кровотечением в брюшную полость. Диагностика
может затрудняться при отрыве почки от мочеточника, когда отсутствует видимая кровь в моче. Рефлекторное напряжение мышц правой половины живота, возникающее при повреждении почки, может также симулировать повреждение печени. Диагноз разрыва правой почки должен базироваться на правильно собранном анамнезе (непосредственная травма поясничной области), тщательном осмотре больного (ссадины и кровоподтеки в поясничной области справа) и наличии гематурии. Состояние детей при разрыве почки бывает менее тяжелым, чем при повреждении печени, явления шока наблюдаются сравнительно редко. При затруднении в диагностике можно прибегнуть к инфузионной урографии, которая в ряде случаев позволяет решить вопрос о повреждении почки.
Травмы грудной клетки могут симулировать или, что еще опаснее, маскировать повреждения печени у детей. Множественные переломы ребер правой половины грудной клетки сопровождаются картиной шока, болями в правой половине живота и напряжением мышц в правом подреберье. При кровотечении в плевральную полость развивается коллапс, затрудняющий дифференциальную диагностику. Основное значение при этом приобретают методы физикального и рентгенологического обследования. При травмах грудной клетки отмечается локальная болезненность в местах перелома ребер, иногда сопровождающаяся крепитацией. Перкуторно в правой половине грудной клетки часто определяется воздух или жидкость. Рентгенологическое обследование подтверждает диагноз повреждения ребер и гидропневмоторакса. Кроме того, при повреждении грудной клетки не определяется свободная жидкость в брюшной полости, а имеющееся иногда напряжение мышц живота исчезает после правосторонней вагосимпатической блокады и. блокады в области перелома ребер.
Дифференциальная диагностика между разрывами печени и полых органов базируется на выявляемых симптомах перитонита. Рентгенологическое исследование подтверждает диагноз, определяя свободный газ в брюшной полости.
Лечение. Во всех случаях повреждений печени лечение может быть только оперативным. Практика показывает, что при удлинении отрезка времени, прошедшего с момента травмы до операции, увеличивается процент летальных исходов. При имеющихся сомнениях в диагнозе, если полностью исключить повреждение печени всеми имеющимися методами исследования невозможно, показана диагностическая лапаротомия. Шок и коллапс не являются противопоказаниями к операции при повреждении печени. Борьба с ними должна вестись параллельно с оперативным вмешательством, так как только окончательная остановка кровотечения может вывести пострадавшего из тяжелого состояния.
Предоперационная подготовка. При установлении диагноза разрыва печени ребенка берут в операционную, где начинают переливание крови и вводят в наркоз.
Оперативное лечение. Основными задачами оперативного вмешательства являются остановка кровотечения и удаление нежнзнеспособ-
ных тканей размозженных краев раны печени, а также долей и сегментов, лишенных желчеоттока и кровоснабжения.
Техника операции. Лапаротомию при повреждении печени производят с использованием типичных доступов. При тщательной ревизии выясняют расположение раны печени с учетом долевого и сегментарного строения органа, а также проекции крупных сосудов и протоков. Устанавливают степень повреждения.
При наличии сильного кровотечения временно пережимают печеноч-но-двенадцатиперстную связку, проводя вокруг нее и затягивая ниппельную «держалку» (не более 10 мин).
При глубоких трещинах, а также при локализации небольших ран на нижней поверхности органа, в области борозды круглой связки, то есть в проекции крупных сосудов, показаны чреспузырная холангиография и чреспупочная портография (катетер, вводимый при этом исследовании в пупочную вену, не удаляют и используют в послеоперационном периоде для инфузии). При локализации разрывов в области краев и углов печени, а также при наличии мелких трещин диафрагмальной поверхности печени повреждения сосудов и протоков не бывает и производить интраоперацнонную холангиографию и портографию нерационально. Дальнейший ход операции зависит от характера выявленного повреждения.
Наложение швов на рану печени показано при отсутствии размозже-ния печеночной паренхимы и повреждения внутриорганных трубчатых структур. Применяют наиболее простую и доступную методику Кузнецова—Пенского или Жордано. Предварительно рану засыпают гемоста-тической губкой.
Подшивание печени к диафрагме и париетальной брюшине (гепато-пексия) показано при расположении раны в труднодоступных для наложения швов участках.
Техника гепатопексии по Xиари — Алферову — Николаеву. В рану печени вводят гемостатическую губку или БАТ, после чего ассистент осторожно отдавливает орган в поддиафрагмальное пространство, а хирург в таком положении подшивает передний край к диафрагме. После гепатопексии диафрагма плотно прилегает к поверхности печени, как бы тампонирует рану. Для удаления раневого отделяемого и введения антибиотиков в образовавшееся между печенью и диафрагмой замкнутое щелевидное пространство через отдельный прокол боковой стенки живота вводят дренажную трубку, что предупреждает развитие поддиафрагмальных абсцессов.
При ранении нижнезаднего отдела печени проводят гепатопексию по В. С. Шапкину (1967): задненижний край печени подшивают к париетальной брюшине, покрывающей правую почку, и частично к диафрагме. Перед наложением швов ассистент прижимает печень к диафрагме. Тампонаду раны печени производят подшиванием лоскута сальника на сосудистой ножке.
Атипичную резекцию применяют при травмах печени, сопровождающихся размозжением тканей без повреждения крупных сосудов и прото-
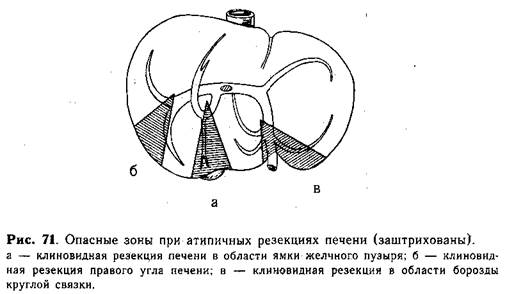
ков. Атипичные резекции можно разделить на краевые, клиновидные и поперечные. Особое значение при выполнении резекций имеет знание внут-риорганного строения трубчатых элементов органа, в особенности воротных сосудов. В печени детей существует несколько опасных зон; атипичная резекция органа в их пределах может вызвать повреждение сосудов остающейся части печени, ее девитализацию, некроз и последующую секвестрацию в послеоперационном периоде.
В правой половине печени наиболее опасным является повреждение сосудисто-секреторной ножки парамедианной доли, сосуды которой расположены у детей на 0,3—0.7 см правее линии Рекса—Кантля, кпереди и выше ворот. Ранение может быть нанесено при клиновидной резекции печени в области ямки желчного пузыря, если вершина клина идет до ворот печени (рис. 71, а).
Место деления правой латеральной вены на ветви VI и VII сегментов также может быть повреждено при атипичной клиновидной резекции правого угла печени (рис, 71, б). Эта опасность возрастает гтри дугообразном типе строения правой латеральной вены, от которой в ее начале отходят ветви к VII сегменту. При повреждении ее изгиба или места бифуркации возникает некроз остающегося заднего VII сегмента правой латеральной доли печени.
Третьим опасным местом является область борозды круглой связки печени, в которой проходит сосудисто-секреторная ножка левой парамедианной и латеральной долей. При клиновидной резекции печени в месте отхрждения от нее круглой связки может быть ранен или перевязан слепой мешок левой парамедианной вены, вследствие чего часть III и IV сегментов подвергается девитализации (рис. 71, в).
Во избежание ранения левой парамедианной вены швы накладывают через ткань печени на 0,5—1 см левее борозды круглой связки.
Техника краевой резекции. Прошивают край печени, отступая на 0,5—1 см от раны, швами Кузнецова—Пенского (рис. 72, а) или Жордано (рис. 72, б). Отсекают поврежденные участки печени. Раневую поверхность укрывают подшиванием круглой связки или сальника на ножке.
Техника клиновидной резекции. Вокруг раны печени накладывают гемостатические швы (отступя на 1 см от края). Затем поврежденные ткани иссекают и проводят гепатизацию (сближение краев раны печени). Если иссеченный клин оказался значительных размеров и сближение краев раны невозможно, то раневую поверхность прикрывают сальником на питающей ножке.
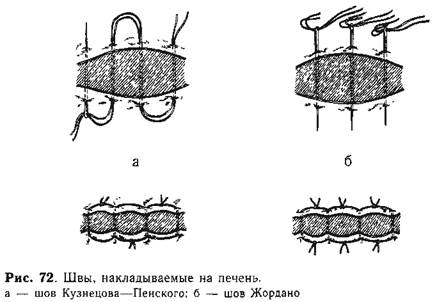
Техника поперечной резекции. Поперечные резекции могут быть применены на любом уровне классической доли печени, так как расположение сосудов и протоков этой доли таково, что остающаяся часть печени не лишается кровоснабжения. Гемостатические швы Кузнецова—Пенского накладывают с большой тщательностью, используя двойной хирургический узел. Затягивают нити без усилий, постепенно и равномерно. Все это позволяет избежать прорезывания швов и кровотечения. Накладывают швы с учетом хирургической анатомии печени, стараясь не повредить крупные сосуды и протоки. Закончив эту часть операции, иссекают поврежденные ткани, и раневую поверхность сшивают с сальником на ножке. К месту резекции подводят тампон (через отдельный разрез в правой поясничной области).
Анатомическая резекция лишенных кровоснабжения и желчеоттока участков доли печени является у детей операцией выбора при травмах с повреждениями крупных внутриорганных желчных ходов и сосудов. У детей при значительных повреждениях печени практически возможна гемигепатэктомия (удаление классической левой доли печени).
Техника правосторонней гемигепатэктомии. После ревизии печени определяют границы удаляемой половины, которые проходят по нижней поверхности органа соответственно линии Рекса— Кантля, а на диафрагмальной поверхности печени — по линии, соединяющей середину ямки желчного пузыря с местом впадения правой пененочной вены в нижнюю полую (плоскость, соединяющая эти линии,— главная фиссура печени). Резекцию проводят в определенной последовательности.
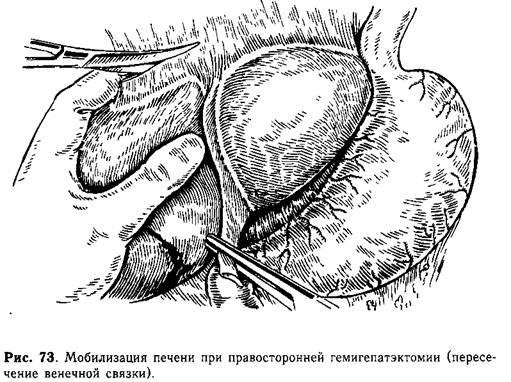
1. Мобилизация печени (рис. 73). Начинают мобилизацию пересечением круглой связки (между зажимами) и серповидной, которую отсекают как можно ближе к печени. Подтягиванием за эти связки печень выводят кпереди, после чего рассекают правую треугольную и правую часть венечной связки. Последнюю выделяют особенно осторожно,.так как в медиальной ее части брюшина переходит на нижнюю полую и печеночные вены. После этого заднюю поверхность печени осторожными движениями тупо отделяют от прилежащей к ней диафрагмы.
2. Выделение сосудисто-секреторных элементов в портальных воротах печени. Печень подтягивают в рану за зажимы, наложенные на круглую и серповидную связки, отводят вверх. При открытой форме ворот раздельное выделение и перевязка правых ветвей воротной вены, печеночных артерий и протока возможны после продольного рассечения соединительнотканной воротной пластинки. При закрытой форме ворот применяют методику В. С. Шапкина: по ходу правой сосудисто-секреторной ножки осторожно отслаивают ткань печени и проводят зажим. Затем ткань печени над ним прошивают двумя лигатурами и пересекают. Этот прием может быть повторен 2—3 раза, до полного выделения сосудов и протока из покрывающей их печеночной паренхн-мы. При промежуточной форме ворот рассекают мешающую выделению правой сосудисто-секреторной ножки ткань печени, как бы продолжая направление поперечной воротной борозды, и раскрывают эту рану печени ретракторами, обнажая и оттягивая от Паренхимы на большом протяжении правые стволы сосудов и протока.
Первой перевязывают и пересекают правую печеночную артерию, после чего вся правая половина печени темнеет. Если изменения цвета на каком-то участке не происходит, значит, имеется атипично отходящая артерия (чаще всего правая парамедианная), которую находят, перевязывают и пересекают. Затем перевязывают правую воротную вену и правый печеночный проток .
Раздельная перевязка сосудов и протока не всегда удается у детей до 1 года, так как диаметр артерии и протока у них очень мал, и отделение их от воротной вены связано с опасностью ранения этих трубчатых структур. В таких случаях перевязку правой сосудисто-секреторной ножки проводят экстракапсулярно: все элементы вместе с клетчаткой и покрывающей их воротной пластинкой отделяют от ткани печени и перевязывают двумя лигатурами, между которыми пересекают. Как крайнюю меру можно применять обкалывание сосудисто-секреторной ножки правой части печени через паренхиму.
3. Выделение и перевязка печеночных вен. Потягиванием за связки печень смещают вниз и влево. Вначале находят правую верхнюю печеночную вену. Она на небольшом протяжении выступает на поверхность печени перед своим впадением в нижнюю полую вену. Ее осторожно отделяют от окружающей паренхимы. Свободный участок этой вены бывает очень коротким, поэтому на него накладывают одну лигатуру, а вместо второй производят прошивание через ткань печени. Между лигатурами вену рассекают.
4. Отделение правой половины печени производят малой лопаточкой Буяльского по границе между светлой и темной ее частями, отступая в сторону удаляемой половины на 0,5см. Это предупреждает повреждение сосудов и протоков остающейся части печени. Начинают разделение от переднего края органа после мобилизации правой половины желчного пузыря параллельно линии Рекса—Кантля. При последующей препаровке на глубине от 2 до 4 см от переднего края в проекции главной фиссуры находят основной ствол сагиттальной вены. Дальнейшее разделение печени ведут таким образом, чтобы сагиттальная вена оставалась погруженной в ткань левой половины печени, а ветви, идущие к удаляемой части органа, перевязывают и пересекают. После полного разделения печени по главной фиссуре отделяют правую половину органа от нижней полой вены так, чтобы участок ткани оставался на ее стенке. Встречающиеся при тупом разделении печеночной паренхимы мелкие сосуды лигируют или обшивают.
После удаления правой половины печени тщательно проверяют гемостаз. Кровоточащие мелкие сосуды захватывают осторожно зажимами по
плоскости раневой поверхности печени и перевязывают. В ряде случаев возможно неглубокое обшивание кровоточаших участков.
5. Закрытие культи печени осуществляют подшиванием к ее краям диафрагмы, желчного пузыря, остатков связочного аппарата и париетальной брюшины, покрывающей околопеченочную клетчатку. Если анатомические особенности не позволяют достаточно хорошо отграничить культю от брюшной полости вышеуказанным способом, то к ней дополнительно подшивают сальник на ножке. В образованную около раневой поверхности органа щель через отдельный разрез в поясничной области вводят трубку, второй дренаж подводят в подпеченочное пространство.
Техника левосторонней гемигепатэктомии. После ревизии печени определяют границы удаляемой половины органа, которые проходят по плоскости срединной фиссуры. Операция состоит из тех же последовательных этапов, что и удаление правой половины органа.
1.Мобилизацию левой половины печени производят путем пересечения между зажимами круглой и серповидной связок. С помощью тракции печень отводят вниз и вправо, после чего рассекают ножниЦами натянутые печеночную венечную и левую треугольные связки. При пересечении медиальной части венечной связки необходимо убедиться в том, что в ней не проходит атипично расположенная левая диафрагмальная вена. Найденный сосуд обшивают и перевязывают.
2.Выделение сосудисто-секреторных элементов в воротах печени проводят после рассечения пластинки. Наиболее близко к поверхности располагается левая печеночная артерия, несколько глубже и выше нее — печеночный проток, а кзади — воротная вена.
В первую очередь перевязывают левую печеночную артерию, после чего левая половина печени приобретает темную окраску. Отсутствие изменений цвета IV сегмента (квадратной доли) означает, что его артериальное кровоснабжение идет за счет бассейна правой печеночной артерии (10— 22%). Перевязку артерии IV сегмента при такой вариации производят в последующем при разделении печени по главной фиссуре.
Перевязку печеночного протока проводят отдельно или совместно с левой ветвью воротной вены. Левая ветвь воротной вены в 2—3 раза длиннее правой, ее необходимо выделить на протяжении 1—2 см до борозды круглой связки, так как при транспозиции сосудов справа налево правая парамедианная вена в 1,5—2,2% случаев отходит от левой воротной вены. Перевязку левой воротной вены при такой вариации производят дистзльнее места отхождения от нее правой парамеди-анной вены.
3. Выделение и перевязка печеночных вен. Печень оттягивают вниз и вправо, после чего становится видна левая печеночная вена, выходящая у места своего впадения в нижнюю полую вену. Ее отслаивают от ткани печени диссектором или небольшим тупфером и перевязывают двумя лигатурами, дистальная из которых при коротком стволе может быть прошивной.
Перед лигированием левой печеночной вены необходимо проконтролировать место ее слияния со срединной веной или перевязывать ее как можно ближе к удаляемой части органа. Это связано с тем, что в половине случаев у детей левая печеночная вена перед своим впадением в нижнюю полую вену сливается в один ствол с сагиттальной. Длина общего ствола не превышает 0,5 см. Перевязка его грозит лишением оттока из средней кавальной доли печени. Чем старше ребенок, тем меньше вероятность совместного впадения левой и срединной печеночных вен.
4. Отделение левой половины печени проводят так же, как и при правосторонней гемигепатэктомии, по границе между светлой и темной ее частями, отступя в сторону удаляемой половины на 0,5 см от главной фиссуры органа. Это гарантирует от повреждения срединной печеночной вены, остающейся погруженной в печеночную ткань правой половины печени. Разделение проводят тупым путем (лопаточкой Буяльского), а натягивающиеся при этом медиальные притоки сагиттальной вены перевязывают и пересекают. После отделения удаляемой части органа тщательно проверяют гемостаз.
5. Закрытие культи печени при левосторонней гемигепатэктомии осуществляют подшиванием диафрагмы, малого и большого сальника. Снизу раневую поверхность прикрывают левым краем желчного пузыря. К культе печени подводят один дренаж, а другой — в под-печеночное пространство.
Техника левосторонней кавальной лобэктомии. После ревизии печени определяют границы удаляемой доли, которые на диафрагмальной поверхности печени проходят по основанию серповидной связки, а на нижней — через борозды круглой связки и венозного протока. Операция состоит из пяти этапов.
1.Мобилизацию печени осуществляют путем пересечения круглой связки как можно ближе к передней брюшной стенке и серповидной связке у диафрагмы. Затем рассекают левую треугольную и левую половину венечной связок.
2. Выделение сосудисто-секреторных элементов в воротах печени проводят после подтягивания за связки печени вверх и вперед. Осматривают ворота печени и борозду круглой связки. При наличии на ней мостика печеночной паренхимы его прошивают двумя лигатурами и между ними пересекают. Затем сосудисто-секреторный пучок борозды круглой связки тупо экстракапсулярно отделяют от левой кавальной доли. При оттягивании этой доли тупферами или тупыми крючками влево между ней и лежащей в борозде круглой связки левой парамедианной веной натягиваются и становятся хорошо видны расположенные кпереди сосуды и проток III сегмента, а на уровне поперечной борозды — сосудисто-секреторная ножка II сегмента. Лигиро-вание сосудисто-секреторных ножек этих сегментов осуществляют прошиванием через ткань печени. Иглу проводят, отступя на 0,5 см влево от борозды круглой связки, что позволяет избежать ранения левой парамедианной вены. Иногда к III и II сегментам отходят несколько мелких сосудов от полуокружности левой парамедианной вены, которые необходимо перевязать и пересечь.
3. Выделение и перевязку левой печеночной в е-н ы производят так же, как и при левосторонней гемигепатэктомии.
4. Отделение левой канальной доли печени проводят тупым путем по плоскости, лежащей параллельно левой кавальной фиссуре. Для этого, отступив на 0,5 см от борозды круглой связки влево, параллельно ей, надсекают капсулу печени и разделяют тупым путем ткань печени. При отделении левой канальной доли может наблюдаться небольшое кровотечение из мелких печеночных вен. Эти сосуды лигируют.
5. Закрытие культи печени при удалении левой кавальной доли производят путем сшивания серповидной, круглой и остатков венечной связок. Брюшную полость дренируют резиновой трубкой, подведенной к культе печени.
Послеоперационное лечение. Успешное проведение послеоперационного периода зависит от правильной организации ухода за ребенком, которого необходимо поместить в специальную палату, оборудованную для осуществления реанимационных мероприятий. В этой палате дети находятся до тех пор, пока минует опасность тяжелых осложнений со стороны дыхательной и сердечно-сосудистой систем. В первые сутки назначают парентеральное питание. Затем начинают кормить через рот.
Через оставленный в пупочной вене катетер вводят растворы глюкозы в комплексе с витамином С, глутаминовой кислотой. При опасности печеночной недостаточности в этот раствор можно добавить гидрокортизон. Если появляются боли и беспокойство ребенка, то введение растворов замедляют или прекращают.
В первые 7—10 дней назначают антибиотики широкого спектра действия. При гнойных осложнениях и пневмониях можно добавлять сульфаниламидные препараты и фуразолидон. При возникновении холангитов, ангиохолитов, подциафрагмального и подпеченочного абсцессов вводить некоторые антибиотики можно через пупочную вену. В первые дни после операции назначают сердечно-сосудистые средства, проводят продленную эпидуральную анестезию.
Ребенок в постели должен быть в положении полусидя. Поворачиваться на бок разрешают вечером в день операции. При отсутствии тампонов в брюшной полости на 3—4-й день позволяют сидеть, на 4— 5-й день — ходить.
Дренажную трубку удаляют в среднем на 5—7-й день после операции. Ежедневно через дренаж утром и вечером производят отсасывание отделяемого и вводят антибиотики. Тампоны, подведенные к ране печени, подтягивают не ранее 6—7-го дня после операции и удаляют на 10— 12-й'день. Ребенка выписывают через 3 нед после операции под наблюдение хирурга поликлиники.
РАЗРЫВЫ ДИАФРАГМЫ
Закрытые повреждения диафрагмы у детей встречаются сравнительно редко и являются следствием тяжелой травмы. Среди оперированных в нашей клинике детей 1 поступил после падения с большой высоты и 5 были сбиты или придавлены автомобилем. Механизм разрыва диафрагмы обычно обусловлен внезапным и резким повышением внутрибрюш-ного давления. В связи с этим особенно должны настораживать хирурга в отношении возможного разрыва диафрагмы случаи сдавления живота с переломом таза. Повреждения локализуются преимущественно слева, чаше в области сухожильного центра или по ходу щелей между отдельными мышечными группами, иногда распространяясь на перикард. Через образовавшийся раневой дефект в плевральную полость перемещаются брюшные органы (желудок, кишечник, селезенка и др.), сдавливая легкое, смещая средостение в противоположную сторону. Это состояние принято называть острой травматической диафрагмальной грыжей. Разрыв диафрагмы обычно является одним из компонентов комбинированной травмы живота. Реже происходит изолированное повреждение диафрагмы. В таких случаях разрыв может быть нераспознанным. В последующем через дефект диафрагмы в грудную полость периодически смещаются органы брюшной полости. Возникает «хроническая» травматическая диафрзг-мальная грыжа. При этом заболевании необходимость срочного хирургического вмешательства возникает только в случаях осложнений, которые по своему характеру однотипны с осложнениями, наблюдаемыми при ложных врожденных диафрагмальных грыжах.
Клиническая картина. Изолированное повреждение диафрагмы не сопровождается характерными признаками. Ребенок жалуется на боли в животе и груди, затрудненный вдох. Некоторое диагностическое значение имеет иррадиация болей в плечо или надплечье. Пальпация живота болезненна в верхних отделах. Общее состояние ребенка резко ухудшается при смещении в грудную полость и ущемлении брюшных органов. Развивается картина тяжелого шока. Выражены расстройства дыхания и сердечной деятельности. Физикальные данные при исследовании грудной клетки зависят от степени перемещения брюшных органов. Как правило, отмечается смещение границ средостения. Если произошло внедрение в грудную полость желудка или кишок, то перкуторно выявляется тимпанит, а при аускультации — шум плеска. Смещение в грудную полость печени или селезенки сопровождается притуплением перкуторного звука в соответствующих местах, а при выслушивании дыхательные шумы не определяются.
Наиболее сложна диагностика разрыва при комбинированной травме живота. Обычно более яркие симптомы повреждения органов брюшной полости, сопровождающиеся внутрибрюшным кровотечением и тяжелым шоком, полностью маскируют травму диафрагмы. Только в случаях значительного перемещения органов живота в грудную полость, вызывающего значительные расстройства дыхания, можно заподозрить наличие острой травматической диафрагмальной грыжи. Физикальные данные помо-
гают диагностике. Окончательное суждение о наличии смещения органов брюшной полости в грудную можно сделать после рентгенологического исследования. На снимках в грудной полости отчетливо видны газовые пузыри желудка или типичная гаустрация кишечных петель. Смещение селезенки определяется менее отчетливо.
Дифференциальную диагностику разрыва диафрагмы проводят с повреждением легкого (при наличии гемопневмоторакса). Особая сложность клинической картины и тяжесть течения этих повреждений создают значительные трудности для диагностики. Только рентгенологическое исследование позволяет уточнить характер повреждения.
Лечение —
Дата добавления: 2016-04-14; просмотров: 3581;
