Основные диагностические и лечебные мероприятия - при повреждениях позвоночника и спинного мозга
При подозрении на наличие повреждения позвоночника у больного необходимо осуществить его транспортировку только на жестких носилках или различного рода щитах в положении на спине или животе. В случае повреждения шейного отдела используют специальные шины, при их отсутствии иммобилизация может быть осуществлена с помощью воротниковой повязки.
При транспортировке уже на догоспитальном этапе следует проводить меры по профилактике возможных и купирования уже возникших осложнений. При травме шейного отдела часто возникают грубые нарушения дыхания вследствие паралича дыхательной мускулатуры, диафрагмы и нарушения функции дыхательного центра. Без оказания реанимационной помощи, направленной на восстановление дыхания, может наступить смерть больного. В этих случаях необходимо провести искусственную вентиляцию лёгких (ИВЛ) аппаратом, а если его нет, то методом дыхания «рот в рот». Одновременно производят подкожные инъекции цититона, лобелина, стрихнина, кофеина и др. препаратов, возбуждающих дыхательный центр.
При развитии явлений травматического шока назначают обезболивающие средства (за исключением морфина при травме шейного отдела позвоночника). Для профилактики дополнительного сдавления спинного мозга излившейся кровью из поврежденных сосудов назначают гемостатические средства: внутривенное вливание 10%-ного раствора кальция хлорида, 5%-ного раствора аминокапроновой кислоты, внутримышечные инъекции викасола.
В стационаре в зависимости от тяжести состояния параллельно проводят реанимационные мероприятия и обследование больного с целью определения характера поражения нервной системы, позвоночника, общесоматического состояния, исключения сопутствующих повреждений внутренних органов.
Методы диагностики
1. Клинический. При пальпации определяют область болезненности, характер деформаций (острый угол кифоза при переломах грудного отдела), степень напряжения мышц шеи и спины. При выраженных симптомах поражения определенного сегмента спинного мозга или его корешков топический диагноз можно установить неврологически.
С целью максимальной стандартизации результатов неврологического осмотра была предложена единая классификация неврологических проявлений травмы позвоночника и спинного мозга. В качестве критериев состояния спинного мозга используют следующие показатели: мышечная сила, тактильная и болевая чувствительность. Особое внимание уделяют проверке двигательных и чувствительных функций нижних крестцовых сегментов. Функции тазовых органов, живость рефлексов, мышечно-суставное чувство вынесены за рамки стандартного осмотра как не всегда объективно определяемые. Классификация включает следующие определения.
Тетраплегия – нарушение или потеря функций рук, туловища, ног, тазовых функций, возникшее в результате повреждения нервных структур в позвоночном канале на уровне шейных сегментов спинного мозга. Повреждения плечевого сплетения или периферических нервов не включаются.
Параплегия - нарушение или потеря функций туловища, ног, тазовых функций, возникшее в результате повреждения нервных структур в позвоночном канале на уровне грудных, поясничных и крестцовых сегментов спинного мозга. Термин относится к повреждению конуса и конского хвоста. Поражения пояснично-крестцового сплетения или периферических нервов не включаются.
Тетрапарез и парапарез - эти термины не рекомендуется использовать, как неточные.
2. Рентгенография. Для уточнения уровня и степени повреждения позвоночника до настоящего времени одним из основных диагностических методов остаётся рентгенография с использованием стандартных и специальных укладок. На рентгенограммах определяется наличие перелома, вывиха или переломовывиха позвонков.
3. Компьютерная томография. Для уточнения пространственных взаимоотношений костных отломков, спинного мозга и корешков выполняют компьютерную томографию (рис. 14). Современная аппаратура позволяет выделить слои толщиной от 2 до 10 мм и получить изображение не только в горизонтальной плоскости, но и трёхмерное изображение объекта.
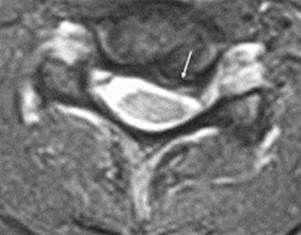
Рис. 14. Компьютерная томограмма при переломе позвонка.
Компьютерный томограф (КТ) использует для построения изображения разную степень поглощения рентгеновских лучей, «просвечивающих» череп, позвонки, головной и спинной мозг. Тончайшие различия коэффициентов поглощения анализируются компьютером, который и строит на экране дисплея послойные «срезы». Современные компьютеры могут выводить информацию на дисплей в цвете, что повышает информативность изображений.
Информативность компьютерных томограмм увеличивается в результате использования контрастных веществ, в частности, верографина, содержащего йод. Полученная информация в виде «снимков» может храниться на магнитных носителях, что позволяет пересылать их по каналам компьютерной связи на любые расстояния для консультаций специалистов. Это особенно важно в экстренных случаях.
Использование КТ является эффективным в идентификации деталей переломов, переломов со смещением или отрывом кортикальных фрагментов, визуализации острых интрамедуллярных кровоизлияний. В оценке указанных изменений возможности компьютерной томографии выше, чем рентгенографии и ядерно-магнитно-резонансной томографии (ЯМР-томографии).
4. Ядерно-магнитно-резонансное исследование, или магнитно-резонанснаятомография (МРТ). Для более точного определения состояния самого спинного мозга и корешков с 80–х годов XX столетия используется ЯМР-исследование. МРТ — один из вариантов магнитно-резонансной интроскопии. Она позволяет получать изображение любых слоев тела человека. Большинство современных ЯМР-томографов «настроено» на регистрацию радиосигналов ядер водорода, находящихся в тканевой жидкости или жировой ткани, поэтому МР-томограмма представляет собой картину пространственного распределения молекул, содержащих атомы водорода.
Система для МРТ состоит из магнита, создающего статическое магнитное поле. Магнит полый, в нем имеется туннель, в котором располагается пациент. Стол для пациента имеет автоматическую систему управления движением в продольном и вертикальном направлениях. Для радиоволнового возбуждения ядер водорода внутри основного магнита устанавливают дополнительно высокочастотную катушку, которая одновременно является и приемником сигнала релаксации. С помощью специальных катушек накладывают дополнительное магнитное поле, которое служит для кодирования МР-сигналов от пациента.
При воздействии радиочастотных импульсов на прецессирующие в магнитном поле протоны происходит их резонансное возбуждение и поглощение энергии. При этом резонансная частота пропорциональна силе приложенного статического поля. После окончания действия импульса совершается релаксация протонов: они возвращаются в исходное положение, что сопровождается выделением энергии в виде МР-сигнала. Этот сигнал подается на ЭВМ для анализа. МР-установки включают в себя мощные высокопроизводительные компьютеры. Можно получить изображение тонких слоев тела человека в любом сечении — во фронтальной, сагиттальной, аксиальной и косых плоскостях. Можно реконструировать объемные изображения органов, синхронизировать получение томограмм с зубцами электрокардиограммы. Исследование не обременительно для больного и не сопровождается никакими ощущениями и осложнениями. На МР-томограммах лучше, чем на компьютерных томограммах, отображаются мягкие ткани: мышцы, жировые прослойки, хрящи, сосуды (рис. 15). Также можно получить и изображение сосудов, не вводя в них контрастное вещество (МР-ангиография). Вследствие небольшого содержания воды в костной ткани последняя не создает экранирующего эффекта, как при рентгеновской компьютерной томографии, то есть не мешает изображению, например, спинного мозга, межпозвонковых дисков и т. д. Конечно, ядра водорода содержатся не только в воде, но и в костной ткани, они фиксированы в очень больших молекулах и плотных структурах и не являются помехой при МР-томографии. Вместе с тем, необходимо подчеркнуть, что препятствием для МР-интроскопии, связанной с воздействием сильного магнитного поля, является наличие у пациента металлических инородных тел в тканях (в том числе металлических клипс после хирургических операций) и водителя ритма у кардиологических больных, электрических нейростимуляторов.
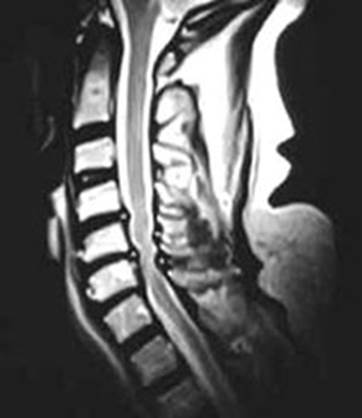
Рис. 15. МРТ шейного отдела позвоночника со сдавлением спинного мозга.
5. Люмбальная пункция - врачебная манипуляция, предназначенная для извлечения цереброспинальной жидкости (ЦСЖ) и/или введения в субарахноидальное пространство спинного мозга лекарственных или контрастных веществ. С диагностической целью люмбальную пункцию (ЛП) проводят для измерения ликворного давления, исследования проходимости субарахноидального пространства спинного мозга, определения цвета, прозрачности и состава ЦСЖ. ЛП позволяет наиболее точно, по сравнению с другими методами, распознать субарахноидальное кровоизлияние и степень его выраженности, выявлять реакции оболочек мозга на травму, обнаруживать осложнения воспалительного характера. По величине давления ЦСЖ в субарахноидальном пространстве спинного мозга можно предположительно судить о внутричерепном давлении (норма - 00-200 мм вод.ст.). По изменению давления при ликвородинамических пробах определяют степень проходимости субарахноидального пространства спинного мозга (полная проходимость, частичная блокада, полная блокада).
6. Миелография (МГ) - метод контрастного исследования субарахноидального пространства спинного мозга. Миелография может быть осуществлена с использованием любого рентгеновского аппарата, однако желательно выполнять её в специально предназначенном кабинете, позволяющим делать снимки в разных проекциях и на всех уровнях спинного мозга. Для контрастирования субарахноидального пространства спинного мозга люмбальную пункцию обычно выполняют между L2-L4 позвонками. После получения ЦСЖ вводят до 15 мл водорастворимого контрастного вещества (амипак, омнипак, ультравист). В зависимости от задачи исследования и уровня поражения спинного мозга различают восходящую и нисходящую миелографии.
Миелография позволяет определить состояние субарахноидального пространства при травме позвоночника, сопровождающейся переломом тел позвонков и разрывом твердой мозговой оболочки. На миелограммах визуализируются ущемления мешочков корешков конского хвоста с деформацией дурального мешка, а также менингоцеле (чаще всего на шейном уровне), сужающие просвет субарахноидального пространства и сдавливающие спинной мозг. Рентгенограммы производят обязательно в двух проекциях.
При вывихах позвонков на миелограммах определяются смещения тел позвонков в просвет позвоночного канала и межпозвонковых дисков с различной степенью протрузии. При анатомических разрывах спинного мозга и оболочек на миелограммах определяется муфтообразное сужение силуэта субарахноидального пространства или проходимость лишь по его одной стороне. Возможна и полная окклюзия субарахноидального пространства, если имеется смещение тел позвонков, выпадение дисков. При травматических отрывах первичных корешков плечевого сплетения нисходящая МГ показывает расширенные и деформированные дуральные воронки пораженных корешков и менингоцеле (миелорадикулография).
7. Соматосенсорные вызванные потенциалы (ССВП). При поражении спинного мозга с 80-х годов прошлого столетия всё шире используется регистрация соматосенсорных вызванных потенциалов - один из адекватных методов исследования, поскольку этот метод позволяет проследить проведение возбуждения по проводящим путям спинного мозга - от периферических отделов сенсорного пути до коры больших полушарий. При этом вызванный потенциал регистрируется по всему пути прохождения нервного импульса по соматосенсорному тракту на трех уровнях: по периферическому нервному стволу (1-й уровень), соответствующим отделам спинного мозга (2-й уровень) и соматосенсорной коре больших полушарий (3-й уровень). Для стимуляции чаще всего используют крупный нервный ствол (срединный нерв на руке и большеберцовый нерв на ноге). Регистрируют вызванные потенциалы на уровне ключицы (точка Эрба), 6-7-го шейных позвонков (шейный уровень) и в зоне представительства руки в соматосенсорной коре (С4 или С3 - корковый уровень). При травме грудного или поясничного отделов спинного мозга вызванные потенциалы регистрируют на уровне подколенной ямки (периферический уровень), нижнегрудного отдела позвоночника (D12) (спинномозговой уровень) и в зоне представительства ноги в соматосенсорной коре (С0) (корковый уровень). Для четкого выделения потенциала из массы регистрируемых сигналов применяют режим суммации, при котором используется от 500 до 3000 суммаций вызванных потенциалов.
При частичном поражении спинного мозга в ответ на стимуляцию периферического нерва ниже предполагаемого уровня поражения спинного мозга с коры регистрируется вызванный потенциал, но амплитуда его снижена и удлинено время проведения импульса по всему пути регистрации (рис. 16). В случае полного нарушения проводимости спинного мозга, вызванные корковые потенциалы отсутствуют. Исследование проводимости спинного мозга методом соматосенсорных вызванных потенциалов позволяет определить степень нарушения проводимости в ранние сроки после травмы, когда необходимо как можно быстрее провести дифференциальную диагностику между спинальным шоком и полным нарушением проводимости. В дальнейшем использование ССВП позволяет проследить за динамикой восстановления проводящих структур спинного мозга на уровне травмы.
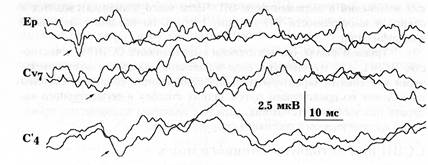
Рис. 16. ССВП при травме шейного отдела спинного мозга в ответ на стимуляцию срединного нерва у запястья.
8. Стимуляционная электронейромиография. Нередко при повреждениях позвоночника, особенно на шейном и поясничном уровнях, травмируются и корешки спинного мозга. Для определения степени и тяжести поражения нервных стволов применяется метод стимуляционной электронейромиографии. При стимуляции дистального отрезка периферического нерва электрический импульс по афферентным волокнам достигает нейронов спинного мозга соответствующего уровня и вызывает их возбуждение. Мотонейроны спинного мозга, в свою очередь, по моторным волокнам посылают импульсы к мышечным волокнам, вызывая их сокращение и появление позднего потенциала, называемого F-волной. По времени появления F-волны, её амплитуде и по количеству её появлений в ответ на стимуляцию нерва судят о проводимости корешков спинного мозга. Снижение амплитуды, увеличение времени проведения импульса по нервным стволам, число выпадений F-волн пропорциональны степени поражения корешка.
В более поздние сроки для определения степени восстановления проводимости нервных стволов используют показатели игольчатой электромиографии. Регистрация и подсчет средних показателей потенциалов двигательных единиц (ПДЕ), выявление потенциалов денервации позволяют определить стадию денервационно-реиннервационного процесса. Так, при переломе шестого шейного позвонка нередко травмируется седьмой шейный корешок. Наличие в зоне его иннервации (мышцы предплечья и кисти) ПДЕ со сниженными показателями амплитуды и длительности и денервационной активности (потенциалов фибрилляции и позитивно-острых волн) свидетельствует об органическом поражении нервных стволов.
9. Ультразвуковое исследование (УЗИ). Использование УЗИ органов брюшной полости, мочевого пузыря позволяют уточнить наличие или отсутствие их повреждений, что крайне важно в ранние сроки после травмы позвоночника и спинного мозга для своевременного проведения реабилитационных мероприятий и уточнения плана оперативного лечения.
Дата добавления: 2016-04-11; просмотров: 1185;
