Патологічна анатомія і морфогенез
При атеросклерозі в інтимі аорти і артерій появляються кашоподібний жиробілковий детрит (аthеге) і осередкове розростання сполучної тканини (sclerosis), що призводить до формування атеросклеротичної бляшки (див. малюнок), яка звужує просвіт судини. Уражаються артерії еластичного і м’язово-еластичного типу, тобто артерії великого і середнього калібру, значно рідше в процес втягуються дрібні артерії м’язового типу.
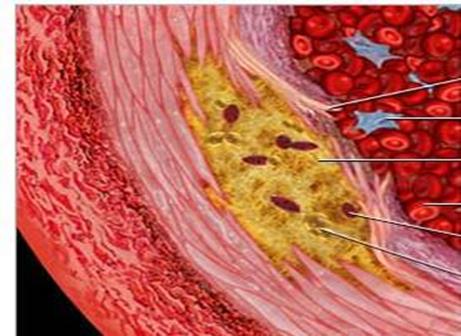
Атеросклеротична бляшка в поперечному розрізі
Розрізняють наступні стадії морфогенезу атеросклерозу:
— доліпідна;
— ліпоїдоз;
— ліпосклероз;
— атероматоз;
— виразкування;
— атерокальциноз.
Доліпідна стадія макроскопічно не визначається. Мікроскопічно спостерігається:
— вогнищеве ураження (аж до повної деструкції) ендотелію і підвищення проникності мембран інтими, що веде до накопичування у внутрішній оболонці білків плазми, фібриногену (фібрину) і утворення плоских пристінкових тромбів;
— накопичення кислих глікозаміногліканів в інтимі, мукоїдне набухання внутрішньої оболонки, поява в ній ліпопротеїдів дуже низької і низької щільності, холестерину, білків;
— руйнування еластичних і колагенових волокон, проліферація гладком’язових клітин.
Для виявлення цієї стадії необхідне застосування тіазинових барвників. Наприклад, завдяки застосуванню забарвлення препарату толуїдиновим синім (тіоніном), можна спостерігати появу пурпурного забарвлення (явище метахромазії) в ділянках ранньої дезорганізації сполучної тканини.
Стадія ліпоїдозу характеризується вогнищевою інфільтрацією інтими ліпідами (холестерином), ліпопротеїдами, що веде до утворення жирових (ліпідних) плям і смуг. Макроскопічно такі жирові плями у вигляді ділянок жовтого кольору, інколи можуть зливатися і утворювати плоскі подовжені смуги, які не підносяться над поверхнею інтими. В цих ділянках при застосуванні барвників на жир, наприклад, судан III, IV, жировий червоний О та інші, в надлишку виявляються ліпіди. Ліпіди накопичуються в гладко-м’язових клітинах і макрофагах, які отримали назву пінявих, або ксантомних, клітин (від грец. xаnthos — жовтий). В ендотелії також появляються ліпідні включення, що свідчить про інфільтрацію інтими ліпідами плазми крові. Спостерігається набухання і руйнування еластичних мембран. Перш за все жирові плями і смужки появляються в аорті і в місцях відходження її гілок, після цього - у великих артеріях. Поява подібних плям ще не означає наявність атеросклерозу, оскільки появу ліпідних плям можна спостерігати в ранньому дитячому віці не тільки в аорті, але й у вінцевих артеріях серця. З віком ліпідні плями, так звані прояви «фізіологічного раннього ліпідозу», в більшості випадків зникають і не є джерелом розвитку подальших атеросклеротичних змін. Аналогічні зміни в судинах у молодих людей можна виявити при деяких інфекційних захворюваннях.
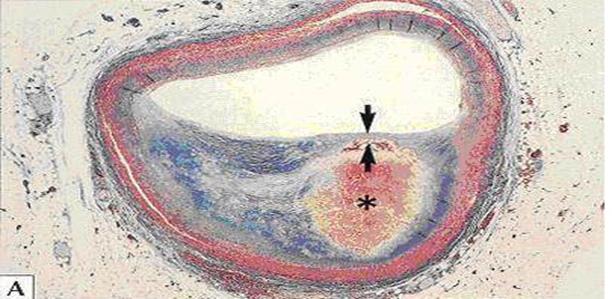
Тонка фіброзна покришка атеросклеротичної бляшки між стрілками відділяє ліпідне м'яке ядро від просвіту судини.
При ліпосклерозі відбувається проліферація фібробластів, ріст яких стимулює руйнування макрофагів (ксантомних клітин) і розростання в інтимі молодої сполучної тканини. Наступне дозрівання цієї тканини супроводжується формуванням фіброзної бляшки. Макроскопічно фіброзні бляшки являють собою щільні, круглої або овальної форми утворення білого або жовтувато-білого кольору, які підносяться над поверхнею інтими. Застосуванням барвників на жир у фіброзних бляшках виявляються ліпіди. Ці бляшки звужують просвіт, що супроводжується порушенням надходження крові (ішемії) до органа або його частини. Найчастіше фіброзні бляшки спостерігаються в черевній аорті, в гілках, які відходять від аорти, в артеріях серця, мозку, нирок, нижніх кінцівок, сонних артеріях, тощо.
Ліпідні маси атеросклеротичної бляшки повністю
заповнюють просвіт судини.
При атероматозі ліпідні маси, які розташовані в центральній частині бляшки, і прилеглі колагенові та еластичні волокна розпадаються. В утвореній дрібнозернистій аморфній масі (вказані на малюнку товстою стрілкою ) виявляються кристали холестерину і жирних кислот, уламки еластичних і колагенових волокон, крапельки нейтральних жирів (атероматозний детрит). Виявляється багато ксантомних клітин, лімфоцитів і плазмоцитів. Атероматозні маси відокремлені від просвіту судини шаром зрілої, гіалінізованої сполучної тканини (покришка бляшки).
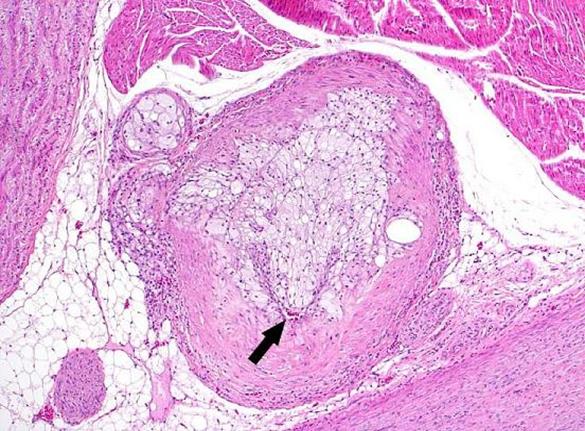
Прогресування атероматозних змін веде до деструкції покришки бляшки. Цей період характеризується великою кількістю різних ускладнень. Наступаєстадія виразки, яка супроводжується утворенням атероматозної виразки. Краї такої виразки підриті, нерівні, дно утворене м’язовим, а інколи - адвентиційним шаром стінки судини. Дефект інтими нерідко покривається тромботичними нашаруваннями. В результаті некрозу глибоких шарів стінки судини може формуватися аневризма (випинання стінки). Нерідко кров відшаровує інтиму від середнього шару, і тоді виникають розшаровуючі аневризми. Небезпека цих ускладнень полягає в можливості розриву або аневризми, або ж стінки судини в місцях виникнення атероматозних виразок. Атероматозні маси можуть вимиватися течією крові і формувати емболи.
Атерокальциноз характеризується відкладенням у фіброзних бляшках солей кальцію, тобто їх звапнінням (петрифікацією). Це завершальна стадія атеросклерозу. Разом з тим, необхідно пам’ятати, що відкладання солей кальцію може спостерігатися і на його більш ранніх стадіях. Бляшки набувають кам’янистої щільності, стінка судини в місці петрифікації різко деформується. Солі кальцію відкладаються в атероматозні маси, у фіброзну тканину, в проміжну речовину між еластичними волокнами.
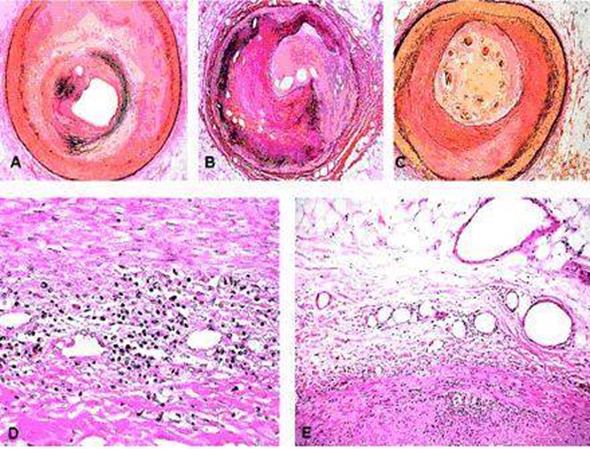
Патоморфоз змін в атеросклеротичній бляшці:
А - ступінь стенозу 90%.
В, С - невеликі канали реканалізації в капілярах.
D – запальна інфільтрація в адвентиції судини.
Е – розростання капілярів в адвентиції судини.
Клінічний перебіг. Атеросклероз – це хронічне рецидивуюче захворювання. Для нього характерний хвилеподібний перебіг, який включає в собі чергування трьох основних фаз:
— прогресування;
— стабілізацію;
— регресування процесу.
Хвилеподібність перебігу полягає в нашаруванні ліпідозу на старі зміни – ліпосклерозу, атероматозу і атерокальцинозу. Більш виражені зміни відмічаються в місцях первинного ушкодження (черевний відділ аорти, дуга аорти). При регресуванні процесу можливе часткове розсмоктування ліпідів за допомогою макрофагів.
Ускладнення атеросклерозу. Незалежно від локалізації атеросклеротичних змін розрізняють дві групи ускладнень: хронічні та гострі.
Хронічні ускладнення. Атеросклеротична бляшка, випинаючись у просвіт судини, веде до звуження (стенозу) його просвіту (стенозуючий атеросклероз). Оскільки формування бляшки в судинах процес повільний, виникає хронічна ішемія в зоні кровопостачання даної судини. Хронічна судинна недостатність супроводжується гіпоксією, дистрофічними і атрофічними змінами в органі і розростанням сполучної тканини. Повільна оклюзія судин призводить в органах до дрібновогнищевого склерозу.
Гострі ускладнення. Вони зумовлені виникненням тромбів, емболів, спазмом судин. Виникає гостра оклюзія судин, яка супроводжується гострою судинною недостатністю (гостра ішемія), що призводить до розвитку інфарктів органів (наприклад, інфаркт міокарда, сіре розм’якшення мозку, гангрена кінцівки тощо). Інколи може спостерігатися розрив аневризми судини зі смертельним виходом внаслідок крововиливу (наприклад, у головний мозок з наступним набряком його та дислокацією) чи масивної кровотечі з розвитком гострої постгеморагічної анемії при враженні крупних судин (наприклад, аневризма аорти).
КЛІНІКО-МОРФОЛОГІЧНІ ФОРМИ АТЕРОСКЛЕРОЗУ
Залежно від переважаючої локалізації атеросклеротичних змін в судинах, ускладнень і виходу, до яких ці зміни ведуть, виділяють наступні клініко-анатомічні форми атеросклерозу:
— атеросклероз аорти;
— атеросклероз вінцевих артерій серця (ішемічна хвороба серця);
— атеросклероз артерій головного мозку (цереброваскулярні захворювання);
— атеросклероз артерій нирок (ниркова форма);
— атеросклероз артерій кишки (кишкова форма);
— атеросклероз артерій нижніх кінцівок.
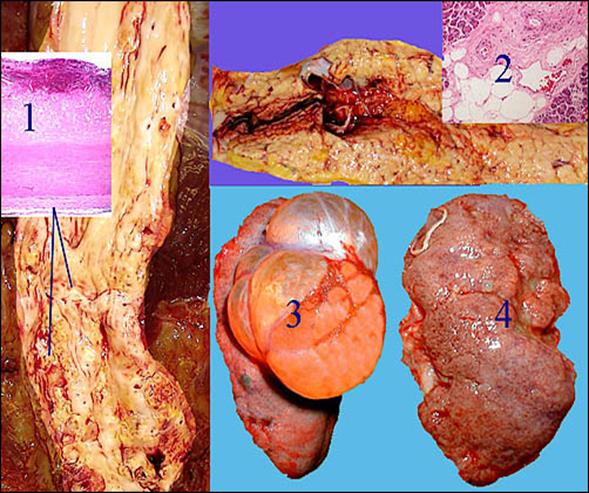
1- стрілками вказані атеросклеротичні бляшки в аорті, у вставці мікроскопічна картина атероматозної бляшки;
2- ліпоматоз підшлункової залози при ожирінні (фактор ризику атеросклерозу);
3- кістознозмінені нирки;
4 - атеросклеротично-зморщена нирка (великогорбиста).
АТЕРОСКЛЕРОЗ АОРТИ
Атеросклероз аорти – це найчастіша форма атеросклерозу. Найбільш різко атеросклеротичні зміни виражені в черевному відділі і характеризуються в основному атероматозом, виразкуванням, атерокальцинозом. В результаті тромбозу, тромбоемболії та емболії атероматозними масами при атеросклерозі аорти часто спостерігаються інфаркти (наприклад, нирок) і гангрени (наприклад, кишки, нижньої кінцівки). 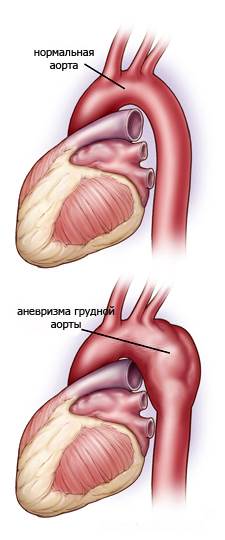
При атеросклерозі в аорті часто розвиваються аневризми. Розрізняють циліндричну, мішкоподібну аневризми аорти.
 При відсепаровці інтими аорти і спрямовування течії крові між шарами стінки аорти формується розшаровуюча аневризма аорти(a. dissecans). Утворення аневризми небезпечне її розривом і крововиливами. Тривало існуюча аневризма аорти призводить до атрофії навколишніх тканин –узур (наприклад, груднини, тіл хребців).
При відсепаровці інтими аорти і спрямовування течії крові між шарами стінки аорти формується розшаровуюча аневризма аорти(a. dissecans). Утворення аневризми небезпечне її розривом і крововиливами. Тривало існуюча аневризма аорти призводить до атрофії навколишніх тканин –узур (наприклад, груднини, тіл хребців).
Атеросклероз вінцевих артерій серця лежить в основі ішемічної його хвороби (див. «Ішемічна хвороба серця»).
Атеросклероз артерій головного мозку є основою цереброваскулярних захворювань (див. “Цереброваскулярні захворювання”). Тривала ішемія головного мозку на грунті стенозуючого атеросклерозу мозкових артерій призводить до дистрофії і атрофії кори мозку, розвитку атеросклеротичного недоумства.
При атеросклерозі ниркових артерій звуження просвіту бляшкою здебільшого спостерігається в місці розгалуження основного стовбура або поділу його на гілки першого і другого порядку. Частіше процес односторонній, рідше — двосторонній. В нирках розвиваються або клиноподібні ділянки атрофії паренхіми з колапсом строми і заміщенням цих ділянок сполучною тканиною, або інфаркти з наступною їх організацією і формуванням втягнутих рубців або кіст. Виникає крупногорбиста атеросклеротична зморщена нирка (атеросклеротичний нефросклероз), функція якої страждає мало, бо більша частина паренхіми залишається збереженою. В результаті ішемії ниркової тканини при стенозуючому атеросклерозі ниркових артерій у ряді випадків розвивається симптоматична (вазо-ренальна) гіпертонія.
Атеросклероз артерій кишки, ускладнений тромбозом, веде до гангрени кишки з наступним розвитком перитоніту. Частіше страждає верхня брижова артерія.
При атеросклерозі артерій кінцівок частіше уражаються стегнові артерії. Процес тривалий часом перебігає безсимптомно завдяки розвитку колатералей. Однак, при наростаючій недостатності колатералей розвиваються атрофічні зміни м’язів, охолодження кінцівки, з’являються характерні болі при ходьбі — переміжне кульгання. Якщо атеросклероз ускладнюється тромбозом, розвивається гангрена кінцівки — атеросклеротична гангрена.
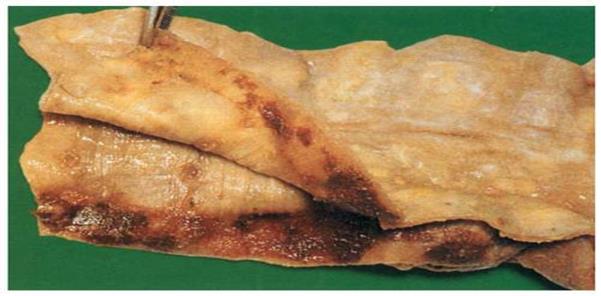
Розшаровуюча аневризма аорти.
ГІПЕРТОНІЧНА ХВОРОБА
Гіпертонічна хвороба (синоніми: первинна, або есенціальна, ідіопатична гіпертензія) –хронічне захворювання, основною клінічною ознакою якого є тривале і стійке підвищення артеріального тиску (гіпертензія).
Гіпертонія за етіологією може бутикласифікована відповідно:
— «первинна» (ідіопатична) – причина невідома;
— «вторинна» або симптоматична гіпертензія, яка є проявом багатьох захворювань нервової, ендокринної систем, патології нирок і судин.
Дата добавления: 2016-03-22; просмотров: 1809;
