СИМПТОМАТИЧНI ГІПЕРТЕНЗІЇ

Гіпертензія (гіпертонія) – найчастіша причина високої захворюваності і смертності у всьому світі. Більшість випадків гіпертонії класифікується як “первинна”, але необхідно пам’ятати про можливість невиявлення причини внаслідок недостатнього обстеження хворого. Прийнято вважати, що гіпертонічна хвороба, як і атеросклероз, є хворобою урбанізації і широко поширена в економічно розвинених країнах, які зазнають зростаючого напруження психоемоціональної сфери. Гіпертонічну хворобу називають “хворобою невідреагованих емоцій”. При епідеміологічному дослідженні Африканського континенту, а також в деяких районах, розташованих в східній частині Тихого океану, серед мешканців відзначено незвичайно низький середній АТ. Однак, в Східній і Північній Африці зареєстрований високий рівень захворюваності на гіпертонічну хворобу з тенденцією до прогресування. Епідеміологічні дані свідчать про позитивну кореляційну залежність між вагою і, як систолічним, так і діастолічним АТ. Цей зв’язок особливо сильний у молодих людей, але зменшується в літніх. Відзначено, що у гіпертоніків, які втрачають масу, знижується АТ. Висловлюється гіпотеза про те, що високий АТ передається спадково, однак точних даних не приводиться. АТ хворих і їхніх безпосередніх дітей знаходиться в залежності, в той час як у батьків і прийомних дітей такої залежності не спостерігається. Кореляція АТ у гомозиготних близнюків висока, а в гетерозиготних — низька.
Допомогу хворим на гіпертонічну хворобу і вторинну гіпертензію надають фахівці різного профілю: терапевти, нефрологи, кардіологи, невропатологи, нейрохірурги та інші спеціалісти. Знання морфологічного субстрату первинної і вторинної гіпертензії необхідні фахівцям медичного і медико-профілактичного профілю. Для кращого засвоєння даної теми необхідні знання наступних загальнопатологічних процесів: всі види альтерацій, порушення крово - і лімфообігу, компенсаторно-пристосувальні процеси.
Патогенез. Загальноприйнятої теорії походження і розвитку гіпертонічної хвороби на сьогодні немає. Ключова ознака тривалої первинної гіпертензії – це підвищення периферичної судинної резистентності. Численні ретельні клінічні і фізіологічні дослідження вказують на те, що існує безліч механізмів, які призведуть до розвитку первинної гіпертонії. З них сьогодні загальноприйнятими вважаються три основні патофізіологічні механізми, які включають:
— натрієвий гомеостаз;
— симпатичну нервову систему;
— ренін-ангіотензин-альдостеронову систему.
Натрієвий гомеостаз. Відзначено, що першими змінами, які виявляються, є уповільнена ниркова екскреція натрію. Натрієва затримка супроводжується збільшенням об’єму і швидкості кровотоку, що зумовлено збільшенням серцевого викиду. Периферична ауторегуляція підвищує судинну резистентність і в підсумку зумовлює гіпертонію. У хворих з первинною гіпертонією Nа+-К+-транспорт змінений у всіх клітинах крові. Крім того, плазма крові гіпертоніків при її переливанні може пошкоджувати Nа+-К+-транспорт в клітинах крові здорових людей. Це говорить про наявність у хворих (із зменшеною натрієвою екскрецією) циркулюючих в крові субстанцій, які інгібують Nа+-транспорт в нирках та інших органах. Загальний рівень Nа+в організмі позитивно корелює з АТ у гіпертоніків і не корелює у досліджених нормотоніків (контрольна група). В більшості здорових дорослих людей виявляються незначні зміни АТ, які залежать від вживання солі з їжею. Деякі гіпертоніки класифікуються, як «первинно-сольові», але природа змін, що лежать в основі гіпертонії у цих хворих, невідома. Відомо, що підвищений перехід Nа+в ендотеліальні клітини артеріальної стінки може також підвищувати і внутрішньоклітинний вміст Са2+. Це сприяє підвищенню судинного тонусу і звідси, отже, периферичного судинного опору.
Симпатична нервова система. Артеріальний тиск – це похідна загального периферичного судинного опору і серцевого викиду. Обидва ці показники знаходяться під контролем симпатичної нервової системи. Виявлено, що рівень катехоламінів у плазмі крові у хворих на первинну гіпертензію підвищений у порівнянні з контрольною групою. Рівень циркулюючих катехоламінів дуже варіабельний і може змінюватися з віком, надходженням Nа+до організму, у зв’язку зі станом і фізичним навантаженням. Крім того, встановлено, що у хворих на первинну гіпертонію спостерігається тенденція до більш високого вмісту норадреналіну в плазмі, ніж у молодих людей контрольної групи з нормальним АТ.
Ренін-ангіотензин-альдостеронова система. Ренін утворюється в юкстагломерулярному апараті нирок, дифундує у кров через “виносні артеріоли”. Ренін активує плазматичний глобулін (називається “реніновий субстрат”, або ангіотензин) для звільнення ангіотензину I. Ангіотензин I перетворюється в ангіотензин II під впливом ангіотензин-трансферази. Однак, тільки у невеликої кількості хворих на первинну гіпертонію має місце підвищений рівень реніну у плазмі крові, таким чином, немає простого прямого співвідношення між активністю плазматичного реніну і патогенезом гіпертонії. Є відомості, що ангіотензин може стимулювати симпатичну нервову систему центрально. Багато хворих піддаються лікуванню за допомогою інгібіторів ангіотензин-трансферази - таких як каптопріл, еналопріл, енал, котрі інгібують ферментативне перетворення ангіотензину I в ангіотензин II. Декілька терапевтичних експериментів виявили, що інгібітори ангіотензин-трансферази, введені незабаром після гострого інфаркту міокарда знижують смертність, як припускається, в результаті зменшення міокардіальної дилатації.
Нещодавно виявлені асоціації між мутацією генів, які кодують продукцію ангіотензину I, ангіотензин-трансферази і деяких рецепторів для ангіотензину II, і розвитком первинної гіпертонії. Встановлений також зв’язок між поліморфізмом гена, який кодує продукцію ангіотензин-трансферази та “ідіопатичною” серцевою гіпертрофією у хворих з нормальним артеріальним тиском. Разом з тим, точний механізм змін структури генів поки що невідомий.
Патологічна анатомія. Морфологічні прояви гіпертонічної хвороби залежать від характеру і тривалості її перебігу. За характером перебігу хвороба може перебігати злоякісно(злоякісна гіпертензія) і доброякісно(доброякісна гіпертензія).
Призлоякісній гіпертензії домінують прояви гіпертонічної кризи, тобто різкого підвищення артеріального тиску у зв’язку зі спазмом артеріол.Морфологічні прояви гіпертонічної кризи:
—гофрованість і деструкція базальної мембрани ендотелію (розташування його у вигляді частоколу в результатіспазму артеріоли);
— плазматичне просякання абофібриноїдний некроз її стінки;
— тромбоз, сладж-феномен.
При цій формі часто розвиваються інфаркти, крововиливи, на сьогодні злоякісна гіпертонія зустрічається рідко, переважає доброякісно і поволі перебігаюча гіпертонічна хвороба.
Придоброякісній формі гіпертонічної хвороби розрізняють три стадії, які мають певні морфологічні відмінності:
— доклінічну;
— виражених поширених морфологічних змін артеріол і артерій;
— вторинних змін внутрішніх органів, зумовлених змінами судин і порушенням внутрішньоорганного кровообігу.
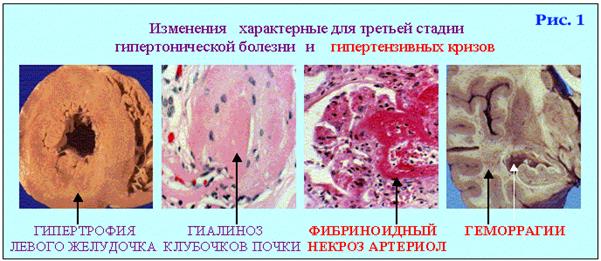
Разом з тим, в будь-якій стадії доброякісної гіпертензії може виникнути гіпертонічна криза з характерними для неї морфологічними проявами.
Доклінічна стадія гіпертонічної хвороби характеризується періодичним і тимчасовим підвищенням артеріального тиску (транзиторна гіпертензія). При мікроскопічному дослідженні виявляють помірну гіпертрофію м’язового шару та еластичних структур артеріол і дрібних артерій,спазм артеріол. Клінічно і морфологічно виявляють помірнугіпертрофію лівого шлуночка серця.
Стадія виражених поширених морфологічних змін артеріол і артерій є результатом тривалого підвищення артеріального тиску. В цій стадії виникають морфологічні зміни в артеріолах, артеріях еластичного, м’язово-еластичного і м’язового типів, а також у серці.
Найхарактернішою ознакою гіпертонічної хвороби є зміни артеріол. В артеріолах виявляєтьсяплазматичне просякання, яке завершуєтьсяартеріолосклерозом і гіалінозом.
Плазматичне просякання артеріол і дрібних артерій розвивається у зв’язку з гіпоксією, зумовленою спазмом судин, що веде за собою пошкодження ендотеліоцитів, базальної мембрани, м’язових клітин і волокнистих структур стінки. В подальшому білки плазми ущільнюються і перетворюються в гіалін. Розвивається гіаліноз артеріол або артеріолосклероз. Найчастіше плазматичного просякання і гіалінозу зазнають артеріоли і дрібні артерії нирок, головного мозку, підшлункової залози, кишки, сітківки ока, капсули наднирників.
В артеріях еластичного, м’язово-еластичного і м’язового типів виявляється еластоз і еластофіброз.Еластоз і еластофіброз — це послідовні стадії процесу і являють собою гіперплазію і розщеплення внутрішньої еластичної мембрани, що розвивається компенсаторно у відповідь на стійке підвищення артеріального тиску. В подальшому відбувається загибель еластичних волокон і заміщення цих локусів колагеновими волокнами, тобтосклероз.

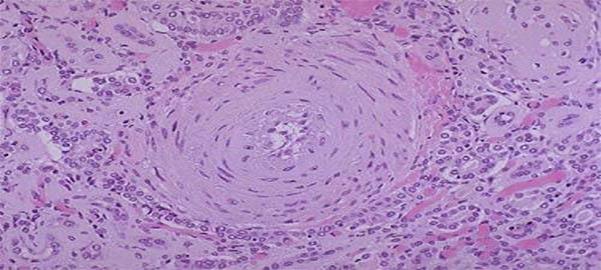
Склероз і потовщення стінки судини при гіпертонічній хворобі.
Стінка судин потовщується, просвіт звужується, що веде до розвитку хронічної ішемії в органах. В крупних судинах еластичного типу спостерігається атеросклероз. При цьому він швидко прогресує і вираженість його більша, ніж при чистому атеросклерозу. Зміни в артеріолах і артеріях м’язово-еластичного і м’язового типів створюють передумови для розвитку третьої стадії гіпертонічної хвороби. В цій стадії маса серця досягає 900-1000 г, а товщина стінки лівого шлуночка має 2-3 см. У зв’язку з порушенням трофіки міокарда (в умовах кисневого голодування) розвиваєтьсядифузний дрібновогнищевий кардіосклероз.
Остання стадія гіпертонічної хвороби, або стадія вторинних змін внутрішніх органів, зумовлена патологією судин і порушенням внутрішньоорганного кровообігу.
Ці вторинні зміни можуть виявлятися або дуже швидко в результаті спазму, тромбозу, фібриноїдного некрозу стінки судини і завершуються крововиливами або інфарктами, або ж можуть розвиватися поволі за рахунок гіалінозу і артеріолосклерозу і призводити до атрофії паренхіми і склерозу органів.
На підставі домінування судинних, геморагічних, некротичних і склеротичних змін в серці, мозку, нирках при гіпертонічній хворобі виділяютьсерцеву, мозкову і ниркову клініко-морфологічні її форми.
Серцева форма гіпертонічної хвороби разом із серцевою формою атеросклерозу складають сутність ішемічної хвороби серця (див. «Ішемічна хвороба серця»).
Мозкова форма гіпертонічної хвороби розглядається в розділі щодо цереброваскулярних захворювань.
Ниркова форма гіпертонічної хвороби характеризується як гострими, так і хронічними змінами.
До гострих змін відносяться інфаркти нирок і артеріолонекроз нирок, які пов’язані з тромбоемболією або тромбозом артерій. Артеріолонекроз нирок є морфологічним проявом злоякісної гіпертонії. Окрім артеріол, фібриноїдного некрозу зазнають капілярні петлі клубочків, в стромі виникають набряк і геморагії, в епітелії канальців — білкова дистрофія. У відповідь на некроз в артеріолах, клубочках і стромі розвивається клітинна реакція і склероз. Нирки виглядають дещо зменшеними в розмірах, строкатими, їх поверхня дрібногранулярна. Артеріолонекроз призводить до гострої ниркової недостатності і закінчується зазвичай смертельно.
Найхарактерніші зміни виявляються в нирках при доброякісному перебігові гіпертонічної хвороби. Ці зміни зумовлені недостатнім кровопостачанням, тобто хронічною ішемією. В результаті недостатнього кровопостачання і гіпоксії канальцева частина більшості нефронів атрофується і заміщається сполучною тканиною, яка розростається також навколо «мертвих» клубочків. На поверхні нирок з’являються множинні дрібні осередки западання. Нефрони у відносно збережених клубочках гіпертрофуються і виступають над нирковою поверхнею. Нирки різко зменшуються в розмірі (практично вдвічі), щільні, поверхня дрібнозерниста, паренхіма рівномірно стоншена, особливо кіркова речовина. Маса нирок може досягати 50-60 г. Такі нирки називаються первинно-зморщеними. «Первинно» — тому що зменшення нирок відбувається від нормальних розмірів, в той час як у всіх інших випадках (при запаленні, дистрофічних процесах) нирки спочатку збільшуються в обсязі, а після цього вторинно відбувається їхнє зменшення. Ще одна назва хвороби нирок “артеріоло-склеротичний нефросклероз” вказує, що в основі захворювання першочергово лежить ураження артеріол. Хворі найчастіше помирають при цій формі від хронічної ниркової недостатності (азотемічної уремії).
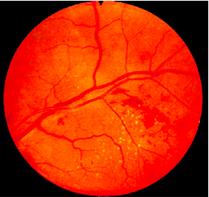 Зміни очей при гіпертонічній хворобі вторинні і пов’язані з типовими змінами судин. Ці зміни проявляються у вигляді набряку соска зорового нерву, крововиливів, відшарування сітківки, у важких випадках - її некрозом і важкими дистрофічними змінами нервових клітин гангліозного шару.
Зміни очей при гіпертонічній хворобі вторинні і пов’язані з типовими змінами судин. Ці зміни проявляються у вигляді набряку соска зорового нерву, крововиливів, відшарування сітківки, у важких випадках - її некрозом і важкими дистрофічними змінами нервових клітин гангліозного шару.
Гипертоническая ретинопатия: тромбозы вен и геморрагии сетчатки (по J.D. Swales)
Причини смерті. Найчастішими причинами смерті є серцева недостатність в результаті дифузного кардіосклерозу (в гострих випадках – інфаркт міокарда), хронічна ниркова недостатність (азотемічна уремія), крововилив у мозок.
ІШЕМІЧНА ХВОРОБА СЕРЦЯ
Ішемічна хвороба серця (ІХС) – група захворювань, зумовлених абсолютною або відносною недостатністю коронарного кровобігу. Тому ішемічна хвороба – це коронарна хвороба серця. Ішемічна хвороба на сьогодні поширена у всьому світі, особливо в економічно розвинених країнах. Небезпека ішемічної хвороби серця полягає в раптовій смерті. На її частку припадає приблизно 2/3 випадків смерті від серцево-судинних захворювань. Хворіють частіше чоловіки у віці 40-65 років.
Фактори ризику ішемічної хвороби серця:
- дисліпопротеїдемія;
- табакопаління;
- гіпертензія;
- ожиріння, гіподинамія;
- вік, стать;
- спадковість.
Ішемічна хвороба серця – це серцева форма атеросклерозу і гіпертонічної хвороби, яка проявляється морфологічно ішемічною дистрофією міокарда, інфарктом міокарда, кардіосклерозом.
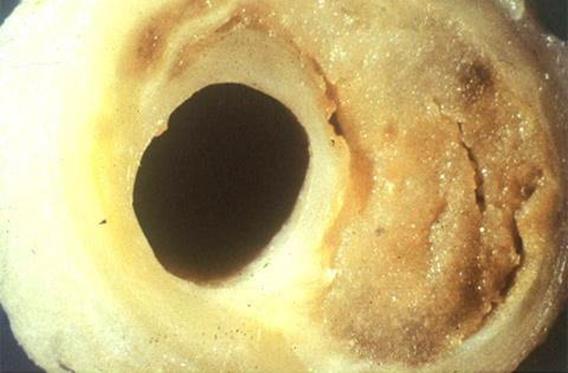
Атеросклероз коронарної судини (в правій половині судини масивна атеросклеротична бляшка з чітко виразними атероматозними масами)
Ішемічна хвороба серця перебігає хвилеподібно, супроводжуючись коронарними кризами, тобто епізодами гострої (абсолютної) коронарної недостатності, які виникають на тлі хронічної (відносної) недостатності коронарного кровообігу. У зв’язку з цим розрізняютьгостру і хронічну форми ішемічної хвороби серця.
Класифікація ішемічної хвороби серця(схематично):
Гостра ІХС:
- раптова коронарна смерть
- гостра вогнищева іішемічна дистрофія міокарда
- інфаркт міокарду
Хронічна ІХС:
- постінфарктний крупновогнищевий кардіосклероз
- дифузний дрібновогнищевий кардіосклероз
Гостра ішемічна хвороба серця морфологічно проявляється ішемічноюдистрофією міокарда та інфарктом міокарда,хронічна ішемічна хвороба серця (ХІХС) —кардіосклерозом (дифузним дрібновогнищевим і постінфарктним крупновогнищевим), який ускладнюється інколи хронічною аневризмою серця.
Ішемічна дистрофія міокарда, або гостра вогнищева дистрофія міокарда, (клінічно : стенокардія напруги чи спокою) розвивається при відносно короткочасних епізодах коронарної кризи, коли виникають характерні зміни електрокардіограми при відсутності некрозу міокарда (відсутнє підвищення активності трансаміназ, лактатдегідрогенази). Міокард в’ялий і блідий, в ділянках ішемії інколи строкатий і набряклий. Нерідко в коронарній артерії виявляється свіжий тромб.
Макроскопічно при обробці поверхні розрізу міокарда розчином солі тетразолію, теллурита калію, ділянки ішемії виглядають світлими на темному тлі незміненого міокарда.
Мікроскопічно знаходять дилатацію капілярів, стаз і сладж-феномен еритроцитів, набряк інтерстиційної тканини, периваскулярні крововиливи, скупчення лейкоцитів по периферії зони ішемії. М’язові волокна втрачають смугастість, позбавлені глікогену, вони інтенсивно забарвлюються еозином, фуксином, піроніном і реактивом Шиффа, що свідчить про некробіотичні зміни. Пофарбовані акридиновим оранжевим вони дадуть в люмінесцентному мікроскопі не оранжеве, а зелене свічення, що дозволяє відрізнити зону ішемії від інтактного міокарда. Поляризаційно-оптично виявляється безліч контрактур.
Ранні електронно-мікроскопічні та гістохімічні зміни зводяться до зменшення числа гранул глікогену, зниження активності окисно-відновних ферментів (особливо дегідрогеназ та діафораз), набухання і деструкції мітохондрій та саркоплазматичної сітки. Гістохімічно при використанні солей тетразолію чи теллурита калію в ділянках ішемії активність окисно-відновних ферментів різко послаблена, і тому зерна формазану, а також відновлений теллур не випадають.
Ці зміни, пов’язані з порушенням тканинного дихання, підсиленням анаеробного гліколізу і роз’єднанням дихання і окисного фосфорилювання, появляються вже через декілька хвилин після початку ішемії.
Наслідки гострої ішемії міокарду :
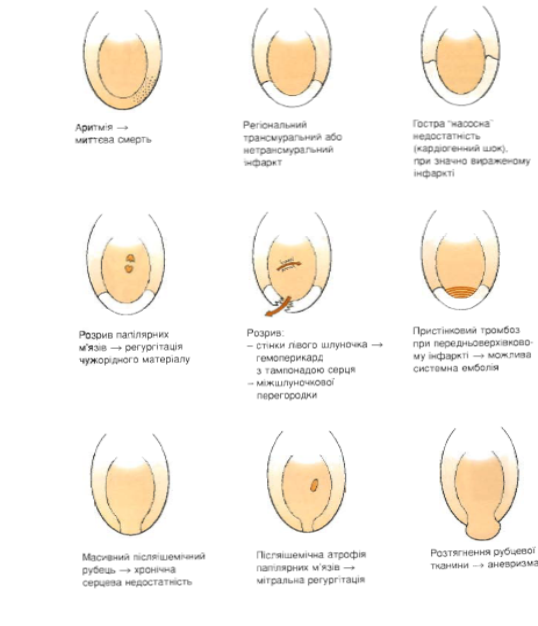
Ускладненням ішемічної дистрофії міокарда найчастіше єгостра серцева недостатність, вона і є безпосередньою причиною смерті.
Дата добавления: 2016-03-22; просмотров: 693;
