Общие принципы и методы лечения острой дыхательной недостаточности
Лечение острой дыхательной недостаточности на всех этапах оказания помощи складываются из следующих принципов:
· восстановление и поддержание проходимости верхних дыхательных путей, восстановление механики дыхания;
· улучшение альвеолярной вентиляции и легочного газообмена;
· устранение нарушений кровообращения.
Методы терапии острой дыхательной недостаточности
Способы восстановления проходимости дыхательных путейзависят от причин, вызвавших нарушение их проходимости, от условий оказания неотложной помощи и от эффективности проводимых мероприятий.
При западении языка необходимо выполнить тройной прием Сафара, вставить воздуховод, придать пациенту устойчивое боковое положение (см. главу 2).
При наличии инородных тел, грязи, слизи, кровяных сгустков и т.п. в ротовой полости ее необходимо очистить пальцем, обернутым салфеткой, пинцетом, зажатым в корнцанге марлевым шариком, электроотсосом.
При инородных телах гортани делают попытки их удаления с помощью приема Геймлиха или нанесения ударов по спине.
При невозможности восстановить проходимость верхних дыхательных путей с помощью вышеперечисленных приемов необходимо произвести коникотомию (крикотиреотомию) – рассечение конической связки, расположенной между щитовидным и перстневидным хрящами гортани, с последующим введением в ее просвет трубки через разрез. Определенной альтернативой этому вмешательству может быть пункционная трахеостомия – введение толстой иглы (или двух) в трахею ниже перстневидного хряща. В этом случае введение кислорода в дыхательные пути осуществляется под повышенным давлением (2-4 атмосферы), в виде инжекционной высокочастотной ИВЛ, о чем будет сказано ниже.
Поддержанию проходимости дыхательных путей у тяжелых больных способствуют меры по повышению эффективности удаления из них мокроты. К ним относятся:
• вибрационный массаж грудной клетки (похлопывания ладонями по грудной клетке больного);
• вспомогательный кашель (сжатия грудной клетки с боков ладонями во время выдоха);
• постуральный дренаж трахео-бронхиального дерева (при этом больному периодически - 4-6 раз в сутки - придают улучшающее отток мокроты положение - с приподнятой нижней половиной туловища, поочередно поворачивая со спины на бок);
• удаление мокроты с помощью электроотсоса через трахеостомическую или эндотрахеальную трубку (не реже 3-4 раз в сутки);
• введение разжижающих мокроту препаратов (трипсина, химотрипсина и т.п.) через эндотрахеальную или трахеостомическую трубку, либо с помощью ингалятора 3-4 раза в сутки (лучше использовать ультразвуковой ингалятор;
• применение препаратов, расширяющих бронхи (эуфиллин, изадрин, атропин, беротек и т.д.).
Оксигенотерапия
Оксигенотерапия является одним из распространенных и, как правило, легко доступных методов лечения ОДН. Кислород может вводиться через носовой катетер, маску, эндотрахеальную или трахеостомическую трубку при ИВЛ, больной может быть помещен в кислородную палатку или барокамеру, где производится лечение кислородом под давлением (гипербарическая оксигенация). Оксигенотерапия через кислородную подушку малоэффективна, а в кислородной палатке расход газа весьма велик, поэтому данные способы в настоящее время используются редко. Кислород обладает свойством высушивать слизистые и может привести к повреждению альвеол (вследствие разрушения сурфактаната), поэтому его необходимо увлажнять. Рекомендуемая скорость подачи кислорода при ОДН обычно составляет 6-8л/мин (в виде кислородно-воздушной смеси в пропорции 1:1). Используют также и смесь кислорода с инертным газом (гелием). Проведение оксигенотерапии в качестве самостоятельного метода лечения показано при ОДН I стадии.
Искусственная вентиляция легких
Одним из ведущих способов лечения острой дыхательной недостаточности является ИВЛ. На догоспитальном этапе она может проводиться самым элементарным способом – «рот в рот», «рот в нос», с помощью S-образного воздуховода или мешка Амбу, а также с помощью портативных аппаратов ИВЛ. Безусловно, наиболее эффективным способом является аппаратная ИВЛ через эндотрахеальную трубку (рисунки 16, 17); этот способ ИВЛ применяется при интенсивной терапии больных с ОДН в стационаре и позволяет делать это в течение длительного времени. Аппаратная ИВЛ является одним из основных методов лечения ОДН II-III стадии.
Принципы работы и устройство аппаратов ИВЛ.Аппараты ИВЛ (или, как их называют в англоязычных странах, респираторы или вентиляторы) в своей работе могут использовать принцип имитации естественного механизма дыхания, при котором производится сжатие и расширение грудной клетки (или подъем и опускание
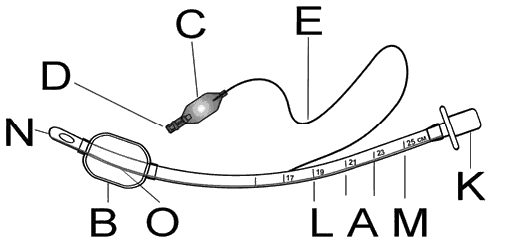
Рисунок 16.Устройство эндотрахеальной трубки:
A -тело трубки; B -манжета оригинальная раздувная; C - контрольный (пилотный) баллон; D -обратный клапан; E - соединительная трубочка; K -коннектор с ушками для фиксации; L
-рентгенконтрастная линия; M -маркировка; N -закругленный конец, снижающий травматизм при интубации; O -спрямленный участок в зоне манжеты.
диафрагмы), например, с помощью пневматических поясов (аппарат «Горноспасатель»). Внешний вид аппарата показан на рисунке 18.
Огромное большинство аппаратов ИВЛ использует принцип вдувания воздуха в легкие. При этом аппараты могут быть как с ручным приводом (типа мешка Амбу),
| Рисунок 17. Схема расположения трубки в трахее |

Рисунок 18 . Аппарат «Горноспасатель-11»
так и с пневматическим и электромеханическим приводом. Переключение с вдоха на выдох в разных аппаратах осуществляется либо по достижении заданного давления в легких, либо – после введения заданного объема газа, либо задается чередование по
времени. Некоторые аппараты имеют в своей конструкции так называемый «триггер-блок» - устройство, благодаря которому аппарат реагирует на самые слабые попытки самостоятельного вдоха больного, в связи с чем производится вспомогательное аппаратное дыхание.
Существуют аппараты ИВЛ, рассчитанные на взрослых, на детей, а также специальные аппараты для новорожденных. Некоторые аппараты представляют собой комбинацию аппарата для ИВЛ (респиратора) и наркозного аппарата - (наркозно-дыхательный аппарат (рисунки 19, 20).

Рисунок 19. Наркозно-дыхательный аппарат РО-6 для взрослых с электромеханическим приводом.
Основными блоками аппаратов для ИВЛявляются: генератор вдоха (источник подаваемого пациенту газа), газораспределитель (устройство направляющее поток газа на вдохе и выдохе) с переключателем с вдоха на выдох, контрольно-измерительные приборы и сигнализаторы тревоги , увлажнитель.
Рисунок 20. Респиратор Е100 для новорожденных и детей с пневмоприводом
Режимы ИВЛ. Принципы эксплуатации дыхательной аппаратуры. Уход за пациентами, находящимися на ИВЛ.
Аппаратная ИВЛ может проводиться в нескольких режимах. При традиционной ИВЛ в легкие вводится газовая смесь заданного объема (давления), выдох осуществляется пассивно до давления, равного 0 (атмосферного давления). При ИВЛ, проводимом в режиме положительного давления в конце выдоха (ПДКВ), что достигается с помощью погружения в воду
на определенную глубину шланга, соединенного с патрубком выдоха, либо с помощью специального блока респиратора, улучшается вентиляция легких, предупреждается их спадение и отек. После операций на легких проводится высокочастотная вентиляция под положительным давлением с частотой 60-120 в минуту, небольшими объемами, что позволяет поддерживать хорошую оксигенацию при незначительной экскурсии легких. Существуют и другие режимы ИВЛ. (инверсионная ИВЛ, высокочастотная струйная ИВЛ, чрескожная струйная высокочастотная ИВЛ, которая проводится через иглу, введенную через прокол в трахею - микротрахеостому.
При проведении ИВЛ с помощью аппарата нужно помнить о необходимости постоянного наблюдения за аппаратурой и больным. Уменьшение количества поступающего в организм кислорода может привести к тяжелой гипоксии, превышение объемов вводимого газа
– к повреждению легких, отсоединение эндотрахеальной трубки – к смерти больного. При манипуляциях необходимо строго соблюдать правила инфекционной безопасности во избежание возникновения инфекционных осложнений, прежде всего, со стороны дыхательной системы пациента. Необходимо регулярно отсасывать слизь и мокроту из верхних дыхательных с помощью электроотсоса, на кроткое время отсоединяя эндотрахеальную или трахеостомическую трубку от аппарата, а также проводить профилактику пролежней (при повороте больного на бок нужно внимательно следить, чтобы эндотрахеальная трубка не перегнулась, не выпала, не отсоединилась от аппарата). Обычно при ИВЛ, продолжающейся свыше 2-3 суток (по некоторым авторам - свыше 7), пациенту накладывают
трахеостому, чтобы избежать возникновения пролежня в трахее из-за давления трубки. Воздух нуждается в увлажнении, что достигается путем введения изотонического раствора хлорида натрия в эндотрахеальную трубку через тонкую иглу со скоростью 25-30 мл/час. Согревание вводимой газовой смеси осуществляется в современных аппаратах с помощью специального устройства.
При составлении плана ухода за больным, находящемся на ИВЛ, сестра должна обязательно ввести в план следующие пункты:
· Наблюдение за исправностью и режимом работы респиратора;
· Обязательное использование средств защиты (маски, перчаток) при работе с пациентом;
· Наблюдение за пациентом и адекватностью ИВЛ, измерение физиологических параметров – АД, ЧСС, ЦВД, диуреза (при появлении признаков нарастания гипоксии – цианоза, тахикардии медсестра немедленно сообщает об этом врачу);
· Регулярное (не реже 1 раза в три часа, а при большом количестве мокроты – чаще, до 1 раза в 30 минут) отсасывание мокроты и слизи из трахеи; введение через трубку растворов ферментов для разжижения мокроты по назначению врача;
· Периодическое (3-4 раза в сутки) распускание манжеты эндотрахеальной трубки на 20-30 минут для профилактики пролежней трахеи;
· Профилактика пролежней: смена положения тела каждые 2 часа, сгибание конечностей в суставах, массаж, растирание кожи камфорным спиртом;
· Вибромассаж грудной клетки 4-8 раз в сутки (в положении больного на боку медсестра производит поколачивание ребрами ладони или кистями по всей
поверхности грудной клетки за исключением области сердца) – это один из факторов профилактики пневмонии;
· Уход за постоянным мочевым катетером: надежная фиксация, промывание мочевого пузыря раствором фурацилина 2 раза в сутки;
· Уход за полостью рта – ежедневное двухкратное обрабатывание раствором соды с помощью марлевого шарика, зажатого в инструменте;
· Зондовое кормление пациента;
· Очистительная клизма каждые 2-3 дня по назначению врача;
· Ведение карты интенсивной терапии;
· Осуществление дезинфекции и стерилизации частей аппарата, адаптеров, эндотрахеальных трубок и т.п. после окончания ИВЛ.
Астматический статус
Об астматическом статусе говорят при тяжелом приступе бронхиальной астмы, при котором происходит нарастание ОДН и который не поддается купированию обычными средствами. В патогенезеастматического статуса выделяют следующие звенья:
· спазм бронхов;
· воспалительный отек бронхов;
· увеличение продукции секрета бронхиальных желез (бронхорея);
· значительное увеличение вязкости бронхиального секрета и нарушение дренажной функции бронхов;
· появление дефицита жидкости в организме (гиповолемия) и сгущения крови;
· частичная и полная закупорка мелких бронхов вязкой мокротой вплоть до выключения участков легочной паренхимы из дыхания;
· нарастание гипоксии и гиперкапнии;
· метаболический ацидоз;
· нарастание гипоксической энцефалопатии вплоть до комы.
В соответствии с тяжестью клинических проявлений разделяют 3 стадии астматического статуса.
I стадия (относительная компенсация) – тяжелый приступ бронхиальной астмы, сопровождающийся выраженной ОДН; сознание больного ясное, в легких выслушиваются сухие хрипы;
II стадия (декомпенсация) – ОДН нарастает, при аускультации появляются участки «немого легкого» (эту стадию поэтому еще называют стадией «немого легкого»).
III стадия – у больного наступает гипоксическая кома. Интенсивная терапия астматического статусаскладывается из следующих моментов:
· Введение препаратов, расширяющих бронхи (эуфиллин);
· Оксигенотерапия в дозе3-5л/мин (в I стадии);
· Введение кортикостероидов с противовоспалительной и противоотечной целью;
· Лечебный наркоз фторотаном при неэффективности медикаментозной терапии;
· Инфузионная терапии – введение 5% глюкозы, реополиглюкина для компенсации гиповолемии, разжижения мокроты, соды для купирования метаболического ацидоза (во II стадии);
· Лечебная (санационная) бронхоскопия с промыванием бронхов растворами ферментов;
· ИВЛ в режиме ПДКВ (в III стадии);
· Введение ферментов (трипсин, химотрипсин) в виде ингаляций или в виде раствора капельно в
эндотрахеальную трубку (4-6 капель раствора в минуту) для разжижения мокроты.
Травма груди
Травма груди может проявляться различными синдромами и их комбинациями, но острая дыхательная недостаточность обычно появляется в случае возникновения пневмоторакса, а также при множественных переломах ребер и так называемых
«реберных окнах».
Различают открытый пневмоторакс,при котором плевральная полость сообщается с окружающей средой, закрытый пневмоторакс(сообщение плевральной полости с внешней средой после попадания воздуха в плевральную полость отсутствует) и клапанный (напряженный) пневмоторакс,при котором с каждым вдохом в плевральную полость поступает новая порция воздуха, не выходящая наружу во время выдоха; клапанный пневмоторакс очень опасен не только из-за выраженной дыхательной недостаточности, но и из-за прогрессирующего смещения органов средостения в здоровую сторону (рисунок 21).
имеется зияющая рана, из которой при дыхании с шумом выходит воздух или из которой поступает пенящаяся кровь. при напряженном пневмтораксе состояние быстро ухудшается, нарастает дыхательная и сердечно-сосудистая недостаточность из-за смещения средостения. При повреждении легкого, сопровождающемся пневмотораксом, нередко возникает кровохарканье и подкожная эмфизема, проявляющаяся характерным хрустом при пальпации грудной клетки. Большое значение в подтверждении диагноза пневмоторакса имеет рентгенография грудной клетки, а также диагностическая плевральная пункция.
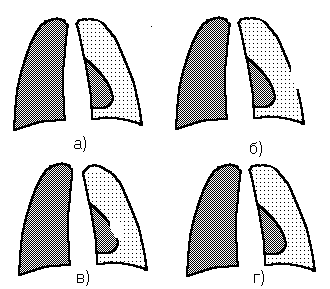


| Рисунок 21. Виды пневмоторакса: а) закрытый; б) открытый; в,г) клапанный (в - открытие клапана при вдохе, г – закрытие клапана при выдохе). Стрелками показано выхождение воздуха. |
При множественных и «окончатых» переломах ребер
(что нередко сопровождается пневмотораксом) пациента беспокоят выраженные боли в грудной клетке, а также выраженные в той или иной степени проявления острой дыхательной недостаточности. При «окончатых» переломах появляется феномен парадоксального дыхания, проявляющийся западением реберного «окна» при вдохе и его выбуханием при выдохе (рисунок 22).
Лечение ОДН при травме грудной клетки складывается из следующего:
· Адекватное обезболивание (введение анальгетиков, спирт-новокаиновые и новокаиновые блокады – мест переломов ребер, шейная ваго-симпатическая блокада);
· Наложение окклюзионной повязки при открытом пневмотораксе с последующим герметичным ушиванием раны;
· Пункция плевральной полости с ее последующем дренированием;
· Проведение оксигенотерапии;
· Проведение аппаратной ИВЛ при выраженной и нарастающей ОДН.
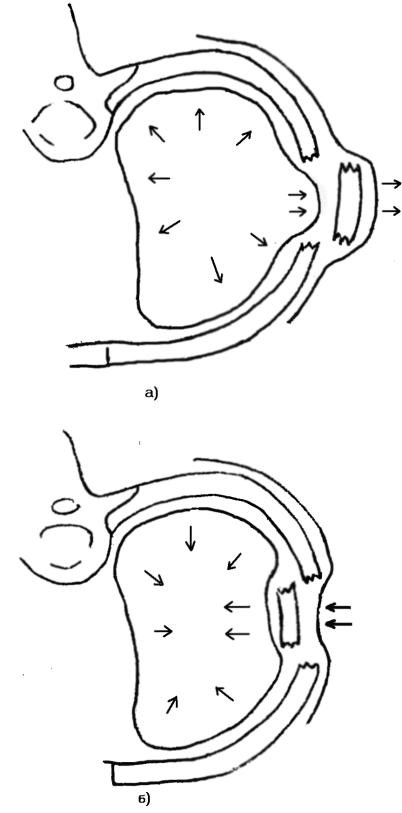
Рисунок 22. Схема парадоксального дыхания при «окончатом» переломе ребер (движения реберного клапана: а) вдох; б) выдох.
Пункцию плевральной полости при клапанном пневмотораксе на догоспитальном этапе производят толстой иглой во II межреберьи по средне-ключичной линии. При этом напряженный пневмоторакс переводится в открытый, который легче переносится пациентом. К павильону иглы желательно подвязать надрезанный палец от перчатки – таким образом создается клапан, позволяющий выходить воздуху из плевральной полости и не пускающий его извне. В стационаре в плевральную полость вводят 1-2 дренажные трубки с надрезанными пальцами от резиновых перчаток на концах, которые погружают во флаконы с раствором фурацилина, опущенные ниже уровня кровати (пассивный дренаж по Бюлау – рисунок 2).
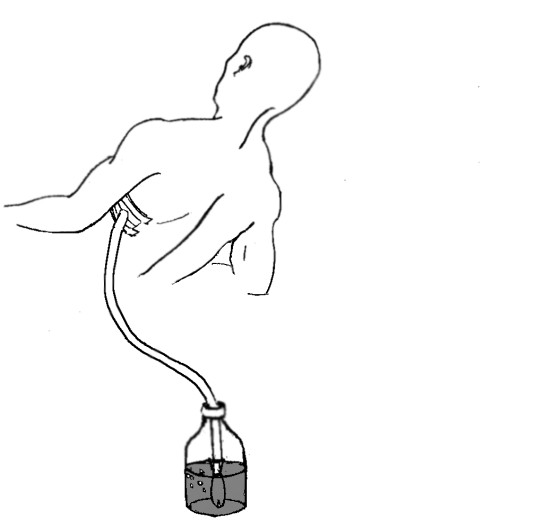
Рисунок 23. Дренирование плевральной полости по Бюлау.
Возможно также присоединение трубок к электроотсосу или другому устройству для активной аспирации (активный плевральный дренаж).
Медсестра обязана контролировать правильное функционирование дренажа, так как возможны следующие осложнения:
· Выпадение трубки из емкости с фурацилином;
· Закупорка трубки сгустком крови, перегиб трубки, выпадение трубки из плевральной полости – при этом отделяемое из дренажа прекращается, начинает нарастать ОДН, может увеличиться подкожная эмфизема.
Необходимо регулярно делать перевязки, чтобы контролировать состояние кожи в месте выведения трубки и своевременно распознать нагноение раны.
Прекращение выделения пузырьков воздуха из дренажа, внезапное выделение значительного количества крови является поводом для немедленного вызова медсестрой врача к пациенту.
Респираторный дистресс-синдром взрослых (РДСВ)
Респираторный дистресс-синдром взрослых (синонимы: острый респираторный дистресс-синдром, синдром шокового или влажного легкого) развивается как осложнение тяжелых патологических состояний, таких, ожоги, тяжелые травмы, кровопотеря с массивной гемотрансфузией, сепсис, инфекционные заболевания и т.д. и сопровождается высокой летальностью.
Патогенез респираторного дистресс-синдрома складывается из расстройств кровообращения в легочных капиллярах, из тромбозов и эмболий, повышения проницаемости капиллярной стенки, интерстициального и/или альвеолярного отека легкого.
Легкие при этом темно-красного становятся темно- красного цвета, содержание жидкости в них – в 3-4 раза больше нормы (отсюда и название влажное легкое).
Дополнительным методом диагностики РДСВ является рентгенография легких.
ЛечениеРДСВ включает в себя следующие моменты:
· Оксигенотерапия;
· ИВЛ в режиме ПДКВ пи выраженной или нарастающей острой дыхательной недостаточности (это, по–существу, основной метод поддержания жизненных функция организма при данной патологии);
· Введение кортикостероидов для улучшения состояния легочных мембран;
· Введение препаратов, улучшающих капиллярное кровообращение (микроциркуляцию) – например, реополиглюкина.
Обтурация дыхательных путей инородными телами Диагностикаобтурации дыхательных путей инородными телами обычно не трудна. Пауиент внезапно перестает разговаривать (чаще всего, во время еды), хватает себя за горло, кашляет (или делает попытки кашля при полной закупорке гортани, при этом отмечается втяжение межреберных промежутков и надключичной области), можем появляться осиплость голоса, цианоз, пациент теряет сознание, наступает
клиническая смерть.
Неотложная помощьзаключается в следующем. Если пострадавший может дышать самостоятельно следует заставить его совершать сильные кашлевые движения.
При положении пациента стоя или сидя туловище его наклоняют вперед и совершают 5 резких ударов ладонью по межлопаточной области. При отсутствии
эффекта спасатель, располагаясь позади пострадавшего обхватывает его туловище руками (кулак левой руки помещают в области эпигастрия, правая кисть плотно охватывает кулак левой) и совершает5 резких толчков по направлению к спине пострадавшего и несколько вверх (прием Геймлиха).
При потере сознания больной укладывается в положение «на спине», производится тройной прием Сафара, делается попытка вдувания воздуха, при ее безуспешности – попытка извлечения инородного тела из глотки. При этом II-III пальцы спасателя вводятся как можно глубже в ротовую полость пострадавшего и действуют наподобие пинцета (необходимо стараться не протолкнуть инородное тело глубже в дыхательные пути).
Если извлечь инородное тело не удается, то пациента поворачивают на бок и спасатель наносит 5 резких ударов ладонью по межлопаточной области или совершают 5 резких толчков в эпигастральной области по направлению к спине и вверх кистями, расположенными одна поверх другой.
Можно проводить удары по спине, перегнув пострадавшего через согнутое колено спасателя лицом вниз.
Если извлечь инородное тело не удается, то производят коникотомию или пункционную трахеостомию (инородное тело извлекается позже с помощью лечебной ларинго- или бронхоскопии или хирургическим путем).
После восстановления проходимости дыхательных путей проводятся реанимационные мероприятия в необходимом объеме.
Острая дыхательная недостаточность при отравлениях.
Патогенез острой дыхательной недостаточности при острых отравлениях различается в зависимости от генеза отравления. В соответствии с этим при различных отравлениях несколько отличается и лечебная тактика.
При отравлениях угарным газом(окаидом углерода
II) возникает гемическая гипоксия из-за соединения оксида углерода с гемоглобином и образования карбоксигемоглобина. Для лечения отравления и купирования ОДН проводится оксигенотерапия (лучше
– в виде гипербарической оксигенации). При необходимости проводится ИВЛ.
При отравлениях наркотическими анальгетикамивозможна остановка дыхания из-за угнетения дыхательного центра (т.е. ОДН центрального генеза). В этом случае проводится ИВЛ.
При отравлении этиловым спиртом и суррогатами алкоголяпациенты впадают в кому, может происходить западение языка, аспирация рвотных масс и ларингоспазм. В дальнейшем может развиться ОДН из-за паралича дыхательного центра. При оказании помощи нужно произвести тройной прием Сафара, очистить ротовую полость от рвотных масс. При необходимости производится интубация трахеи с отсасыванием рвотных масс из трахеи и бронхов и ИВЛ. При отравлении уксусной кислотойвозможен химический ожог верхних дыхательных путей, что приводит к ОДН из-за отека слизистой гортани. Это может потребовать проведения трахеостомии (интубация трахеи из-за отека становится
невозможной).
Отравление фосфорорганическими соединениями (ФОС), которые используются как ядохимикаты для борьбы с домашними насекомыми и сельскохозяйственными вредителями, приводят к усиленной секреции бронхиальных желез (бронхорее), что и является причиной развития ОДН. Для борьбы с ней производится интубация трахеи и ИВЛ с повторным туалетом трахеи и бронхов.
Вопросы для повторения
Дата добавления: 2016-03-15; просмотров: 4213;
