Лекция 16 Ревматические болезни.
Эта группа включает 8 болезней:
1. Ревматизм.
2. Ревматоидный артрит.
3. Системная красная волчанка.
4. Системная склеродермия.
5. Узелковый периартериит.
6. Дерматомиозит.
7. Ревматоидный спондилоартрит (болезнь Бехтерева).
8. Сухой синдром Шегрена.
Их объединяют 3 группы факторов:
– клиники;
– патоморфологии;
– особенности этио-патогенеза.
Клиника - характеризуется хроническим рецидивирующим течением.
Патоморфология:
1. локализация - системное поражение соединительной ткани;
2. характер процесса - иммунное воспаление;
3. стадийность - все болезни в своем развитии проходят 4 стадии:
– мукоидное набухание;
– фибриноидное набухание;
– гранулематоз (клеточная реакция);
– склероз.
Особенности этио-патогенеза. Отсуствие четкого этиологического начала. В качестве повреждающего агента выступают иммунные факторы (иммунные комплексы, антигены, антитела, Т лимфоциты). Все они отражают нарушение гуморального и клеточного иммунитета.
Но есть и различия между каждым заболеванием. Они проявляются в характере этиологии и локализации процесса.
ПО первичному этиологическому началу, которое играет роль пускового (триггерного механизма), все ревматические болезни делятся на 2 группы. Для первых характерна стрептококковая инфекция (ревматизм, системная склеродерния, узелковый периартериит). Для второй группы пусковым фактором являются вирусы (ревматоидный артрит, системная красная волчанка, дерматомиозит, сухой синдром Шегрена, ревматоидный спондилоартрит - болезнь Бехтерева).
Особенности локализации патологического процесса. Несмотря на то, что все ревматические болезни являются системными заболеваниями соединительной ткани, для каждой из них свойственна особая локализация, где повреждение проявляется с особой силой.
Ревматизм - поражает преимущественно сердце.
Ревматоидный артрит – суставы.
Системная красная волчанка – почки и кожу.
Системная склеродермия - кожу .
Узелковый периартериит – артерии.
Дерматомиозит - скелетную мускулатуру.
Болезнь Бехтерева – суставы позвоночника.
Сухой синдром Шегрена – экзокринные железы.
Клинико-патоморфологическая характеристика ревматических болезней.
1. РЕВМАТИЗМ.
Выделена как самостоятельная системная патология соединительной ткани в 1836-1853 гг благодаря работам Сокольского и Буйо. В последующем большой вклад в изучение клинико-патоморфологии болезни внесли Ашоф (1904 г.), Талалаев-1929 г., Скворцов и другие исследователи.
Клинико-морфологическим ядром болезни является ревматическая атака (период обострения), которая в классическом варианте продолжается 6 месяцев и укладывается в 4 стадии.
– Стадия мукоидного набухания- первые 0. месяцев.
– Стадия фибриноидного набухания –период от 0,5 до 1,5 месяцев.
– Стадия гранулематоза- от 1,5 до 3 месяцев.
– Стадия склероза – от 3 до 6 месяцев.
1. Стадия мукоидного набухания.
Характеризуется альтеративно–экссудативной реакцией на месте отложения иммунных комплексов в различных участках соединительной ткани сердца, суставов и других органов.
Патогенез процесса: иммунные комплексы – активизация протеолитических ферментов – сдвиг РН в кислую сторону – накопление кислых мукополисахаридов – увеличение проницаемости сосудов –гидратация и дезорганизация межуточного вещества и коллагеновых волокон.
В очаге патологии накапливаются кислые мукополисахариды , белки, клетки – лимфоциты, плазмоциты, макрофаги, гистиоциты.
При обработке альциановым синим отечная жидкость становится красной (явление метахромазии) из–за наличия кислых мукополисахаридов.
Мукоидное набухание – это поверхностная и обратимая дезорганизация соединительной ткани. После прекращения действия повреждающего фактора происходит полное восстановление.
2. Стадия фибриноидного набухания.
Характеризуется глубокой и необратимой дезорганизацией соединительной ткани.
Патоморфология:
– полная деструкция межуточного вещества и коллагеновых волокон;
– пикринофилия;
– накопление нейтральных полисахаридов;
– аргентофилия;
– увеличение проницаемости сосудов;
– васкулит;
– пропитывание иммуноглобулинами и фибрином.
Очаг патологии превращается в бесструктурную массу детрита с появлением фибриноидных масс. В осонове патологии лежат три процесса:
– плазморрагия с выходом фибриногена;
– распад коллагеновых и ретикулряных волокон;
– денатурация белка стромы.
В итоге развивается фибриноидный некроз, зона которого замещается грубой рубцовой тканью.
3. Стадия гранулематоза.
Характеризуется развитием продуктивного воспаления в зоне фибриноидного некроза в виде гранулем.
Строение гранулемы. Центр - некротические массы. Периферия - клетки: крупные базофильные клетки макрофагального ряда, лимфоциты, плазмоциты, фибробласты.
Виды гранулем:
– цветущая;
– затухающая;
– рубцующаяся.
Они отражают этапы развития воспалительной рекакции. Цветущая гранулема- это ранняя стадия, когда только начинаются процессы очищения зоны фибриноидного некроза. Затухающая гранулема отражает завершение очищения очага патологии от некротических масс. Рубцующаяся гранулема свидетельствует о начале восстановления.
Локализация гранулем:
– миокард;
– клапаны сердца;
– внеклапанный эндокард;
– эпикард;
– сосуды;
– миндалины;
– суставы;
– скелетная мускулатура;
– и особенно часто – ушко левого предсердия.
4. Стадия склероза.
Это следующий этап заживления. Он начинается после того,как воспаление выполнило свою очистительную функцию. В стадию склероза главенствующую роль играет фибробласт, вырабатывающий тропоколлаген. В итоге на месте очага патологии формируется рубцовая ткань. Рубцовая ткань является слабым местом в организме, так как в ней при рецидивах болезни чаще всего начинаются разрушительные процессы.
Помимо характерного для ревматизма гранулематозного воспаления при этом заболевании могут возникать нехарактерные реакции в виде:
– экссудативно-инфильтративного воспаления;
– васкулиты;
– тучно-клеточные скопления с выработкой гепарина, способствующего заживлению.
Иммунноморфологический характер воспаления при ревматизме отражают накопления иммунных комплексов, антител, плазмоцитов.
В лимфоцитов в миндалинах, лимфатических узлах , селезеке, костном мозге.
Поражение органов при ревматизме.
Миндалины.
Стрептококковое инфицирование миндалин с развитием хронического тонзилита является первым толчком в инициации ревматизма. Стрептокки в миндалинах вызывают сенсибилизацию организма и появление иммунных комплексов в состав которых входит стрептококовый антиген. Стрептококовый антиген по своему свойству близок к антигенам сердца, поэтому иммунные комлексы при ревматизме избирательно поражают сердце.
Сердце.
Известна крылатая фраза- ревматизм кусает сердце. Она отражает особенности поражения сердца при ревматизме. Это: тяжесть процесса и его распространенность. При ревматизме поражается все оболочки сердца. Развивается панкардит. Причем в момент ревматической атаки в сердце преобладают экссудативно-альтеративные процессы, а в межприступный период – гранулемы и склероз.
Эндокардит. Поражается и клапанный и неклапанный эндокард. Известны 4 вида ревматического клапанного эндокардита:
– вальвулит;
– фибропластический эндокардит;
– острый бородавчатый эндокардит;
– возвратно-бородавчатый эндокардит.
1) Вальвулит. При этом эндокардите процесс локализуется в глубине клапана . Эндотелий не поврежден. Этот эндокардит имеет место при первой ревматической атаке.
2) Фибропластический эндокардит. Этот эндокардит развивается при повторных ревматических атаках и характеризуется утолщением клапана за счет фиброза.
3) Острый бородавчатый эндокардит развивается при первой ревматической атаке. Процесс затрагивает не только толщу клапана, но вызывает и эрозию предсердной поверхности клапана. В очагах эрозии оседают тромбы, которые имеют вид мелких бородавочек.
4) Возвратно-бородавчатый эндокардит. Этот эндокардит развивается при повторных ревматических атаках, когда на обезображенные фиброзом клапаны в очагах эрозий формируются тромбики бородавчатого вида.
При повторных ревматических атаках клапаны сердца вследствие рубцовых процессов сморщиваются, срастаются между собой. Развиваются клапанные пороки. При ревматизме всегда поражаются створки митрального клапана. Могут быть сочетанные поражения митрального и аортального клапанов. Реже в процесс вовлекаются трикуспидальный клапан и клапаны легочной артерии.
Виды клапанных пороков на примере поражения митрального клапана:
– недостаточность митрального клапана- створки митрального клапана неполностью прикрывают митральное отверстие во время систолы;
– стеноз левого предсердно-желудочкового отверстия;
– комбинация недостаточности митрального клапана и стеноз митрального отверстия.
Миокардит. Чаще отмечается гранулематозный миокардит, реже неспецифический диффузный миокардит. Последний может привести к сердечной недостаточности и обычно встречается у детей. В итоге миокардита развивается миокардиодистрофия.
Перикардит. Имеет характер продуктивного воспаления, которое завершается спаечным процессом и облитерацией полости перикарда. При отложении извести в фиброзную ткань возникает известковый панцырь, осложняющий деятельность сердца. Этот феномен называют панцирное сердце.
Сосуды.
Коронарные артерии – воспаление, стеноз, ишемия, инфаркт.
Сосуды миокарда – капиллярит, нарушение трофики, миокардиодистрофия и диффузный кардиосклероз.
Аорта – аортит, разъедание стенки аорты с возможным её разрывом.
Артерии головного мозга, почек и других органов : артерииты, стеноз, ишемия, инфаркты.
Почки
Описана кардиоренальная форма ревматизма, при которой в почках отмечаются - артериолосклероз, очаговый гломерулонефрит, васкулиты, артериосклероз, шунтирование крови через мозговой слой, дистрофия и некроз эпителия канальцев коркового слоя.
Печень
Отмечаются – межуточный гепатит, васкулиты, склероз.
Легкие
Межуточное продуктивное воспаление (ревматическая пневмония), васкулиты, пневмосклероз.
Суставы.
При ревматизме поражаются различные суставы- голеностопный, коленный, лучезапястный, плечевой. Патоморфология – типична. Отмечаются выпот в полость сустава, отек околосуставных тканей, гранулематоз и склероз . В острый период имеет место резкая болезненность пораженных суставов. Но в итоге при затухании процесса происходит полное восстановление без развития деформации суставов. Ревматизм лижет суставы.
Скелетная мускулатура.
Дистрофия. Серозно-инфильтративное воспаление. Гранулемы.
Нервная система.
Микрогранулематозный энцефалит. Менингит. Васкулиты.
Эндокринная система.
Продуктивное воспаление, склероз, атрофия в различных эндокринных органах (яичник, надпочечник, щитовидная железа).
Кожа.
Ревматические узелки
Мультиформная эритема
Ревматическая пурпура. Васкулиты. Капилляриты. Клеточная инфильтрация стромы и фиброзирование.
Клинико-морфологические формы ревматизма.
– Сердечно- сосудистая: поражается сердце.
– Полиартритическая: поражаются сердце и суставы.
– Нодозная: поражаются сердце и кожа.
– Церебральная: поражаются сердце и головной мозг.
Патоморфоз ревматизма.
Современные клинико- патоморфологические особенности ревматизма:
– летальность резко сократилась;
– больные ревматизмом живут до старости;
– чаще сердечно-сосудистая форма;
– нет миокардитов и гранулем;
– течение вялое, затяжное с преобладанием поражения эндокарда.
Причины: активная санация миндалин, внедрение кортикостероидов и иммунодепрессантов при лечении ревматизма.
2. РЕВМАТОИДНЫЙ АРТРИТ.
Ревматоидный артрит – это системное аутоиммунное хроническое рецидивирующее заболевание соединительной ткани.
При этой болезни первично поражается соединительная ткань, вторично суставы и другие органы.
Этио-патогенез.
Этапы:
1. Инфицирование антигеном Х (предположительно вирусом Эбштейна- Бара).
2. Трансформация обычных иммуноглобулинов под влиянием вируса в ревматоидный фактор (аутоантиген).
3. Разобщение системы лимфоциты – макрофаги и образование токсических иммунных комплексов, в состав которых входит ревматоидный фактор.
4. Повреждение фиброзно-хрящевых тканей сустава с развитием иммунного воспаления, лимфатизации синовивальной оболочки и выработкой больших количеств аутоантигенов и аутоантител.
5. Общая сенсибилизация с последующим поражением соединительной ткани всего организма.
Патоморфология.
Стадии:
– мукоидное набухание;
– фибриноидное набухание;
– клеточная реакция (продуктивное иммунное);
– склероз.
Локализация – суставы и внутренние органы.
Суставы.
Динамика: первоначально поражается коленный сустав, затем - мелкие суставы. Реже болезнь начинается с воспаления тазобедренного, плечевого, голеностопного суставов.
Стадии полиартрита:
– острый;
– подострый;
– хронический.
1. Острый полиартрит.
Повреждение тканей суставов иммунными факторами вызывает мукоидное, фибриноидное набухание и развитие альтеративно-эссудативного воспаления. Оно выражается в полнокровии, инфильтрации лимфоцитами, плазмацитами, макрофагами и накоплении синовиальной жидкости в суставах. Отмечаются васкулит и утолщение ворсинок синовиальных оболочек.
2. Подострый полиартрит.
На этом этапе происходит формирование грануляционной ткани, сужение полости сустава, анкилоз и фиброз. Появляются фиброзные частицы, получившие образное название – рисовые тельца. При гистологическом исследовании отмечаются тотальный фиброз с очагами некроза, скопления плазмоцитов и гистиоцитов. Эта картина определяется особым термином - паннус. Паннус обладает агрессивными свойствами по отношению к фиброзной, хрящевой, костной тканям сустава. По-существу паннус является патологической грануляционной тканью.
3. Хронический полиартрит.
На этой стадии отмечаются фиброз, остеопороз, гиалиноз, петрификация, костные разрастания, деформация суставов и нарушение их функции. Особенно существенные изменения отмечаются в мелких суставах рук и ног.
В околосуставных тканях отмечаются фиброзные узлы, некроз, воспалительная инфильтрация, склероз и гиалиноз.
Внутренние органы.
Сердце и сосуды - очаговый эндокардит. Васкулит. Дистрофия кардиомиоцитов. Миокардиосклероз. Коранорит с возможными ишемическими повреждениями миокарда.
Легкие
Васкулиты. Межуточная пневмония. Пневмосклероз. Бронхиты. Бронхоэктазы.
Желудочно-кишечный тракт - атрофия слизистой вследствие васкулитов и продуктивного воспаления.
Печень.
Дистрофия. Интерстициальный гепатит. Фиброз. Амилоидоз.
Почки.
Острый и хронический гломерулонефриты. Амилоидоз.
Поражаются также нервная и эндокринная системы.
С учетом вышесказанного выделяют 4 висцеральные формы болезни:
– суставно-сердечную;
– суставно-почечную;
– суставно-нервную;
– суставно-легочную.
Патоморфоз.
Проявляется в следующем:
– максимальная летальность: 30 – 50 лет;
– чаще суставно-висцеральные формы;
– причины смерти: почечная недостаточность, легочно-сердечная недостаточность, печеночная недостаточность, алиментарное истощение на фоне склероза и амилоидоза;
– учащение амилоидоза.
3. СИСТЕМНАЯ КРАСНАЯ ВОЛЧАНКА.
Типичное ревматическое заболевание вирусной этиологии.
Классификация:
1. Хроническая дискоидная волчанка без висцеральных проявления: локазлизованная или распространенная.
2. Системная красная волчанка с поражением висцеральных органов. Варианты:
– острая
– подострая
– хроническая.
Начало болезни аналогично острому инфекционному заболеванию с повышением температуры, сыпью, увеличением лимфатических узлов, перикардитом, плевритом, желтухой, спленомегалией.
Патоморфология. Характерны 4 признака:
– поражение кожи;
– эндокардит Либмана-Сакса;
– волчаночный нефрит;
– луковичный гиалиноз селезенки.
Но могут поражаться и другие органы: легкие, сосуды и т.д.
Кожа.
Поражается часто, но не всегда. Локализация – лицо, кончности, туловище.
Динамика - темно-красные пятна – пузыри - изъязвление – чешуя и корочки – депигментация – атрофия.
Микроскопическая картина: ороговение, гибель росткового слоя, язвы, кариорексис с появлением гематоксилиновых тел, продуктивно-деструктивные васкулиты, флегмонозное воспаление, разрушение коллагеновых волокон, атрофия, фиброз.
Мышцы - воспаление,дистрофия, склероз, атрофия.
Суставы – полиартриты, но без тяжелых последствий.
Легкие.
Поражаются всегда. Некоторые авторы выделяют даже легочную форму болезни. Характерно- гиперэргический васкулит, фибриноидный некроз, межуточная пневмония, хронический бронхит, метаплазия, в остром варианте- флегмонозное воспаление.
Сердце.
Облитерирующий перикардит. Абактериальный эндокардит митрального клапана. Диффузный миокардит с исходом в кардиосклероз.
Сосуды.
Типично – продуктивное воспаление селезеночной артерии с развитием инфаркта селезенки. Но могут поражаться и другие артерии.
Пищевод
Часто острый или хронический эзофагит с изъязвлением. Реже - гастриты, энтериты, колиты.
Печень
Интестициальный гепатит, дистрофия и некроз гепатоцитов, цирроз.
Поджелудочная железа
Межуточное продуктивное воспаление, склероз, атрофия островков.
Почки
Поражаются очень часто. Развивается волчаночный гломерулонефрит.
Динамика:
– инфильтрация вокруг клубочков
– проникновение инфильтрата вглубь клубочков
– циркулярный склероз и гиалиноз. Уремия.
Патоморфоз.
Проявляется в следующем:
– летальность – чаще до 35 лет;
– учащение острого и хронического течения;
– поражение органов: почки - 90%, легкие- 63%, сердце – 56%, полисерозит- 44%
– причины смерти: почечная недостаточность или сердечно-сосудистая недостаточность ;
– уменьшение частоты характерного продуктивного воспаления учащение фибропластической реакции.
4. СИСТЕМНАЯ СКЛЕРОДЕРМИЯ.
Характеризуется поражением кожи и внутренних органов.
Этио-патогенез объясняется с позиций аутоиммунной теории.
Первичным этиологическим началом является стрептокок, а главными повреждающими факторами – иммунные комплексы, антигены, антитела.
Изначально чаще всего болезнь проявляет себя поражением кожи лица и верхних конечностей.
Выделяют 3 стадии болезни:
1. Отек.
2. Уплотнение.
3. Атрофия.
1. Стадия отека.
Продолжительность – до нескольких недель. Проявления – небольшие участки утощения кожи лентовидной или бляшковидной формы, отек кожи, васкулит, воспалительная инфильтрация по ходу протоков потовых и сальных желез. Это соответствует морфологической картине серозного воспаления.
2. Стадия уплотнения.
На этом этапе происходит уплотнение и утолщение бляшек до консистенции хряща с изъязвлением кожи в местах костных выступов, атрофия эпидермиса и придатков кожи, гиперкератоз, склероз и гиалиноз.
3. Стадия атрофии.
Выражается в истончении дермы, атрофии мышц, жировой клетчатки, в сращении кожи с костной тканью, склерозе, гиалинозе сосудов. Лицо становится маскообразным.
Поражение органов.
Суставы.
Поражаются крупные и мелкие суставы рук и ног с деформацией их и нарушением функции.
Сердце.
Кардиосклероз. Миолиз. Фиброз и гиалиноз фиброзного кольца, эндокарда.Склеродермическое сердце.
Сосуды.
В мелких артериях, артериолах отмечаются фибриноидный некроз интимы, тромбоз, склероз, гиалиноз, циркулярный артериосклероз.
Легкие.
Локализация-нижняя и средние доли. Типы процессов:
– кситозный;
– компактный.
Патоморфология – продуктивное воспаление межуточной ткани вокруг бронхов и между альвеолами.
Язык, пищевод, желудок, кишечник.
Атрофия. Склероз.Гиалиноз. Стенозирование.
Печень.
Межуточный гепатит, дистрофия.
Почки.
2 типа изменений:
– малосимптомный;
– быстрый.
При малосимптомном клинические проявления скудные, а патоморфологические процессы выражены весьма ярко в виде склероза, гиалиноза отдельных клубочков и стромы; некроза, атрофии и дистрофии эпителия канальцев. При быстром типе стремительно нарастает почечная недосточность. Патоморфологическая картина характеризуется облитерацией просвета артерий вследствие склероза и гиалиноза с развитием инфаркта.
5. УЗЕЛКОВЫЙ ПЕРИАРТЕРИИТ.
Инициируется стрептококковой инфекцией, но протекает как хроническое аутоиммунное заболевание.
Главное - поражение средних и мелких артерий всего организма.
Клинико-морфологические проявления болезни зависят от локализации.Это могут быть артерии сердца, почек, головного мозга, кишечника, конечностей и т.д.
Характерно появление узелков по ходу артерий. Варианты артериитов:
– деструктуивный;
– продуктивный;
– продуктивно-деструктивный.
Осложнения: тромбоз, аневризма, разрыв, инфаркт.
Частота поражения органов.
Почки - 90%.
Сердце- 60%.
Печень- 60%
Реже поражаются легкие, головной мозг, желудок, кишечник, кожа, мышцы, кости, суставы, периферические нервы, селезенка.
6. БОЛЕЗНЬ БЕХТЕРЕВА.
Ревматоидный спондилоартрит. Это вариант ревматоидного артрита.
7. ДЕРМАТОМИОЗИТ.
Главное - поражение:
– скелетной мускулатуры;
– кожи.
Но поражаются и другие органы: сердце, желудочно-кишечный тракт, легкие.
Патоморфология: продуктивное воспаление, дистрофия, некроз, фиброз, кальциноз.
Формы:
– первичная (идиопаточеская);
– вторичная (опухолевидная).
8. СУХОЙ СИНДРОМ ШЕГРЕНА.
Главное – поражение экзокринных желез : слезной железы, слюнных желез, желез бронхов, желудочно-кишечного тракта и желез других локализаций.
Отмечается характерная триада:
– полиартрит;
– ксерофтальмия;
– ксеростомия.
Патоморфология - иммунное воспаление, а также дистрофия, некроз, атрофия, склероз.
В настоящее время многие исследователи считают сухой синдром Шегрена компонентом генерализованного процесса в организме, вызванного вирусом гепатита.
Макро и микропрепараты к лекции
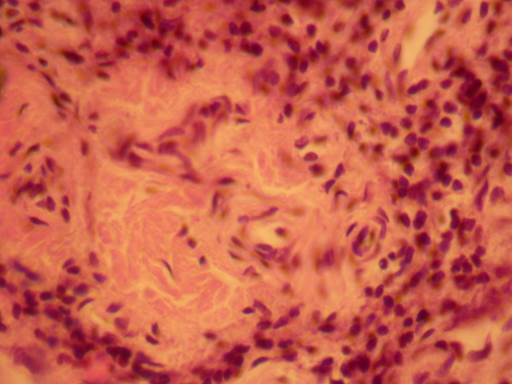
Рисунок 69 - Ревматоидный артрит.
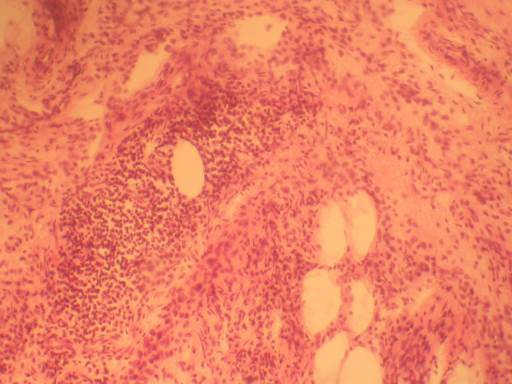
Рисунок 70 - Ревматоидный артрит.
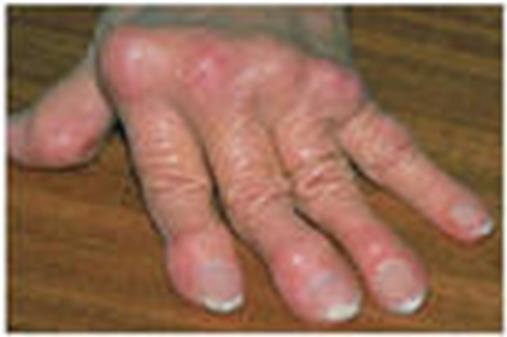
Рисунок 71 - Ревматоидный артрит.
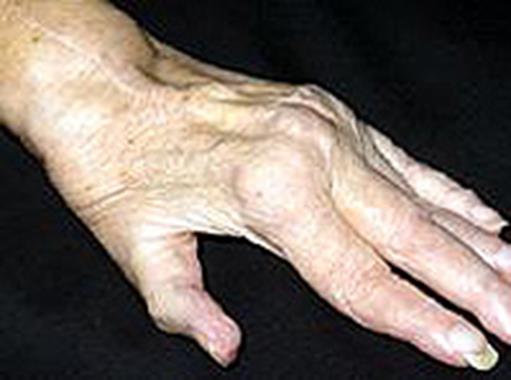
Рисунок 72 - Ревматоидный артрит.
Дата добавления: 2016-03-05; просмотров: 1153;
