Внутривенная субтракционная дигитальная ангиография. 3 страница
| На стороне, противоположной поражению: | |
| Расстройства болевой и температурной чувствительности в области лица, конечностей, туловища | Спиноталамический путь |
| Расстройства тактильной, вибрационной и мышечно-суставной чувствительности больше в ноге, чем в руке (отмечают тенденцию к несоответствию между нарушениями болевой и тактильной чувствительности) | Медиальная петля (латеральная часть) |
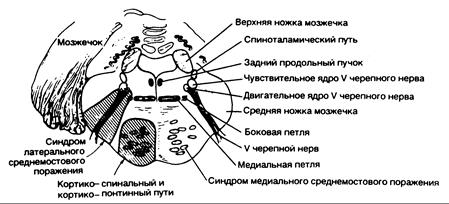
Рис. 343-9. Синдром поражения средних структур моста. (Предоставлено Fisher С. М., M.D.)
| Клинические проявления | Пораженные структуры |
| 1. Синдром медиального среднемостового поражения (парамедианная ветвь среднего участка основной артерии) | |
| На стороне поражения: | |
| Атаксия конечностей и походки (более выраженная при двустороннем вовлечении) | Средняя ножка мозжечка |
| На стороне, противоположной поражению: | |
| Паралич мышц лица, руки и ноги | Кортикобульбарный и кортикоспинальный путь |
| Различная степень расстройств тактильной и проприоцептивной чувствительности при распространении поражения в направлении назад | Медиальная петля |
| 2. Синдром латерального среднемостового поражения (короткая огибающая артерия) | |
| На стороне поражения: | |
| Атаксия в конечностях | Средняя ножка мозжечка |
| Паралич жевательных мышц | Двигательные волокна или ядро тройничного нерва |
| Расстройства чувствительности на половине лица | Чувствительные волокна или ядро тройничного нерва |
| На стороне, противоположной поражению: | |
| Расстройства болевой и температурной чувствительности на конечностях и туловище | Спиноталамический путь |
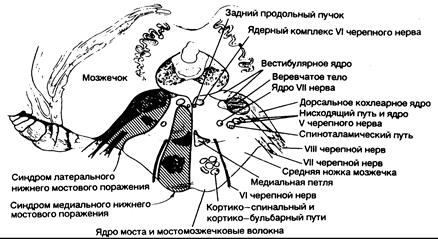
Рис. 343-10. Синдромы поражения нижних структур моста. (Предоставлено Fisher С. М., М. D.)
| Клинические проявления | Пораженные структуры |
| 1. Синдром медиального нижнего поражения моста (окклюзия парамедианной ветви | |
| основной артерии) На стороне поражения: | |
| Паралич взора в сторону поражения (при сохранности конвергенции) | «Центр» взора по горизонтали |
| Нистагм | Вестибулярное ядро |
| Атаксия конечностей и походки | Средняя ножка мозжечка (?) |
| Двоение при взгляде в сторону | Отводящий нерв |
| На стороне, противоположной поражению: | |
| Паралич мышц лица, руки и ноги | Кортико-бульбарный и кортико-спинальный путь в нижних отделах моста |
| Расстройства тактильной и проприоцептивной чувствительности в половине тела | Медиальная петля |
| 2. Синдром латерального нижнего поражения моста (окклюзия передней нижней мозжечковой артерии) | |
| На стороне поражения: | |
| Горизонтальный и вертикальный нистагм, головокружение, тошнота, рвота, осциллопсия | Вестибулярный нерв или его ядро |
| Паралич мышц лица | VII черепной нерв |
| Паралич взора в сторону поражения | «Центр» взора по горизонтали |
| Глухота, шум в ушах | Слуховой нерв или кохлеарное ядро |
| Атаксия | Средняя ножка мозжечка и полушарие мозжечка |
| Расстройства чувствительности в области лица | Нисходящий путь и ядро V нерва |
| На стороне, противоположной поражению: | |
| Расстройства болевой и температурной чувствительности на половине тела (может охватывать также лицо) | Спиноталамический путь |
ишемический инфаркт раньше, чем КТ. С другой стороны, КТ по сравнению с ЯМР лучше выявляет мелкие понтинные гематомы и тем самым позволяет дифференцировать их с острыми ишемическими инсультами, ЯМР же более чувствителен при определении глиомы моста или бляшки рассеянного склероза, что помогает проводить дифференциальную диагностику инфаркта мозга с данными заболеваниями.
Документировать атеротромботическое поражение основной артерии позволяет лишь селективная церебральная ангиография. Поскольку проведение ангиографии сопряжено с потенциальным риском и может привести к возникновению инсульта, что необходимо предотвратить, это исследование нужно рекомендовать лишь в тех случаях, когда получаемые благодаря ему данные помогут в лечении больного (см. ниже). В редких случаях попадание ангиографического контрастного вещества в вертебрально-базилярную систему может спровоцировать делириозное состояние, иногда сопровождающееся корковой слепотой. Такое состояние может продолжаться 24—48 ч, иногда до нескольких дней. Дигитальная артериальная ангиография обладает достаточной разрешающей способностью для диагностики атеросклеротического сужения в дистальных участках позвоночных и основной артериях; внутривенная дигитальная ангиография не обеспечивает адекватного разрешения.
Лечение. При подозрении на угрожающую окклюзию основной артерии, проявляющуюся преходящими или флюктуирующими неврологическими симптомами, следует назначить короткий курс лечения антикоагулянтами и внутривенное введение гепарина после того, как при КТ исключено кровоизлияние. Вопрос об ангиографии встает в тех случаях, когда диагноз сомнительный, но исследование проводится лишь после стабилизации состояния больного. Когда стеноз или окклюзия основной артерии сопровождаются малым или регрессирующим инсультом, рекомендуют длительную антикоагулянтную терапию варфарином натрия. Если же причиной заболевания служит поражение ветви основной артерии, варфарин натрия назначать вряд ли целесообразно. При эмболиях из сердца или атеросклеротической бляшке, локализующейся в дистальном отделе вертебрально-базилярной системы и окклюзирующей пенетрирующую ветвь основной артерии, такое лечение не показано. Поэтому в качестве профилактических мер при лечении больных с поражениями мелких ветвей основной артерии следует рекомендовать постоянный контроль за артериальным давлением и антиагрегантную терапию. Так как длительное лечение антикоагулянтами сопряжено со значительным риском, ее обычно проводят при атеротромботическом поражении более крупных сосудов, и прежде всего дистальных участков позвоночных и проксимального сегмента основной артерии.
Лакунарная болезнь
Термин лакунарная болезнь» характеризует атеротромботическое и липогиалинозное окклюзирующее поражение пенетрирующих ветвей виллизиева круга, ствола средней мозговой артерии, позвоночных и основной артерий.
Патофизиология. Ствол средней мозговой артерии, артерии, образующие виллизиев круг (сегмент Al передней мозговой артерии, передняя и задние соединительные артерии, прекоммунальные сегменты задних мозговых артерий), основная и позвоночные артерии все вместе отдают ветви диаметром 100—400 мкм, прободающие глубинное серое и белое вещество большого мозга и ствола мозга (см. рис. 343-2). Каждая из этих мелких ветей может подвергнуться тромбозу как при ате-ротромботическом поражении в своем начале (поражение ветвей основной артерии или ствола средней мозговой артерии) или при липогиалинозном истончении ее стенок более дистальной локализации. При тромбозах этих ветвей развиваются инфаркты малых размеров (менее 2 см), которые обозначают как лакуны. Во многих случаях они бывают еще меньше — 3—4 мм. Несомненно, что фактором риска для такого поражения мелких сосудов является гипертензия. На долю этих инфарктов приходится 10% случаев инсульта.
Клинические синдромы. Клинические проявления, наблюдающиеся при развитии лакун, обозначают как лакунарные синдромы. Часто лакунарному инфаркту сопутствуют лакунарные ТИА. Они могут наблюдаться по нескольку раз в день и продолжаться лишь несколько минут. Развитие инфаркта может сопровождаться внезапно возникающим или нарастающим на протяжении нескольких дней неврологическим дефицитом. Через несколько часов или дней после развития инфаркта состояние больного улучшается, хотя некоторые пациенты становятся инвалидами. Восстановление здоровья за период от нескольких недель до месяцев может быть полным либо остается минимальный резидуальный дефицит.
Известны неврологические проявления многих лакунарных синдромов, а ряд других синдромов требует подтверждений. Наиболее распространены следующие синдромы:
1) чистый моторный гемипарез при инфаркте в области заднего бедра внутренней капсулы или основании моста. При этом почти всегда вовлечены лицо, рука, нога, стопа и ее пальцы. Слабость может иметь характер перемежающейся (ТИА), постепенно нарастающей или возникающей внезапно. Слабость может прогрессировать до плегии, а затем часто регрессирует. Во многих случаях выздоровление бывает полным;
2) синдромы с чисто сенсорными расстройствами по гемитипу при таламических инфарктах;
3) истинный атактический гемипарез при инфаркте в области основания моста и дизартрия с неловкостью в кисти или руке в связи с инфарктом в основании моста или колене внутренней капсулы;
4) чистый моторный гемипарез с «моторной афазией», обусловленный тромботической окклюзией лентикулостриарной ветви артерии чечевицеобразного ядра и полосатого тела, снабжающей кровью колено и переднее бедро внутренней капсулы с прилежащим белым веществом лучистого венца.
До начала лечения по поводу артериальной гипертензии множественные лакуны часто вызывают развитие псевдобульбарного паралича с эмоциональной лабильностью, состояние заторможенности, абулии и двусторонние пирамидные симптомы. В настоящее время этот синдром встречается редко.
Были описаны и другие лакунарные синдромы, которые коррелировали с наблюдаемой артериальной патологией. Псевдобульбарный синдром с анартрией, обусловленной двусторонними инфарктами в области внутренней капсулы, может развиваться при поражении чечевицеобразного ядра и полосатого тела. Синдромы, обусловленные окклюзией пенетрирующих ветвей проксимального участка задней мозговой артерии, рассмотрены выше. Синдромы, наблюдающиеся при возможной окклюзии пенетрирующих артерий, исходящих из основной артерии, включают ипсилатеральную атаксию и парез нижней конечности, чистый моторный гемипарез с параличом взора по горизонтали, а также гемипарез с перекрестным параличом VI черепного нерва. Синдромы поражения нижерасположенных ветвей основной артерии включают внезапную ядерную офтальмоплегию, горизонтальный паралич взора и аппендикулярную мозжечковую атаксию. Синдромы, развивающиеся при возможных окклюзиях ветвей позвоночной артерии, включают чистый моторный гемипарез (при этом остаются интактными мышцы лица) за счет вовлечения пирамиды продолговатого мозга, а также синдрома поражения латеральных отделов моста и продолговатого мозга, сопровождающиеся головокружением, рвотой, слабостью лицевой мускулатуры, синдромом Горнера, ипсилатеральным онемением в зоне иннервации тройничного нерва и контралатеральной утратой чувствительности за счет поражения спиноталамического пути (синдром частичного латерального поражения продолговатого мозга).
Лабораторное обследование. КТ позволяет обнаружить большинство супратенториальных лакунарных инфарктов, а ЯМР четко выявляет как супра-, так и субтенториальные инфаркты (когда размер лакун составляет 7 мм и более), а также распространение в серое вещество кортикальной поверхности малого инфаркта в области белого вещества. Такое распространение является преимущественно следствием эмболий, а не окклюзий мелких пенетрирующих сосудов, в связи с чем в подобных ситуациях не следует ставить диагноз лакунарного инфаркта. Многие инфаркты величиной более 2 см, сочетающиеся не только с чистым моторным гемипарезом, в литературе неправильно называются лакунами. Они слишком крупные, чтобы представлять собой результат окклюзии отдельной пенетрирующей ветви. Вероятно, это эмболические инфаркты, при которых КТ не в состоянии продемонстрировать вовлечение кортикальной поверхности. Диагноз лакунарного инфаркта нужно ставить лишь тогда, когда величина инфаркта составляет менее 2 см и его локализация может быть объяснена окклюзией малой пенетрирующей ветви одной из крупных артерий основания мозга. Более крупные глубокие инфаркты в белом веществе в бассейне средней мозговой артерии, вероятно, обусловлены эмболиями.
ЭЭГ обычно нормальная в отличие от таковой при инфарктах, поражающих кору мозга. Если при ЭЭГ-исследовании вскоре после возникновения симптомов получены нормальные результаты, то это дает основание думать о глубинном инфаркте в белом веществе полушария мозга.
Лечение. Лучшее лечение при поражении сосудов малого калибра — это профилактика, а именно тщательный контроль гипертензии. Однако падение артериального давления во время развития инсульта способствует нарастанию неврологической симптоматики. Антигипертензионную терапию начинают после того, как у больного стабилизируется симптоматика. Эффективность антикоагулянтов и антиагрегантов при лечении больных с лакунарными ТИА и флюктуирующими инсультами не выяснена. По мнению некоторых специалистов, таламические лакуны, вызванные липогиалинозом, могут сочетаться с незначительными геморрагиями. При аутопсии в таких инфарктах иногда обнаруживают нагруженные гемосидерином макрофаги. Возможность применения гепарина при этом состоянии сомнительна. Но, с другой стороны, у некоторых пациентов с флюктуирующим гемипарезом в зоне атеротромботического поражения ветви основной артерии или исходящих из ствола средней мозговой артерии артерий чечевицеобразного ядра и полосатого тела при введении гепарина может отмечаться улучшение состояния. Больным с лакунарным инсультом не показано длительное лечение антикоагулянтами; в то же время необходимо осуществлять тщательный контроль гипертензии для того, чтобы предупредить прогрессирование сосудистого поражения.
Другие причины инфаркта мозга
Венозный тромбоз. Тромбозы боковых или сагиттального синусов, а также мелких кортикальных вен возникают на фоне сепсиса, интракраниальных инфекций (менингит) и состояний, сопровождающихся гиперкоагуляцией, в том числе полицитемии, серповидно-клеточной анемии, во время беременности или приема оральных контрацептивов. Венозные тромбозы приводят к повышению внутричерепного давления, головным болям, фокальным судорожным припадкам и очаговым неврологическим симптомам. Массивные инфаркты мозга с вторичным отеком могут оказываться фатальными.
Системная гипотензия. Системная гипотензия в результате приступов Морганьи— Адамса—Стокса и других причин иногда может приводить к ишемии дистальнее участка стеноза. Инфаркт развивается лишь в условиях длительно сохраняющейся гипотензии, как, например, при остановке сердца. Инфаркты имеют тенденцию локализоваться в дистальных сегментах крупных интракраниальных артерий, в том числе в дистальных зонах бассейнов кровоснабжения средней, передней и задней мозговой артерий. Именно этим вызвано развитие инфарктов в зонах смежного кровоснабжения средней и передней или средней и задней мозговых артерий (см. рис. 343-1, а). В пользу данного диагноза свидетельствуют слабость в проксимальных отделах конечностей и дистальный париетальный дефицит.
Расслоение цервико-церебральных артерий. Расслоение стенок крупных экстракраниальных артерий может вызвать инфаркт мозга и часто является причиной инсульта у детей и молодых взрослых людей. При расслоении разделяется средняя оболочка сосуда либо интима отделяется от медии. ТИА и инфаркт возникают при закупорке сосуда или тогда, когда расслоение стенок вызывает эмболии. Значительное число случаев расслоения обусловлено травмой, как значительной, так и банальной. Спонтанное расслоение может произойти при атеросклеротическом поражении, как осложнение фиброзно-мышечной дисплазии или при гомоцистеинурии, артериите. Часто наблюдают расслоение стенки внутренней сонной артерии, но ему подвержены также позвоночные и основная артерии, ствол средней мозговой и передняя мозговая артерия. Расслоение стенки внутренней сонной артерии приводит к окулосимпатическому параличу (синдром Горнера) более чем в 50% случаев и к слышимому самим больным шуму. Может отмечаться болезненность над каротидной луковицей. Вышеперечисленные симптомы и преходящая слепота на один глаз или ТИА часто предшествуют эмболическому инфаркту или инфаркту в зоне смежного кровоснабжения в каротидной системе; это оставляет время для лечебного вмешательства. Однако патогенез расслаивающих поражений сосудов остается настолько неопределенным, что адекватная медицинская помощь представляется проблематичной. Лечебные подходы при расслоении стенки сонной артерии в области шеи включают хирургическое обследование и удаление расслаивающегося сгустка и интимы с помощью катетера Фогарти или медикаментозное лечение антикоагулянтами и антиагрегантами. Когда у больного отмечают окулосимпатический паралич, ТИА или малый инсульт, предпочтительнее проведение антикоагулянтной терапии гепарином. Хирургическое обследование рекомендуется больным, у которых нарастает тяжесть ТИА или отмечается прогрессирование малого инсульта. После стабилизации симптоматики таким больным назначают варфарин натрия сроком на б мес.
Больным с клинически проявляющимся расслоением позвоночной, средней мозговой или задней мозговой артерии в острой фазе заболевания также можно рекомендовать гепарин, а позднее — варфарин натрия.
Фиброзно-мышечная дисплазия цервикальных сосудов. Фиброзно-мышечную дисплазию цервикальных сосудов чаще наблюдают у молодых женщин. В сонных и/или позвоночных артериях обнаруживают множественные сегменты кольцевидного сужения, чередующиеся с участками дилатации. Окклюзия, как правило, бывает неполной. Процесс часто протекает бессимптомно, но иногда ему сопутствуют различимый шум, ТИА или инсульт. Гипертензия, если таковая имеется, может быть следствием стеноза почечной артерии. Этиология и патогенез фиброзно-мышечной дисплазии не установлены (см. гл. 227). Если просвет резидуального диаметра суженного участка артерии составляет более 2 мм, то связывать с данным заболеванием симптомы преходящей ишемии и/или эмболический инсульт следует с осторожностью. Хирургическая дилатация цервикального отдела внутренней сонной артерии в случаях с имеющимися клиническими проявлениями возможна, но сопряжена с высоким риском осложнений. У больных с ТИА, характеризующимися нарастающей тяжестью проявлений, более эффективным по сравнению с хирургическим может оказаться лечение антикоагулянтами.
Артерииты. В настоящее время артериит, вызванный бактериальным или сифилитическим заражением, не является распространенной причиной тромбоза сосудов мозга. Другие артерииты также редко встречаются, но любой из них может вызвать тромбоз мозговых сосудов (см. ниже и гл. 269).
Некротический, или гранулематозный, артериит протекает как самостоятельно, так и одновременно с генерализованным узелковым периартериитом или гранулематозом Вегенера. Он поражает мелкие дистальные ветви (диаметром менее 1 мм) основных интракраниальных сосудов и вызывает малые ишемические инфаркты в головном мозге, зрительных нервах и спинном мозге. Это редко встречающееся заболевание характеризуется неуклонным прогрессированием. У некоторых больных эффективна стероидная терапия (преднизон в дозе 40—60 мг в день). В последние годы стали применять препараты, угнетающие иммунитет, и при этом получены благоприятные результаты (см. гл. 269).
Идиопатический гигантоклеточный артериит, поражающий крупные сосуды, выходящие из дуги аорты (синдром Такаясу), может в редких случаях вызывать тромбозы сонных или позвоночных артерий. Это нечастая причина синдрома дуги аорты в западном полушарии (см. гл. 195).
Височный артериит (черепной артериит) (см. гл. 269). Этот недуг довольно часто диагностируют у пожилых людей. Поражается система наружных сонных артерий, особенно височные ветви, в которых развивается подострое гранулематозное воспаление с экссудатом, содержащим лимфоциты, моноциты, нейтрофилы и гигантские клетки. Обычно наиболее пораженные участки артерий тромбируются. Основной жалобой служит цефалгия или боль в области головы. К системным проявлениям относятся анорексия, снижение массы тела, недомогание и ревматическая полимиалгия. О воспалительной природе болезни свидетельствуют один или несколько из следующих признаков: лихорадка, слабый лейкоцитоз, ускорение СОЭ и анемия. Закупорка ветвей главной артерии приводит к слепоте на один или оба глаза более чем у 25% больных; иногда отмечают офтальмоплегию при вовлечении в процесс глазодвигательных нервов. В некоторых случаях при патологоанатомическом исследовании обнаруживали артериит аорты и ее крупных ветвей, в том числе сонных, подключичных, коронарных и бедренных артерий. Выраженный воспалительный процесс в интракраниальных артериях встречается редко, но иногда он приводит к развитию инсульта в связи с закупоркой внутренней сонной, средней мозговой или позвоночной артерии. Диагноз основывается на обнаружении болезненной при пальпации тромбированной или уплотненной черепной артерии и подтверждении характера поражения при исследовании биоптата; кортикостероиды дают поразительное субъективное улучшение состояния больного и часто предотвращают возникновение слепоты. Чаще всего назначают преднизон. Курс лечения начинают с применения больших доз препарата (80—120 мг в день), затем дозу уменьшают под контролем величины СОЭ.
Болезнь мойа-мойа. Мойа-мойа — недостаточно изученная окклюзирующая болезнь, сопровождающаяся поражением крупных интракраниальных артерий, особенно внутренней сонной артерии и ствола средней мозговой и передней мозговой артерий. Артерии чечевицеобразного ядра и полосатого тела образуют богатый источник коллатерального кровотока вокруг подвергшегося закупорке участка средней мозговой артерии, который при ангиографии сосудов мозга напоминает клуб дыма (мойа-мойа). Другие коллатерали включают трансдуральный анастомоз между поверхностными корковыми ветвями средней мозговой артерии и артериями скальпа. Это заболевание встречается главным образом среди народов Востока, но его следует подозревать при развитии ТИА или инсультов у детей и молодых людей. Этиология неизвестна. Проведено несколько патологоанатомических исследований, в которых показано, что сужению просвета артерий сопутствует отложение гиалинового фиброзного материала. Назначать антикоагулянты больным с неврологической симптоматикой следует особенно осторожно, так как возможно субарахноидальное кровоизлияние при разрыве трансдуральных анастомотических каналов. В некоторых случаях рекомендуются операции по созданию экстракраниально-интракраниальных обходных путей, но их эффективность не установлена; необходимая для создания шунта краниотомия может привести к перерыву трансдурального анастомоза и теоретически способна вызвать нарастание неврологического дефицита. Кроме того, экстракраниально-интракраниальное шунтирование может спровоцировать окклюзию проксимального участка средней мозговой артерии.
Оральные контрацептивы. С приемом оральных, контрацептивов связывают повышенную частоту инсульта у молодых женщин (13,2 на 100000 среди женщин, принимающих оральные контрацептивы по сравнению с 2,8 на 100 000 среди тех, кто их не употребляет). В большинстве случаев при ангиографии просвет предполагаемой пораженной артерии оказывается свободным; если же обнаруживается окклюзия, то позднее свободная проходимость сосуда восстанавливается. Данное обстоятельство позволяет рассматривать в качестве основной причины инсульта эмболию. Однако источник эмболов остается невыясненным. При патологоанатомическом изучении вовлеченных в процесс артерий и сердечно-сосудистой системы показано, что они находятся в нормальном состоянии. Инсульты у женщин молодого возраста объясняют также мигренью и курением сигарет, при этом предполагается развитие состояния гиперкоагуляции, приводящее к тромбозам и эмболиям.
Полицитемия, тромботическая тромбоцитопеническая пурпура, идиопатический тромбоцитоз, гиперпротеинемия и серповидно-клеточная анемия. Данные болезни могут приводить к ишемическому инфаркту. Вероятно, это обусловлено развитием тромбозов с последующими эмболиями, поскольку перечисленным болезням сопутствует состояние гиперкоагуляции (см. гл. 279 и 280).
Болезнь Бинсвангера. Болезнь Бинсвангера (хроническая прогрессирующая субкортикальная энцефалопатия) — редкое состояние, при котором подвергается инфарктам субкортикальное белое вещество (при этом остаются интактными U-волокна). При КТ обнаруживают перивентрикулярные участки низкой абсорбции рентгеновских лучей. В мелких артериях глубокого белого вещества, как это бывает и при артериальной гипертензии, неизменно развивается липогиалиноз. При болезни Бинсвангера могут наблюдаться инфаркты в глубоком белом и сером веществе, относящемся к зоне смежного кровоснабжения пенетрирующих артерий виллизиева круга и коры. К сожалению, патофизиологическая сущность заболевания и даже основополагающие патологоанатомические изменения остаются невыясненными. Данное заболевание — это одна из причин абулии и инвалидности у пожилых людей.
Церебральные эмболии
Патофизиология. Самая распространенная причина ишемического инсульта — это эмболии сосудов головного мозга; источником эмболического материала чаще всего служит сердце. Несколько реже наблюдают артериоартериальные эмболии, обычно происходящие из участков атеротромботического поражения в каротидной или вертебрально-базилярной системах (см. выше). Другие причины (табл. 343-2) (тромбоз легочной вены, жировая эмболия, опухолевая эмболия, марантическая воздушная эмболия, парадоксальная эмболия и осложнения хирургических операций на шее и грудной клетке) отмечают редко. Однако инфаркты мозга эмболического генеза часто возникают без очевидных источников эмболов.
Таблица 343-2. Причины эмболий сосудов головного мозга
I. Кардиального происхождения:
А. Фибрилляция предсердий и другие нарушения ритма сердца (при ревматизме, атеросклерозе, артериальной гипертензии и врожденных пороках сердца)
Б. Инфаркт миокарда с пристеночным тромбом В. Острый и подострый бактериальный эндокардит
Г. Поражение сердца, не сопровождающееся аритмией и образованием пристеночного тромба (стеноз левого атриовентрикулярного отверстия и др.)
Д. Осложнение хирургических операций на сердце
Е. Протезы клапанов
Ж. Небактериальные тромботические (пристеночные) наложения на эндокарде
3. Парадоксальные эмболии при врожденных пороках сердца
И. Трихинеллез
II. Некардиального происхождения:
А. Атеросклероз аорты и сонных артерий (пристеночный тромб, атероматозный материал)
Б. Из участка тромбоза артерии головного мозга (основной позвоночной, средней мозговой)
В. Тромб в легочных венах
Г. Жировая эмболия
Д. Опухолевая эмболия
Е. Воздушная эмболия
Ж. Осложнения хирургических операций на шее и грудной клетке
III. Невыясненного происхождения
Один из наиболее запутанных вопросов в проблеме цереброваскулярных заболеваний представляют эмболии сосудов мозга из «неизвестных источников». Считается, что у больных с нарушением системы гемокоагуляции в сторону усиления на фоне приема контрацептивов, хронического заболевания или метастазирующей опухоли эмболии мозговых сосудов могут развиваться внезапно. Иногда при физикальном обследовании не распознаются такие причины аускультативных феноменов со стороны сердца, как щелчок открытия при стенозе митрального клапана, или такая форма аритмии, как интермиттирующая фибрилляция предсердий. Как бы то ни было, у многих больных, особенно в возрасте от 20 до 50 лет, при внезапном развитии эмболического инсульта не удается обнаружить его причины.
Величина, расположение и в некоторой степени патологическая природа эмбола определяют размеры, локализацию и характер вызываемого им инфаркта. Достаточно крупные эмболы, способные закупорить ствол средней мозговой артерии (2—3 мм), приводят к массивным поражениям мозга с вовлечением в патологический процесс кортикальной поверхности и подлежащего белого вещества, а также глубоких серого и белого вещества. Небольшой инсультный очаг формируется в тех случаях, когда эмбол настолько мал, что окклюзирует мелкую прободающую ветвь, идущую от ствола средней мозговой артерии или от основной артерии. Следует отметить, что эмболический материал, представляющий собой тромбоцитарно-фибриновый сгусток, может мигрировать, подвергаться лизису и расщеплению; этим обусловливается флюктуирующий характер симптоматики и в некоторых случаях — полный регресс вызванного ишемией неврологического дефицита. Локализация и размеры инфаркта зависят также от уровня коллатерального кровоснабжения через интактные сосуды.
Дата добавления: 2016-03-05; просмотров: 968;
