Ведение больных с артериальной гипертензией
Начиная обследование больных с артериальной гипертензией при сборе анамнеза, физикальном обследовании и лабораторных исследованиях, необходимо 1) выявить потенциально корригируемые формы симптоматической гипертензии (см. табл. 196-1); 2) определить исходное состояние больного; 3) обнаружить факторы, способные повлиять на выбор терапии или, напротив, на которые проводимая терапия может оказать неблагоприятное влияние; 4) установить наличие других факторов риска развития атеросклеротического поражения сердечно-сосудистой системы (гл. 195); 5) выяснить механизм (ы) развития гипертонической болезни, особенно если полученная информация позволит выработать для данного пациента более специфическую программу лечения. К сожалению, этот аспект обследования в настоящее время ограничивается отсутствием необходимых знаний о механизмах развития артериальной гипертензии; невозможностью подобрать специфическую терапию для отдельной группы пациентов, даже если известен механизм повышения у них артериального давления; а также возрастающей стоимостью идентификации какой-либо подгруппы больных, если для них имеется специфическая терапия. Однако по мере накопления дополнительной информации пятый компонент обследования пациентов с артериальной гипертензией приобретает большее значение.
Симптомы и признаки. У большинства пациентов с артериальной гипертензией нет симптомов, связанных с высоким артериальным давлением, вследствие чего их можно идентифицировать лишь в процессе физикального обследования. Симптомы, заставляющие пациента обращаться к врачу, обычно делятся на три категории: обусловленные собственно высоким артериальным давлением; поражением сосудов вследствие повышенного артериального давления и основным заболеванием в случае вторичной гипертензии. Несмотря на то что многие больные считают головную боль симптомом артериальной гипертензии, она характерна лишь для тяжелых случаев. Чаще всего боль локализуется в области затылка и появляется утром после пробуждения пациента, а затем постепенно в течение нескольких часов исчезает. Другими возможными жалобами при артериальной гипертензии могут быть головокружение, сердцебиение и легкая утомляемость. К жалобам, обусловленным сосудистыми расстройствами, относятся носовые кровотечения, гематурия, нарушения зрения вследствие поражения сетчатки, эпизоды слабости или головокружения, обусловленные преходящей ишемией мозга, стенокардия и одышка как отражение сердечной недостаточности. Иногда может появиться боль, вызванная расслоением аорты или разрывом аневризмы.
Примерами симптомов, связанных с основным заболеванием при симптоматической гипертензии, являются полиурия, полидипсия и мышечная слабость вследствие гипокалиемии у больных с первичным гиперальдостеронизмом или увеличение массы тела и эмоциональная лабильность у больных с синдромом Кушинга. У больных с феохромоцитомой эпизодически могут возникать головные боли, сердцебиение, обильное потоотделение и постуральные головокружения.
Клиническое обследование. Анамнез. Достоверные анамнестические данные о наличии артериальной гипертензии у родственников больного вместе с данными о периодическом повышении артериального давления в недавнем прошлом у него самого позволяют заподозрить гипертоническую болезнь. Вторичная гипертензия часто развивается как у лиц в возрасте моложе 35, так и старше 55 лет. Несомненное значение имеет упоминание о применении препаратов гормонов надпочечников или эстрогенов. Повторная инфекция мочевых путей предполагает наличие хронического пиелонефрита, хотя это заболевание может протекать и без клинически выраженных симптомов. Никтурия и полидипсия указывают на заболевания почек или эндокринные расстройства, в то время как травма или острая боль в боку могут быть ключевым симптомом повреждения почки. Данные анамнеза об увеличении массы тела указывают на возможное наличие синдрома Кушинга, а о ее уменьшении — феохромоцитомы. Целый ряд анамнестических данных может помочь при ответе на вопрос, достигли ли сосудистые изменения опасной стадии. К ним относятся стенокардия, симптомы недостаточности сосудов мозга, застойной сердечной недостаточности и/или периферической сосудистой недостаточности. При сборе анамнеза следует обращать внимание на наличие таких факторов риска, как табакокурение, сахарный диабет, расстройства липидного обмена и случаи ранней смерти родственников больного вследствие сердечно-сосудистых расстройств.
Физикальное обследование. Физикальное обследование начинают с внешнего осмотра пациента. Обращают внимание на форму лица и степень ожирения туловища, характерные для синдрома Кушинга, на пропорциональность развития мышц верхних и нижних конечностей, поскольку нарушение этих пропорций могло бы свидетельствовать о коарктации аорты. Затем необходимо сравнить величины артериального давления и пульса на обеих верхних конечностях, а измерения, выполненные в горизонтальном положении, — с измерениями в положении стоя. Повышение диастолического артериального давления при переходе пациента из положения лежа в вертикальное положение наиболее характерно для гипертонической болезни. Понижение давления при этом указывает на симптоматическую гипертензию. Тщательное обследование глазного дна является обязательным условием, поскольку офтальмоскопия позволяет получить наиболее достоверные сведения о длительности гипертензии и о дальнейшем прогнозе. Дополнительную информацию при этом дает классификация Кейта— Вагенера—Баркера (см. табл. 196-4). Следует определить и зарегистрировать специфические изменения глазного дна каждого глаза, а также оценить их степень. Важное значение имеют пальпация и аускультация сонных артерий, поскольку позволяют обнаружить признаки стенозирования или окклюзии их. Сужение сонных артерий может быть проявлением сосудистых поражений при артериальной гипертензии, а также признаком, указывающим на наличие поражения и почечных артерий, так как оба этих сосудистых образования страдают, как правило, одновременно. При обследовании сердца и легких следует обращать внимание на возможные признаки гипертрофии левого желудочка и декомпенсации работы сердца. Насколько выражен толчок верхушки левого желудочка? Выслушиваются ли III и IV тоны сердца? Имеются ли влажные хрипы в легких? При исследовании грудной клетки необходимо регистрировать все внесердечные шумы и пальпировать коллатеральные сосуды, поскольку по этим признакам можно говорить о наличии коарктации аорты.
Наиболее важной частью обследования брюшной полости является аускультативное обнаружение шумов, исходящих из стенозированных почечных артерий.
Шумы, вызванные сужением почечных артерий, практически всегда имеют диастолический компонент или могут быть постоянными. Лучше всего их выслушивать справа или слева от средней линии над пупком или по бокам. Эти шумы встречаются у большинства пациентов, стеноз почечной артерии у которых обусловлен фиброзной дисплазией, и у 40 — 50 % больных с функционально значимым атеросклеротическим стенозированием. Необходимо пропальпировать живот, поскольку при этом можно обнаружить аневризму или увеличенную поликистозную почку. Также важно тщательно исследовать пульс на бедренных артериях, и в случае его ослабления или запаздывания по сравнению с пульсом на лучевых артериях необходимо измерить артериальное давление и на нижних конечностях. Даже если при пальпации пульса на бедренных сосудах не будет выявлено отклонений от нормы у пациентов с артериальной гипертензией в возрасте до 30 лет, артериальное давление на нижних конечностях следует измерить хотя бы однократно. В заключение необходимо осмотреть конечности с целью возможного обнаружения отеков или признаков перенесенных ранее расстройств мозгового кровообращения и/или внутричерепной патологии.
Лабораторные исследования. Вопрос о том, какие лабораторные исследования следует выполнять при выявлении у пациента артериальной гипертензии, остается спорным. Разногласия касаются главным образом объема обследования больных с вторичными формами артериальной гипертензии или с гипертонической болезнью. В настоящее время все лабораторные исследования подразделяются на обязательные для выполнения у всех пациентов со стойкой артериальной гипертензией (основные исследования) и дополнительные (вторичные исследования), которые назначают, если при первичном обследовании заподозрена симптоматическая гипертензия и/или артериальное давление не снижается после медикаментозной коррекции.
Основные исследования. Функциональное состояние почек оценивают по наличию белка, крови и глюкозы в моче и путем изменения уровней креатинина в сыворотке и/или азота мочевины в крови (АМК), а также по результатам микроскопического исследования мочи. Для диагностики артериальной гипертензии, вызванной минералокортикоидами, и перед назначением мочегонных средств необходимо определить уровни ионов калия в сыворотке крови.
Целесообразно провести полное биохимическое исследование крови. Необходимо определить содержание глюкозы в крови, поскольку, с одной стороны, сахарный диабет может способствовать быстрому прогрессированию атеросклероза, поражению сосудов почек и диабетической нефропатии у больного с артериальной гипертензией, с другой — поскольку первичный гиперальдостеронизм, синдром Кушинга и феохромоцитома в ряде случаев тоже сопровождаются гипергликемией. Более того, поскольку антигипертензивная терапия с применением, например, мочегонных средств часто приводит к повышению уровней сахара в крови, важно определить исходный его уровень. Необходимо определить выраженность гиперкальциемии и уровни мочевой кислоты в сыворотке крови, так как гиперурикемией весьма часто страдают пациенты с почечной гипертензией и гипертонической болезнью, а также потому, что гиперурикемия может усугубиться под влиянием приема мочегонных средств. Измерение уровней холестерина и триглицеридов сыворотки крови помогает идентифицировать факторы, предрасполагающие к развитию атеросклероза. Во всех случаях для оценки исходного состояния функции сердца, в особенности при наличии у пациента гипертрофии левого желудочка, следует регистрировать электрокардиограмму. При рентгенографии грудной клетки можно обнаружить дилатацию аорты, ее удлинение и зазубрины на ребрах, возникающие при коарктации аорты.
Вторичные исследования (табл. 196-5). В ряде случаев при сборе анамнеза, физикальном обследовании и проведении основных лабораторных исследований полученной информации может быть не достаточно для установления точной причины повышения артериального давления. В этом случае требуются специальные исследования. Например, внезапное резкое повышение артериального давления и/или артериальная гипертензия любой степени выраженности у человека в возрасте до 25 или после 50 лет требуют проведения лабораторных исследований, позволяющих исключить наличие вазоренальной гипертензии и феохромоцитомы. Жалобы на головные боли, сердцебиение, приступы беспокойства, обильное потоотделение, гипергликемия и потеря массы тела говоря о необходимости выполнять исследования для выявления феохромоцитомы, а наличие шумов в брюшной полости — вазоренальной гипертензии. В случае подозрения на поликистоз почки, возникшего при физикальном обследовании верхней части брюшной полоски, следует провести внутривенную пиелографию. Тщательное исследование функции почек с целью выявить возможную почечную недостаточность необходимо при обнаружении высоких уровней креатинина или азота мочевины в крови, сопровождающихся протеинурией и гематурией (гл. 218). Специальные исследования для выявления симптоматической гипертонии показаны также в тех случаях, когда назначенная программа лечебных мероприятий оказывается неэффективной. Выбор методов специфической диагностики зависит от наиболее вероятной причины развития симптоматической гипертензии.
Таблица 196-5. Лабораторные тесты и специальные исследования для диагностики артериальной гипертензии
I. Основные исследования
А. Выполняемые всегда
Определение содержания белка, крови и глюкозы в моче Определение гематокритного числа Определение содержания ионов калия в сыворотке крови Определение уровня креатинина в сыворотке и/или азота мочевины в крови Электрокардиограмма
Б. Выполняемые в зависимости от стоимости и других факторов Микроскопический анализ мочи Определение лейкоцитарной формулы крови Определение содержания глюкозы, холестерина и триглицеридов в плазме крови Определение содержания кальция, фосфатов и мочевой кислоты в сыворотке крови Рентгенография грудной клетки
II. Специальные исследования для выявления симптоматической гипертензии
А. Вазоренальная гипертензия: быстрая ВВП или цифровая вычитательная ангиография
Б. Феохромоцитома: определение в суточной моче уровней креатинина, метанефринов и катехоламинов или уровня катехоламинов в плазме крови
В. Синдром Кушинга: ночной тест на подавление дексаметазона или определение уровня кортизола в суточной моче
Феохромоцитома (см. также гл. 326). Наиболее простой и в то же время один из эффективных методов диагностики феохромоцитомы у больного с артериальной гипертензией — это измерение содержания катехоламинов или их метаболитов в суточной моче, собранной в период повышения артериального давления, или измерение концентраций катехоламинов в плазме. Эти тесты информативны не только у лиц с периодическими повышениями артериального давления, поскольку более чем у 50 % больных с феохромоцитомой имеет место стойкая гипертензия. Необходимость в выполнении тестов с провокацией повышения артериального давления возникает редко, хотя в некоторых случаях могут быть рекомендованы и супрессивные тесты.
Синдром Кушинга (см. также гл. 325). Оптимальный метод выявления синдрома Кушинга — это определение содержания кортизола в суточной моче или измерение уровней кортизола в 7 и 10ч утра при введении 1 мг дексаметазона перед сном. Содержание кортизола в моче менее 100 мкг или понижение уровней кортизола в плазме до величин менее 50 мкг/л однозначно свидетельствуют о наличии синдрома Кушинга.
Вазоренальная гипертензия (см. также гл. 227). В качестве стандартного метода выявления почечной сосудистой гипертензии используется быстрая внутривенная пиелография. Признаками ишемии почек служат: 1) одностороннее замедление появления и экскреции контрастного вещества; 2) различие размеров обеих почек более 1,5 см; 3) неправильные контуры тени почки, указывающие на ее инфаркт или частичную атрофию; 4) зубчатость тени мочеточника или почечных чашек, возможно, вследствие расширения мочеточниковых артерий (коллатеральные зазубрины) и 5) избыточное накопление контрастного вещества в собирательной системе меньшей по размеру почки. При использовании этих критериев частота ложноположительных диагнозов составляет 11 %, а ложноотрицательных — 12 %. Цифровую вычитательную ангиографию рассматривали как более точный тест для выявления поражений сосудов почек, однако окончательно ее роль как диагностического метода при массовых обследованиях еще не определена, что объясняется ее относительно высокой стоимостью. Кроме того, остается недоказанной более высокая чувствительность и специфичность этого метода по сравнению с внутривенной пиелографией. Изотопная ренография и тест с инфузией саралазина также рассматривались как методы, пригодные для скрининга, хотя в настоящее время они применяются редко, что связано с их невысокими чувствительностью и специфичностью или ограниченной доступностью.
Однозначно решить вопрос о возможности хирургической коррекции заболевания почек можно на основании результатов почечной ангиографии и определения содержания ренина в почечных венах. Почечная ангиография позволяет обнаружить поражение артерий почек и одновременно определить его природу: атеросклероз, фиброзная или фибромускулярная дисплазия. Однако на основании результатов этого исследования нельзя сделать вывод о том, является ли данное сосудистое поражение причиной артериальной гипертензии, а также предсказать успех хирургического вмешательства. Следует отметить: 1) стеноз почечной артерии часто обнаруживают при ангиографии или аутопсии лиц, у которых артериальное давление находилось в пределах физиологической нормы и 2) гипертоническая болезнь довольно часто сопровождается стенозом почечной артерии, который сам по себе не является причиной повышения артериального давления. Для определения функционального значения выявленных при артериографии сосудистых поражений часто применяют двустороннюю катетеризацию обеих почечных вен с последующим определением активности ренина в плазме. Если одна почка ишемизирована, а другая — нормальная, то весь ренин, находящийся в крови, поступает из пораженной почки. В наиболее простых случаях активность ренина в плазме крови, оттекающей от ишемизированной почки, в 1,5 или более раз выше, чем в крови нормальной почки. Более того, венозная кровь, оттекающая от здоровой почки, содержит ренин приблизительно в тех же количествах, что и кровь нижней полой вены до впадения в нее почечных вен. Значительный успех хирургической коррекции может быть достигнут у 80 % подобных больных, если взятие крови из почечных вен выполнять аккуратно, соблюдая все условия: по меньшей мере за 10 дней до взятия крови прекратить прием всех препаратов, угнетающих активность ренина, в частности b-адреноблокаторов; в течение 4 дней больной должен получать пищу с низким содержанием соли; и/или в течение 24 ч он должен принимать ингибиторы превращающего фермента. Если при артериографии выявлена обструкция одной из ветвей почечных артерий, то следует попытаться получить кровь из основной ветви почечной вены, что позволит уточнить локализацию внутрипочечных артериальных дефектов, ответственных за повышение артериального давления.
Первичный гиперальдостеронизм (см. также гл. 325). У больных с первичным гиперальдостеронизмом практически всегда отмечается гипокалиемия. Лечение мочегонными средствами часто не позволяет правильно интерпретировать впервые выявленную гипокалиемию, и правильный диагноз первичного гиперальдостеронизма может быть поставлен на основании результатов таких ключевых исследований, как определение активности ренина и уровней альдостерона в плазме крови. При первичном гиперальдостеронизме концентрация или экскреция альдостерона высока, а активность ренина в плазме понижена. Величины этих показателей относительно не зависят от изменений натриевого баланса. Наиболее важной частью дальнейшего обследования больного после того, как был выявлен первичный гиперальдостеронизм, является определение обширности поражения. Понижение артериального давления после хирургического удаления морфологического субстрата заболевания может быть достигнуто только в случае одностороннего процесса.
Измерение активности ренина в плазме. Считается целесообразным измерять уровни ренина в плазме крови больных с наиболее выраженной артериальной гипертензией и сопоставлять их с экскрецией ионов Na с суточной мочой. На основании полученных данных можно судить, являются ли уровни ренина действительно высокими, низкими или нормальными. Также было высказано предположение, что полученная таким образом информация имеет значение не только для лечения больного, но и для определения дальнейшего прогноза патологического процесса. Однако из имеющихся в настоящее время результатов лечебных программ остается неясным, действительно ли получаемые таким образом сведения имеют какое-либо значение. Исключение составляют больные с подозрением на сосудистое поражение почек или избыточную секрецию минералокортикоидов. В этих группах больных латерализация ренина крови почечных вен или подавление уровней ренина в периферической крови могут иметь диагностическое и/или лечебное значение.
Лечение
Любого человека, диастолическое артериальное давление у которого стойко держится на уровне выше 90 мм рт. ст., желательно обследовать и предложить ему соответствующее лечение. Необходимо отметить, что при любой степени повышения артериального давления общий риск развития сосудистых осложнений выше у мужчин, чем у женщин, а у людей молодого возраста выше, чем у пожилых. Вопрос о целесообразности медикаментозной терапии, чреватой неприятными побочными эффектами, например у женщины в возрасте старше 70 лет, у которой повышение диастолического давления выше 90 мм рт. ст. не сопровождается появлением клинических симптомов, остается спорным. С другой стороны, абсолютно оправдана терапия, даже сопровождаемая побочными эффектами, у 30-летнего мужчины, диастолическое давление которого превышает 110 мм рт. ст. Именно у такого пациента можно ожидать наибольшего успеха от проводимого лечения. К счастью, в настоящее время имеется достаточный выбор медикаментозных гипотензивных средств, с помощью которых у большинства больных можно добиться удовлетворительных результатов по контролю артериального давления с минимальными побочными эффектами. В качестве приемлемого руководства при коррекции гипертензии можно использовать следующий постулат: при отсутствии специфических противопоказаний лечение следует проводить у всех пациентов, у которых при повторных измерениях диастолическое давление превышает 90 мм рт. ст. По вопросу о целесообразности коррекции изолированной систолической гипертензии высказываются противоречивые мнения. До тех пор пока хорошо контролируемые проспективные исследования не докажут обратного, лечение при изолированной систолической гипертензии проводить не рекомендуют. Больные с лабильной артериальной гипертензией или изолированной систолической гипертензией должны регулярно с интервалом в 6 мес проходить медицинские обследования, поскольку в подобных случаях часто развивается прогрессирующая и/или стойкая гипертензия.
Идентификация лиц с систолической гипертензией, которая может быть скорригирована хирургическим путем, не означает того, что им всем показана операция. Принятие решения зависит от возраста и общего состояния больного, естественного течения патологического процесса, изменения артериального давления в ответ на медикаментозную терапию. У больных с вазоренальной гипертензией следует иметь в виду возможность выполнения почечной ангиопластики, органосохраняющей операции или нефрэктомии, а также учитывать возраст и общее состояние здоровья вследствие атеросклеротического поражения сосудов почек. Это обусловлено тем, что, по имеющимся данным, устранение стеноза почечной артерии не увеличивает продолжительности жизни у лиц пожилого возраста с признаками поражения других сосудов. Знание особенностей естественного течения болезни необходимо, в частности, при решении вопроса о выборе терапии у лиц молодого возраста со стенозом почечной артерии, вызванным ее фиброзной дисплазией. Если данные артериографии указывают на наличие интимальной или субадвентициальной фиброплазии, приведшей к стенозу сосуда, то можно ожидать дальнейшего прогрессирования поражения. В этом случае требуется хирургическое вмешательство или ангиопластика. С другой стороны, фиброплазия средней оболочки сосудистой стенки редко прогрессирует, таким образом в подобном случае нет необходимости в оперативном вмешательстве или ангиопластике, особенно если артериальное давление удается контролировать лекарственными средствами. Решение об оперативном вмешательстве у больных с первичным гиперальдостеронизмом при отсутствии венографического подтверждения наличия опухоли одного из надпочечников должно приниматься с осторожностью, поскольку у них может иметь место мультинодулярная гиперплазия. Это означает, что для устранения избыточной секреции альдостерона потребуется выполнение двусторонней адреналэктомии. Однако даже после этого гипертензия обычно сохраняется. Если гипокалиемия может быть устранена с помощью спиронолактона или других лекарственных препаратов, и артериальное давление понижается под влиянием гипотензивной терапии, то имеет смысл воздержаться от оперативного лечения.
Общие мероприятия. Немедикаментозное лечение показано всем больным со стойкой артериальной гипертензией, но более всего пациентам с лабильной гипертензией. Общие мероприятия по контролю артериальной гипертензии включают: 1) устранение эмоционального стресса; 2) изменение режима питания; 3) регулярную физическую активность; 4) контроль других факторов риска развития атеросклероза. Устранение эмоционального стресса и внешних стрессовых раздражителей является одной из причин, по которой больных с артериальной гипертензией следует госпитализировать. И хотя обычно невозможно полностью оградить пациентов от всех внутренних и внешних стрессов, им следует настоятельно советовать избегать любых напряженных ситуаций. В ряде случаев может возникнуть необходимость рекомендовать больному сменить работу или изменить образ жизни. Недавно было высказано предположение, что использование методов психологической релаксации может способствовать нормализации артериального давления. Однако нет убедительных данных о том, что изолированное использование этих методов оказывает длительное действие.
Диететические мероприятия имеют три аспекта:
1. До недавнего времени больным с артериальной гипертензией настоятельно рекомендовали существенно сокращать потребление поваренной соли, что было связано с получением объективных данных о значительном снижении артериального давления при ограничении приема солей натрия и жидкости. Однако некоторые исследователи считают эти меры необязательными. Свое заключение они основывают на следующих двух наблюдениях: во-первых, у многих пациентов артериальное давление нечувствительно к количеству потребляемой соли; во-вторых, эффективным средством уменьшения содержания ионов Na в организме больных, у которых артериальное давление зависит от количества потребляемой соли, являются мочегонные препараты. Тем не менее имеется ряд сообщений о том, что, несмотря на отсутствие или незначительное влияние умеренного ограничения приема соли на артериальное давление, действие практически всех антигипертензивных препаратов при этом достоверно потенцируется. Вследствие этого понижения артериального давления удается достичь, используя меньшие, чем обычно, дозы препаратов. В результате реже развиваются побочные эффекты. Таким образом, при отсутствии явных противопоказаний к умеренному ограничению потребления соли, практически во всех случаях в настоящее время рекомендуют сокращать прием поваренной соли в среднем до 5 г в день. Для этого следует избегать досаливания нормально приготовленных блюд. В некоторых работах было также показано, что понижения артериального давления можно добиться, увеличивая потребление кальция. Несмотря на то что вопрос о целесообразности подобного изменения диеты остается открытым, это можно рекомендовать еще и потому, что повышенное потребление кальция, возможно, способствует также замедлению остеопороза, обусловленного возрастными изменениями.
2. Больным с избыточной массой тела необходимо ограничить потребление высококалорийной пищи. У некоторых пациентов с ожирением достоверное понижение артериального давления происходит только лишь вследствие уменьшения массы тела.
3. Данные о том, что изменение диеты может замедлить развитие осложнений атеросклероза, позволяют рекомендовать больным с артериальной гипертензией ограничивать потребление холестерина и насыщенных жиров. Показана также регулярная физическая активность, проводимая с учетом возможностей сердечно-сосудистой системы пациента. Физическая активность не только помогает добиться уменьшения массы тела, но имеются также данные, что физические тренировки сами по себе могут привести к нормализации артериального давления. Изотонические упражнения (бег с прыжками, плавание) более предпочтительны, чем изометрические (подъем тяжестей), поскольку последние провоцируют повьццение артериального давления. Диетические меры, перечисленные выше, направлена на контроль других факторов риска. Наиболее же эффективной дополнительной мерой в этой области является отказ от табакокурения.
Медикаментозная терапия (табл. 196-6). Для наиболее рационального использования антигипертензивных препаратов необходимо понимание механизмов и точек приложения их действия. В настоящее время рассматривают следующие классы гипотензивных препаратов: мочегонные, антиадренергические средства, вазодилататоры ингибиторы ангиотензинпревращающего фермента (ИАПФ).
Мочегонные средства (см. также гл. 182). Наиболее широко используемыми и лучше всего изученными препаратами этой группы являются тиазидные производные. Их непосредственный эффект обусловлен прежде всего экскрецией с мочой ионов Na и уменьшением объема жидкости в организме. При длительном использовании некоторые авторы отмечают также снижение периферического сосудистого сопротивления. Тиазидные диуретики традиционно выступают в качестве краеугольного камня большинства лечебных программ, направленных на понижение артериального давления. Действие этих препаратов длится обычно в течение 3 — 4 дней. Однако в последние годы отмечена тенденция к ограничению их использования, что обусловлено прежде всего побочным влиянием на метаболизм, оказываемое этими препаратами и заключающееся в развитии гипокалиемии вследствие потери калия с мочой; гиперурикемии в результате задержки в организме мочевой кислоты; нарушении толерантности к углеводам и развитии гиперлипидемии. Было показано, что такие еще более сильные диуретики, как фуросемид и этакриновая кислота, также оказывают гипотензивное действие. Однако применение их ограничено, что связано с непродолжительностью действия. Спиронолактон выводит ионы Na из организма, блокируя эндогенные минералокортикоиды. Вследствие этого он особенно эффективен у больных, у которых наблюдается избыточный синтез минералокортикоидов, т. е. с первичным или вторичным гиперальдостеронизмом. Несмотря на то что триамтерен и амилорид не являются непосредственными конкурентами альдостерона, они имеют те же точки приложения, что и спиронолактон, препятствуя реабсорбции ионов Na. Эффективность этих препаратов аналогична таковой спиронолактона. Отличие лишь в том, что триамтерен обладает незначительным собственным гипотензивным действием. Основным недостатком препаратов этой группы можно считать их способность вызывать гиперкалиемию, в особенности у больных с нарушением функции почек. Любой из этих трех калийсберегающих диуретиков может быть использован вместе с тиазидными мочегонными, позволяя сводить к минимуму потери ионов калия.
Антиадренергические препараты (см. также гл. 66). Эти препараты воздействуют либо на вазомоторный центр, либо на периферические нейроны,, модулируя выброс катехоламинов, либо блокируют адренергические рецепторы, находящиеся в тканях. К препаратам, имеющим преимущественно центральное действие, относятся клофелин, метилдофа и гуанабенз (Guanabenz). Эти препараты и их метаболиты являются главным образом агонистами a-адренорецепторов. Стимуляция a2-адренорецепторов вазомоторного центра мозга понижает симпатическую активность, что в свою очередь сопровождается понижением артериального давления. Обычно (чаще при использовании клофелина и гуанабенца) одновременно наблюдают уменьшение сердечного выброса и частоты сердечных сокращений, хотя барорецепторные рефлексы при этом не страдают, в результате постуральные симптомы отсутствуют. Однако прекращение приема этих препаратов, в частности клофелина и гуанабенца, в ряде случаев может приводить к развитию синдрома отмены с повышением артериального давления вследствие повышения выброса норадреналина, подавленного в условиях стимулирующего влияния этих препаратов на пресинаптические a-рецепторы.
Другим классом антиадренергических препаратов являются ганглиоблокаторы. На больного, находящегося в горизонтальном положении, они оказывают слабовыраженное действие, но предотвращают рефлекторную вазоконстрикцию при переходе пациента в вертикальное положение. Ганглиоблокаторы модулируют функцию как парасимпатической, так и симпатической нервной системы. Это объясняет разнообразные побочные эффекты, наблюдаемые при их приеме: нарушение аккомодационной способности глаза, паралитический илеус, задержка мочи, нарушение эрекции и эякуляции. В связи с этим в настоящее время ганглиоблокаторы используют в качестве препаратов резерва для быстрого понижения артериального давления. С этой целью больным с тяжелой гипертензией парентерально вводят быстродействующий препарат триметафан (Trimethaphan).
Таблица 196-6. Препараты, используемые при лечении больных с артериальной гипертензией (перечислены в соответствии с точкой приложения их действия)
| Точка приложения действия | Препарат | Дозы | Показания | Противопоказания | Частые и специфические побочные эффекты | ||||||||||||||||||
| Мочегонные средства | |||||||||||||||||||||||
| Почечные канальцы | Тиазидные диуретики Гидрохлор-тиазид | Зависят от конкретного препарата Перорально 25 мг в сутки или 2 раза в сутки | Мягкая гипертензия; как компонент при коррекции умеренной или тяжелой гипертензии | Сахарный диабет, гиперурикемия, первичный гиперальдо-стеронизм | Уменьшение содержания ионов К, гипергликемия, гиперурикемия, дерматиты, пурпура | ||||||||||||||||||
| Петлевые диуретики Фуросемид | Перорально 40— 80 мг 2—3 раза в сутки | Мягкая гипертензия; как компонент при коррекции тяжелой или злокачественной гипертензии | Гиперурикемия, первичный гипераль-достеронизм | Уменьшение содержания ионов К, гиперурикемия, тошнота, рвота, диарея | |||||||||||||||||||
| Калийсбере-гающие диуретики: Спиронолактон | Перорально 25 мг 2—4 раза в сутки | Гипертензия, вызванная избыточной секрецией минерало-кортикоидов; в сочетании с тиазидными препаратами | Почечная недостаточность | Гиперкалиемия, диарея, гинекомастия, нарушение регулярности менструального цикла | |||||||||||||||||||
| Триамтерен Амилорид | Перорально 50—100 мг 1— 2 раза в сутки Перорально 5— 10 мг в сутки | Те же | Почечная недостаточность | Гиперкалиемия, тошнота, рвота, судороги мышц нижних конечностей, нефролитиаз, нарушение функции желудочно-кишечного тракта | |||||||||||||||||||
| Антиадренергические препараты | |||||||||||||||||||||||
| Центрального действия | Клофелин Гуанабенц Метилдофа (блокирует также симпатические оконча-' ния) | Перорально 0,1 —0,6 мг 2 раза в сутки Перорально 4—16 мг 2 раза в сутки Перорально 250—1000 мг 2 раза в сутки Внутривенно 250—1000 мг каждые 4—6ч (может развиться толерантность) | Мягкая или умеренная гипертензия; заболевания почек, сопровождаемые повышением артериального давления Мягкая или умеренная гипертензия (перорально), злокачественная гипертензия (внутривенно) | Феохромоцитома, активное заболевание печени (для внутривенного введения), ггри приеме ингибиторов МАО | Постуральная гипотензия, сонливость, сухость во рту, рецидив гипертензии после резкой отмены препарата, бессонница, волчаноч-ный синдром Постуральная гипотензия, седативный эффект, усталость, диарея, нарушение эякуляции, лихорадка, гинекомастия, лактация, положительная реакция Кумбса (иногда в сочетании с гемолизом), хронический гепатит, острый язвенный колит | ||||||||||||||||||
| Вегетативные ганглии | Триметафан | Внутривенно 1 —6 мг/мин | Тяжелая или злокачественная гипертензия | Тяжелая коронарная болезнь сердца, цереброваскулярная недостаточность, сахарный диабет (во время гипогликеми-зирующей терапии), глаукома, простатит | Постуральная гипотензия, нарушения зрения, сухость во рту, запор, задержка мочи, импотенция | ||||||||||||||||||
| Нервные окончания | Алкалоиды раувольфии: Резерпин Октадин | Перорально 0,05—0,25 мг в сутки Перорально 10—300 мг в сутки | Мягкая или умеренная гипертензия у людей молодого возраста Умеренная или тяжелая гипертензия | Феохромоцитома, пептическая язва, депрессия, прием ингибиторов МАО Феохромоцитома, тяжелая коронарная | Депрессия, ночные кошмары, застойные явления в слизистой оболочке носа, диспепсия,'диарея, импотенция Постуральная гипотензия, брадикардия, | ||||||||||||||||||
| Гуанадрел | Перорально 5—75 мг 2 . раза в сутки | болезнь сердца, це-реброваскулярная недостаточность, прием ингибиторов МАО | сухость во рту, диарея, нарушение эякуляции, задержка жидкости в организме, астма | ||||||||||||||||||||
| a-Адренорецепторы | Фентоламин Феноксибенза-мин Празозин | Внутривенно 1 — 5 мг Перорально 10—50 мг 1— 2 раза в сутки (может развиться толерантность) Перорально 1 —10 мг 2 раза в сутки | Возможная или доказанная феохромоцитома Феохромоцитома Мягкая или умеренная гипертензия | Тяжелая коронарная болезнь сердца | Тахикардия, слабость, головокружение, приливы Постуральная гипотензия, тахикардия, миоз, застойные явления в слизистой оболочке носа, сухость во РТУ Внезапные обмороки, головные боли, седативный эффект, головокружения, тахикардия, антихолинергические эффекты | ||||||||||||||||||
| b-Адренорецеп-торы | Анаприлин Метопролол Надолол Атенолол Тимолол | Перорально 10— 120 мг 2— 4 раза в сутки Перорально 25— 150 мг 2 раза в сутки Перорально 20—120 мг/сут Перорально 25—100 мг/сут Перорально | Мягкая или умеренная гипертензия (особенно при наличии гипердинамического типа кровообращения) в сочетании с апрессином в сутки | Застойная сердечная недостаточность, сахарный диабет (во время гипогликемизирующей терапии), прием ингибиторов МАО | Головокружение, депрессия, бронхоспазм, тошнота, рвота, диарея, запор, сердечная недостаточность Менее выраженная | ||||||||||||||||||
| Пиндолол Лабетолол | 10—30 мг 2 раза в сутки Перорально 5 — 30 мг 2 раза в сутки Перорально 100—600 мг 2 раза в сутки | брадикардия в покое,-чем при использовании других b-адреноблокаторов | |||||||||||||||||||||
| Вазодилататоры | |||||||||||||||||||||||
| Гладкие мышцы сосудов | Апрессин Миноксидил Диазоксид | Перорально 10 — 75 мг 4 раза в сутки Внутривенно или внутримышечно 10—50 мг каждые 6 ч (может развиться толерантность) Перорально 2,5 — 50 мг 2 раза в сутки Внутривенно 1 — 3 мг/кг, но не | Как дополнение при лечении больных с умеренной или тяжелой гипертензией (перорально), злокачественная гипертензия (внутривенно или внутримышечно), заболевание почек с повышением артериального давления Тяжелая артериальная гипертензия Тяжелая или злокачественная гипер- | Системная красная волчанка, тяжелая коронарная болезнь сердца Тяжелая коронарная болезнь сердца Сахарный диабет, гиперурикемия, за- | Головные боли, тахикардия, стенокардия, анорексия, тошнота, рвота, диарея, волча-ночный синдром Тахикардия, усиление стенокардии, значительная задержка жидкости в организме, рост волос на лице и туловище, огрубение черт лица, возможен перикардиальный выпот Гипергликемия, гиперурикемия, задержка | ||||||||||||||||||
К препаратам, действующим на постганглионарные окончания ад ренергических нервов, относятся алкалоиды раувольфии, в частности резерпин. Их длительное действие является результатом угнетения накопления норадреналина в пузырьках адренергических нервных окончаний, что приводит к истощению запасов катехоламинов. Частые побочные эффекты, включая депрессию, застойные явления в слизистой оболочке, полости носа, диарея, нарушения половой функции и повышение желудочной секреции ограничивают применение этих препаратов. Октадин и его аналог с короткой продолжительностью действия, гуанадрел (Guanadrel) блокируют высвобождение норадреналина из адренергических нервных окончаний. Они в большей степени, чем другие препараты, действующие на нервные окончания, влияют на постуральные рефлексы, вызывая ортостатическую гипотензию. Однако седативный эффект и депрессию при их приеме наблюдают редко, так как эти препараты плохо растворяются в жирах, а следовательно, лишь в незначительных количествах поступают в центральную нервную систему.
Последнюю группу препаратов, оказывающих влияние на адренергическую систему, составляют блокаторы периферических а- и b-адренорецепторов или тех и других (см. также гл. 66). Фентоламин и феноксибензамин (Phenoxybenzamine) препятствуют взаимодействию норадреналина с a-адренорецепторами. Поскольку оба вышеназванных препарата блокируют как пресинаптические (a2-), так и постсинаптические (a1) a-адренорецепторы, то это может сопровождаться развитием толерантности к их действию. В то же время празозин более эффективен, так как селективно блокирует только постсинаптические, т. е. aльфа1-рецепторы. Таким образом, активность пресинаптических a-адренорецепторов сохраняется, подавляя высвобождение норадреналина. В соответствии с этим празозин вызывает менее выраженную тахикардию, но более заметную постуральную гипотензию по сравнению с вазодилататорами прямого действия, например апрессином.
В настоящее время имеется целый ряд эффективных блокаторов b-адренорецепторов, которые ограждают сердце от симпатического влияния. Применение их более эффективно при необходимости уменьшить сердечный выброс и понизить артериальное давление, повышенные под влиянием активности симпатических нервов. Кроме того, они блокируют опосредованное через адренергические нервные окончания высвобождение из юкстагломерулярных клеток почек ренина, что является важным компонентом их гипотензивного действия. Использование b-адреноблокаторов особенно целесообразно в сочетании с препаратами, понижающими тонус гладких мышц сосудов, так как при этом происходит рефлекторное повышение сократимости миокарда, а также с мочегонными средствами, поскольку их введение часто сопровождается повышением активности циркулирующего ренина. На практике b-адреноблокаторы оказываются эффективными даже при отсутствии признаков повышения симпатического тонуса, так как более чем у 50 % всех больных с артериальной гипертензией наблюдается понижение артериального давления. Однако эти препараты могут спровоцировать развитие застойной сердечной недостаточности и астмы у лиц, имеющих к ним предрасположенность. Им также следует осторожно применять больным с сахарным диабетом, поскольку они подавляют нормальный симпатический ответ на гипогликемию. Для лечения больных с бронхоспазмом были синтезированы кардиоселективные b-адреноблокаторы [метопролол (Metoprolol), атенолол (Atenolol)], Так называемые бетагадреноблокаторы, которые у данной группы больных более эффективны, чем неселективные b-адреноблокаторы, такие как анаприлин и тимолол. В отличие от других неселективных b-адреноблокаторов надолол выводится с мочой в неизмененном виде, период его полураспада 14—20 ч. Принимать препарат следует 1 раз в сутки, как и атенолол. Пиндолол является неселективным b-адреноблокатором, обладающим частичной агонистической активностью, в результате чего он вызывает менее выраженную брадикардию. Лабеталол (Labetalol) блокирует как а-, так и b-адренорецепторы. В связи с этим он понижает артериальное давление путем блокады b-адренорецепторов, как все препараты этой группы, а также благодаря уменьшению системного сосудистого сопротивления.
Вазодилататоры. Апрессин — наиболее эффективный из всех препаратов, оказывающих непосредственное релаксирующее влияние на гладкие мышцы сосудистой стенки. Он эффективен как при пероральном, так и при парентеральном поступлении в организм. Действует главным образом на сопротивляемость артерий, а не на растяжимость вен. Это проявляется отсутствием постуральных изменений при приеме препарата. К сожалению, влияние апрессина на периферическое сопротивление частично нивелируется рефлекторным повышением симпатического тонуса, что приводит к увеличению частоты сердечных сокращений и сердечного выброса. Это ограничивает возможности применения апрессина, особенно у пациентов с тяжелой коронарной болезнью сердца. Тем не менее препарат может быть эффективен при его применении одновременно с b-адреноблокаторами или такими веществами, как метилдофа или клофелин, предотвращающими рефлекторную симпатическую стимуляцию сердца. Однако в случае использования апрессина в дозах более 300 мг/сут развивается волчаночный синдром.
Миноксидил (Minoxidil) значительно более мощный вазодилататор, чем апрессин. К сожалению, он вызывает выраженный гирсутизм, вследствие чего рекомендуется лишь больным с тяжелой артериальной гипертензией и почечной недостаточностью.
Диазоксид (Diazoxide), тиазидное производное используют исключительно в экстренных ситуациях. Он не обладает мочегонными свойствами, даже, напротив, задерживает ионы Na в организме. Однако, как и другие тиазиды, он снижает толерантность к углеводам. Вводить препарат рекомендуется внутривенно, быстро. Артериальное давление начинает понижаться непосредственно после введения диазоксида. Действие препарата длится несколько часов. Нитропруссид при внутривенном введение также оказывает прямое вазодилатирующее действие, быстро развивающееся и также быстро оканчивающееся. Последние два препарата используют исключительно для понижения -артериального давления в экстренных ситуациях (табл. 196-7).
Таблица 196-7. Лекарственные средства, используемые для лечения больных с злокачественной гипертензией
| Препарат | Путь введения | Временные характеристики | Наличие оральной формы | ||
| начало действия | пик действия | длительность действия | |||
| Быстрое начало действия | |||||
| Диазоксид | Внутривенно в виде болюса | 1 —3 мин | 2 4 мин | 4— 12 ч | —— |
| Нитропруссид | Внутривенно, инфузия, непрерывно | Менее 1 мин | 1 —2 мин | 2 — 5 мин | |
| Триметафан | Внутривенно, инфузия, непрерывно | Менее 1 мин | 1 —2 мин | 2 — 5 мин | |
| Отсроченное начало действия | |||||
| Апрессин | Внутривенно, внутримышечно | 10—20 мин | 20—40 мин | 2—6 ч | + |
| Метилдофа | Внутривенно | 1 —3 ч | 3—5 ч | 2— 12 ч | + |
| Резерпин | Внутримышечно | 2—3 ч | 3—4 ч | 6—24 ч | + |
Ингибиторы ангиотензинпревращающего фермента. Было показано, что препараты некоторых групп, которые обсуждались выше, наряду с другими свойствами обладают способностью угнетать секрецию ренина. Это касается клофелина, резерпина, метилдофа и b-адреноблокаторов. Другую группу препаратов, оказывающих аналогичное действие, составляют средства, подавляющие действие фермента, превращающего ангиотензин I в ангиотензин II, а именно каптоприл и эналаприл. Ценность этих препаратов заключается не только в том, что они препятствуют образованию сильного вазоконстриктора — ангиотензина II, но и замедляют разложение не менее сильного вазодилататора — брадикинина. Кроме того, они влияют на продукцию простагландинов и могут модулировать активность адренергической нервной системы. Особенно эффективны препараты этой группы при почечной и вазоренальной гипертензии, а также при быстро прогрессирующей и злокачественной артериальной гипертензии. Они также эффективны в более легких случаях неосложненной гипертензии, вызывая при этом минимальные побочные эффекты. Тем не менее назначать их следует с осторожностью, поскольку их безопасность при длительном приеме пока не изучена.
Подходы к лекарственной терапии (рис. 196-1). Целью медикаментозной терапии является восстановление с помощью описанных выше препаратов, используемых по отдельности или в комбинации друг с другом, нормальных уровней артериального давления, вызывая как можно меньше побочных эффектов. Наиболее желательно назначать такие препараты, которые позволяют специфически корригировать исходное расстройство, приведшее к повышению артериального давления, например, спиронолактон при первичном гиперальдостеронизме. По мере углубления наших знаний о механизмах развития гипертензии у отдельных пациентов, специфическая терапия станет возможной у большего числа больных. Прежде всего это будет заключаться в нормализации артериального давления без многочисленных побочных реакций. В отсутствие подобной информации используют эмпирический подход. Подбирают комбинации таких средств, механизм действия которых различен. Однако за исключением тех случаев, когда тяжелая гипертензия (среднее диастолическое артериальное давление превышает 130 мм рт. ст.) требует проведения интенсивной терапии с применением одновременно нескольких препаратов, у большинства пациентов лечение следует начинать с какого-то одного из них. Поскольку в настоящее время имеется большое количество эффективных антигипертензивных средств, был разработан целый ряд терапевтических схем. В то же время идеальной схемы лечения пока не создано. До недавнего времени в качестве первичного подхода к коррекции артериального давления использовали поэтапную программу, предложенную Объединенным Национальным Комитетом по выявлению, оценке и лечению артериальной гипертензии. Согласно этой программе, практически всех больных с артериальной гипертензией следует лечить одинаково, начиная с тиазидных диуретиков с последующим добавлением к ним других препаратов. Лечение следует проводить по фиксированной схеме до тех пор, пока артериальное давление не стабилизируется. В последнее время стали высказываться мнения в пользу модификации этого стандартного подхода. Это обусловлено тем, что, с одной стороны, длительное лечение тиазидными диуретиками чревато побочными эффектами, а с другой — все больше появляется данных о том, что препараты других классов, в частности b-адреноблокаторы и ингибиторы превращающего фермента, также служат эффективными средствами монотерапии. По нашему мнению, в первую очередь целесообразно использовать b-адреноблокаторы или тиазидные диуретики. Критерии выбора при этом эмпирические, хотя в целом у лиц пожилого возраста и представителей негроидной расы более эффективны тиазидные мочегонные, а у молодых людей и представителей европеоидной расы целесообразнее использовать b-адреноблокаторы.
Схема выбора медикаментозных препаратов, представленная на рис. 196-1, основана на данных об эффективности, побочных реакциях и стоимости лекарственных средств, имеющихся в настоящее время. Этот подход может быть применен у любого пациента с артериальной гипертензией при отсутствии показаний к назначению специфической терапии. Начинать лечение предпочтительнее с назначения малых доз тиазидных диуретиков (25 мг гидрохлортиазида или его эквивалента), а не b-адреноблокаторов, так как стоимость первых невысока. Если предпочтение отдано b-адреноблокаторам, то в начале лечения их также следует назначать в малых дозах, а именно эквивалентных 25 мг атенолола ежедневно. Если артериальное давление у больного, находящегося в положении сидя, не превышает 140/90 мм рт. ст., то дополнительного лечения не требуется. Если не удается достичь понижения артериального давления, то следующим шагом является сочетанное применение указанных препаратов в тех же малых дозах, другими словами 25 или 50 мг атенолола или его эквивалента в комбинации с 25 мг гидрохлортиазида или его эквивалента ежедневно. При этом, однако, доза b-адреноблокатора может быть повышена до 100 мг атенолола в день. Поскольку изменения артериального давления нередко отсрочены, то дальнейшая коррекция схемы лечения должна осуществляться не ранее чем через 8 нед.
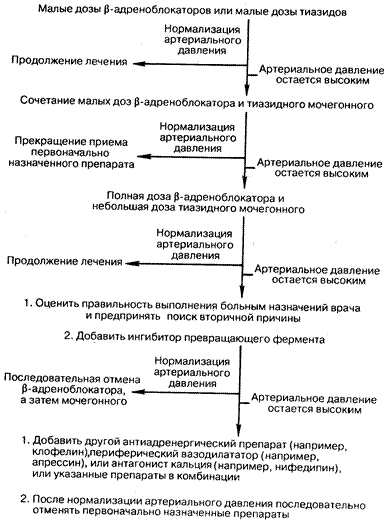
Рис. 196-1. Схема подхода к лечению больного с артериальной гипертензией в случае отсутствия специфической терапии.
Если сочетанное применение малых доз тиазидных диуретиков с b-адреноблокатором не приводит к нормализации артериального давления, то доза последнего может быть повышена до полной. В редких случаях увеличение дозы мочегонного средства до дозы, эквивалентной 50 мг гидрохлортиазида, может привести к исчезновению артериальной гипертензии. Однако в больших дозах тиазидные препараты используют редко, если вообще используют, поскольку при этом практически во всех случаях развиваются выраженные побочные реакции, включая понижение уровней ионов К в крови, гиперурикемию, нарушения метаболизма глюкозы без одновременного повышения эффективности терапии. Если сочетанное применение тиазидных диуретиков с b-адреноблокатором в полной дозе не приводит к нормализации артериального давления, следует тщательно обследовать больного с целью выявления вторичной причины артериальной гипертензии, как было описано выше. Если в ходе обследования не будет получена дополнительная информация, выбранную схему лечения целесообразно дополнить ингибитором превращающего фермента. В случае нормализации артериального давления следует прекратить прием b-адреноблокаторов или тиазидных диуретиков или уменьшить их дозу, определив таким образом такую схему лечения, при которой артериальной давление на уровне 140/90 мм рт. ст. или ниже можно будет поддерживать с помощью минимальных доз перечисленных лекарственных средств.
При таком подходе гипертензия сохраняется менее чем у 5 % больных. В этом случае прежде всего следует выявить причину неэффективности проводимой терапии (табл. 196-8). Если идентифицировать эти факторы невозможно, схему лечения необходимо дополнить одним из препаратов, представленных в табл. 196-6, а именно вазодилататором (например, апрессином) или антиадренергическим веществом (празозином или клофелином). Если при этом артериальное давление удается нормализовать, то, последовательно отменяя использованные ранее препараты, можно определить минимальную терапевтическую программу, позволяющую поддерживать нормальное артериальное давление.
Несмотря на то что приведенные выше рекомендации приемлемы для большинства пациентов, к каждому из них следует найти индивидуальный подход, поскольку больные могут по-разному реагировать на каждый отдельный препарат или их сочетание. Если пациенту требуется прием нескольких препаратов, то после определения наиболее эффективной комбинации следует использовать какую-нибудь одну фармацевтическую форму, в которую входят все указанные препараты. Это существенно облегчает выполнение назначения врача и повышает готовность пациента следовать его рекомендациям. Следует использовать любую возможность для того, чтобы уменьшить количество приемов лекарств, которые отрывали бы человека от его повседневной деятельности. Фармакологическое лечение пациента с гипертонической болезнью проводится обычно на протяжении всей его жизни, и, поскольку заболевание часто протекает бессимптомно, поддерживать готовность больного следовать сложным назначениям врача бывает очень трудно.
Таблица 196-8. Причины низкой эффективности лечения больных с артериальной гипертензией
Неправильное выполнение больным назначений врача Увеличение объема жидкости в организме
Вследствие избыточного потребления ионов Na
Под влиянием немочегонного гипотензивного препарата Избыточное увеличение массы тела Неадекватные дозы препарата Лекарственный антагонизм
Холодные лекарственные средства
Симпатомиметики
Пероральные противозачаточные средства (эстрогены)
Кортикостероиды Симптоматическая гипертензия
Особые случаи. Имеются четыре группы больных с артериальной гипертензией, требующих особого внимания вследствие сопутствующих обстоятельств.
Заболевания почек. Понижение артериального давления у больных с нарушенной функцией почек в начале лечения часто сопровождается первоначальным повышением уровня креатинина в сыворотке крови. Однако это изменение не свидетельствует о дальнейшем поражении структуры почечной ткани и не требует прекращения лечения, поскольку с нормализацией артериального давления можно ожидать нормализации и этого показателя. Однако повышение уровня креатинина сыворотки крови у больных, получающих ингибиторы превращающего фермента, должно обратить на себя внимание, так как у них может иметь место двустороннее поражение почечных артерий. Функция почек у подобных больных будет продолжать ухудшаться до тех пор, пока проводится лечение препаратами этой группы. Таким образом, при нарушении функции почек ингибиторы превращающего фермента следует принимать с осторожностью. Наряду с этим следует регулярно, каждые 4 — 5 дней, исследовать функцию почек в течение первых 3 нед лечения. Несмотря на то что назначение ингибиторов превращающего фермента противопоказано при двустороннем стенозе почечных артерий, они являются препаратами выбора у больных с односторонним стенозом почечной артерии и при сохранении нормальной функции контралатеральной почки.
Коронарная болезнь сердца. У больных этой группы, принимающих также сердечные гликозиды, тиазидные диуретики следует использовать с осторожностью, контролируя одновременно уровни калия в сыворотке крови, снижение которых должно быть быстро скорригировано. Отменять b-адреноблокаторы следует постепенно. Наиболее эффективными у больных этой группы могут быть антагонисты кальция и ингибиторы превращающего фермента, поскольку побочные реакции при их приеме минимальны по сравнению с другими медикаментозными средствами, в частности неспецифическими вазодилататорами.
Сахарный диабет. Коррекция артериального давления у больных с сахарным диабетом представляет собой особенно сложную проблему, так как многие используемые для этого препараты оказывают отрицательное влияние на метаболизм глюкозы. Наиболее эффективными могут быть ингибиторы превращающего фермента, не влияющие на метаболизм глюкозы или липидов и даже уменьшающие выраженность диабетической нефропатии за счет снижения сосудистого сопротивления и перфузионного давления почек, фактора, лежащего в основе нарушения функции почек у подобных больных.
Беременность. Лечение беременных женщин с артериальной гипертензией (гипертензия, индуцированная беременностью, преэклампсия, эклампсия), представляет собой довольно трудную задачу. Поскольку вопрос об ауторегуляции маточного кровотока остается нерешенным, понижение артериального давления во время беременности может привести к уменьшению плацентарной и фетальной перфузии. Вследствие этого для нормализации артериального давления обычно используют консервативный, подход. Если диастолическое артериальное давление не превышает 95 мм рт. ст., применение гипотензивных препаратов во II и III триместрах не рекомендуется. Строгое ограничение приема соли и/или назначение мочегонных средств также нецелесообразно, так как это сопровождается значительным уменьшением массы плода. По тем же причинам не рекомендуется применять b-адреноблокаторы, а в случае необходимости назначать их следует с большой осторожностью. Наиболее часто в качестве гипотензивных препаратов применяют метилдофу и апрессин, так как они не оказывают существенного влияния на плод. О безопасности использования во время беременности других антигипертензивных средств известно недостаточно. Имеются данные только о том, что нитропруссид и ингибиторы превращающего фермента могут оказывать отрицательное влияние на плод, вследствие чего категорически не рекомендуется назначать их женщинам в период беременности.
К'сожалению, лишь у 30 % больных в США лечение при артериальной гипертензии имеет успех. И только незначительное число неудач обусловлено неэффективностью лекарственных препаратов. В подавляющем большинстве случаев эти неудачи связаны с трудностями в выявлении артериальной гипертензии, невозможностью назначить эффективное лечение пациенту с бессимптомным течением болезни и чрезвычайной трудностью убедить его принимать назначенные препараты. Для того чтобы повысить эффективность лечения, пациенты должны осознавать необходимость приема лекарственных средств после подбора адекватной схемы лечения. Побочные эффекты и неудобства, связанные с лечением, должны быть нейтрализованы или сведены к минимуму, что позволило бы добиться лучшего взаимопонимания между врачом и пациентом.
Дата добавления: 2016-03-05; просмотров: 3242;
