По признакам целесообразности и возможности дальнейшей эвакуации.
В зависимости от решаемых задач выделяется два вида медицинской сортировки:
Внутрипунктовая проводится во всех функциональных подразделениях этапа медицинской эвакуации с целью распределения пораженных (больных) на группы в зависимости от опасности для окружающих, нуждаемости в лечебно-профилактических мероприятиях на данном этапе медицинской эвакуации и по месту и очередности их выполнения.
Эвакуационно-транспортная проводится для распределения пораженных (больных) по эвакуационному назначению, в зависимости от характера поражения (назначения), средства, способа и очередности дальнейшей эвакуации.
На этапах медицинской эвакуации пораженные распределяются по:
Опасности для окружающих - определяет степень нуждаемости пораженных в санитарной или специальной обработке, в изоляции. В зависимости от этого пораженных распределяют на группы:
− нуждающихся в специальной (санитарной) обработке (частичной или полной);
− подлежащих временной изоляции (в инфекционном или психоневрологическом изоляторе);
− не нуждающихся в специальной (санитарной) обработке.
Лечебному признаку — степень нуждаемости пострадавших в медицинской помощи, очередности и месте (лечебное подразделение) ее оказания. По степени нуждаемости в медицинской помощи в соответствующих подразделениях этапа эвакуации выделяют пораженных:
− нуждающихся в неотложной медицинской помощи (в первую или во вторую очередь);
− не нуждающихся в медицинской помощи на данном этапе (помощь может быть отсрочена) или нуждающиеся в медицинской помощи, но она в сложившихся условиях не может быть оказана;
− пораженных с травмой, несовместимой с жизнью, нуждающихся в симптоматической помощи, облегчающей страдания.
Эвакуационному признаку — необходимость, очередность эвакуации, вид транспорта и положение пораженного на транспорте. Исходя из этого признака пораженных распределяют по группам:
− подлежащих эвакуации за пределы очага (зона поражения), в другие территориальные, региональные лечебные учреждения или центры страны с учетом эвакуационного предназначения, очередности, способа эвакуации (лежа, сидя), вида транспорта;
− подлежащих оставлению в данном лечебном учреждении (по тяжести состояния, нетранспортабельны) временно или до окончательного исхода;
− подлежащих возвращению по месту жительства (расселению) или кратковременной задержке на медицинском этапе для медицинского наблюдения.
Особое внимание уделяется выявлению пострадавших, опасных для окружающих и нуждающихся в неотложной медицинской помощи.
Диапазон участия среднего медицинского персонала в проведении медицинской сортировки весьма широк в зависимости от занимаемой им должности в системе медицинской службы (бригады экстренной доврачебной помощи, врачебно-сестринские бригады, сортировочные врачебные бригады, вспомогательные органы сортировки — распределительные посты, вспомогательные распределительные посты и др.). В зависимости от этого фельдшер, медицинская сестра должны уметь работать не только в составе этих указанных подразделений и учреждений, но и вне их, когда придется принимать самостоятельные сортировочные решения при отсутствии врача.
На этапах медицинской эвакуации, где оказывается первая врачебная и квалифицированная медицинская помощь, пораженные (больные) распределяются на следующие группы:
1-я группа - опасные для окружающих (загрязненные РВ или ОВ), нуждающиеся в специальной обработке, а также лица, нуждающиеся в изоляции в изоляторах для больных с желудочно-кишечными или респираторными инфекционными заболеваниями, острыми психическими расстройствами;
2-я группа - нуждающиеся в оказании неотложной помощи на данном этапе медицинской эвакуации (этих пораженных направляют в соответствующее лечебное подразделение);
3-я группа - подлежащие дальнейшей эвакуации (хирургическая помощь оказывается на следующем этапе);
4-я группа - легкопораженные (после осмотра и оказания помощи могут быть отпущены для продолжения лечения в амбулаторных условиях);
5-я группа - пораженные с крайне тяжелыми, несовместимыми с жизнью повреждениями (агонирующие). Эвакуации такие пострадавшие не подлежат, им проводится симптоматическая терапия, направленная на облегчение страданий. Следует отметить, что сортировочное заключение в отношении пораженных, которые выделены в группу имеющих поражения не совместимые с жизнью, подлежит обязательному уточнению в процессе наблюдения и лечения.
Результаты медицинской сортировки фиксируются в первичной медицинской карточке (сопроводительном листе для пораженного в ЧС), истории болезни, а также с помощью сортировочных марок.
Сортировочные марки прикрепляют к одежде пораженного на видном месте булавками или специальными зажимами. Обозначения на марках служат основанием для направления пораженного в то или иное функциональное подразделение данного этапа и определения очередности его доставки.
Медицинская сортировка продолжается при прохождении пораженных через функциональные подразделения, при выполнении обозначенного маркой мероприятия она заменяется на другую; последнюю марку забирают при погрузке пораженного в транспортное средство для его эвакуации.
Для успешного проведения медицинской сортировки на каждом этапе медицинской эвакуации требуется тщательная ее организация. Для этого необходимо:
1. Выделение самостоятельных функциональных подразделений с достаточной емкостью помещений для раздельного размещения пораженных (носилочных и ходячих) и обеспечения удобных подходов к пораженным.
2. Организация вспомогательных функциональных подразделений для сортировки - распределительных постов, вспомогательных распределительных постов, сортировочных постов, сортировочных площадок и т.п.
3. Выделение необходимого количества медицинского персонала для работы в этих отделениях. Создание сортировочных бригад, их оснащение необходимыми простейшими средствами диагностики и оказания в процессе сортировки медицинской помощи (термометр, шпатели, шприцы, ножницы, перевязочный материал для исправления повязок и иммобилизации, антибиотики, сердечные и дыхательные аналептики), а также обеспечение средствами освещения.
4. Обязательная фиксация результатов сортировки (первичная медицинская карточка, сортировочные марки, сопроводительный лист для пораженного в ЧС) в момент ее проведения.
Как упоминалось, медицинская сортировка проводится на основе сортировочных признаков, которыми могут быть отдельные проявления поражения, заболевания, наличие каких-то отдельных симптомов (кровотечение, асфиксия и др.) или диагноз поражения (заболевания). Поэтому лицо, проводящее сортировку, должно по своей квалификации, оснащению и условиям работы иметь возможность выявить те сортировочные признаки, на основе которых должно быть принято правильное сортировочное решение.
Поступившие на тот или иной этап медицинской эвакуации пораженные, обычно сортируются на сортировочном (распределительном) посту, в момент выгрузки из транспортных средств перед приемно-сортировочным отделением (сортировочной площадкой) и в этом функциональном подразделении. На сортировочном (распределительном) посту медицинская сестра (фельдшер) должна выявить пораженных, нуждающихся в специальной (санитарной) обработке и подлежащих направлению в изоляторы.
С сортировочного поста автомобили с тяжелопораженными следуют к приемно-сортировочной для носилочных (сортировочной площадке). Здесь в момент разгрузки медицинская сестра (фельдшер) выявляют пораженных, нуждающихся в первоочередной помощи (с наружным кровотечением, асфиксией, судорогами, находящихся в состоянии шока, рожениц, детей и др.). После осмотра врачом они направляются в соответствующее функциональное подразделение. Остальных прибывших пораженных размещают рядами на сортировочной площадке или в приемно-сортировочных подразделениях.
Имеющийся опыт показывает, что в приемно-сортировочных подразделениях этапов медицинской эвакуации сортировку целесообразно проводить заблаговременно сформированными сортировочными бригадами.
В состав сортировочных бригад выделяют достаточно опытных врачей соответствующих специальностей, способных быстро оценить состояние пострадавшего, определить диагноз (ведущее поражение) и прогноз, не применяя трудоемкие методы исследования, установить характер необходимой медицинской помощи и порядок эвакуации. Учитывая волнообразность поступления пораженных, следует при возможности временно привлечь медперсонал из других отделений. Оптимальный состав сортировочной бригады для носилочных пораженных - врач, две медицинских сестры, два регистратора и звено носильщиков, а для ходячих - врач, медицинская сестра и регистратор.
Требования к врачам-сортировщикам:
− знать современную систему ЛЭО населения в катастрофах;
− знать роль и место ЛПУ, где они работают, в общепринятой системе ЛЭО (в масштабе города, области);
− знать современную патологию катастроф;
− уметь оформлять единую первичную медицинскую документацию на пострадавших в ЧС.
Первоначально осуществляется выборочная сортировка – выявляются пораженные, опасные для окружающих, затем путем беглого обзора пораженных выявляются наиболее нуждающиеся в медицинской помощи (с наличием наружного кровотечения, асфиксии, судорожного состояния, роженицы и др.).
После выборочного метода сортировки персонал переходит к последовательному («конвейерному») осмотру пораженных.
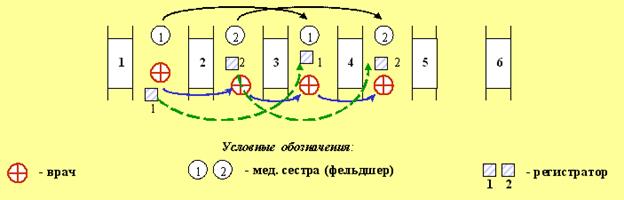
Врач, на основе опроса пораженного, его осмотра и обследования, принимает сортировочное решение, диктует сопровождающему его регистратору необходимые данные для записи в сопроводительном листе (для пораженного в ЧС) и в журнале учета пораженных (больных), дает указание медицинской сестре (фельдшеру) о выполнении необходимых медицинских мероприятий и обозначении сортировочного заключения (это должно быть сделано под контролем врача) сортировочной маркой. Затем врач с другим фельдшером (медицинской сестрой) и регистратором переходят к другому пораженному. Оставшаяся около пораженного медицинская сестра выполняет медицинские назначения, а регистратор заносит паспортные данные в сопроводительный лист (для пораженного в ЧС) и в журнал учета пораженных (больных). Приняв сортировочное решение по второму пораженному, врач с медицинской сестрой и регистратором, которые оставались у первого пораженного, переходят к третьему и т.д. Звено носильщиков в соответствии с сортировочной маркой, переносит пораженных в обозначенное функциональное подразделение этапа медицинской эвакуации. При проведении сортировки указанным методом одна сортировочная бригада может за час работы рассортировать до 30-40 носилочных пораженных (с оказанием неотложной помощи), используя в среднем 1,5-2 минуты на одного пораженного.
Для сортировки легкопораженных (ходячих) оборудуется специальное место. Легкопораженные (ходячие) в порядке очереди (под наблюдением младшего медицинского работника) подходят к врачу, который проводит сортировку, принимает решение, диктует регистратору необходимые данные для записи диагноза и мероприятий оказанной медицинской помощи в сопроводительном листе (для пораженного в ЧС) и в журнале учета пораженных (больных), дает указание медицинской сестре о необходимых медицинских мероприятиях и обозначении принятого решения (по сортировке, оказанию помощи и др.).
При сортировке в приемно-сортировочном отделении объем диагностических процедур должен ограничиваться лишь выявлением сортировочных признаков, необходимых для обоснованного сортировочного заключения; проводить подробное системное обследование пораженного (больного) в этом отделении не нужно. Очевидно, что, если у пораженного выраженная асфиксия или явления наружного кровотечения, то исследовать «состояние кожи», «речевую» или «двигательную» реакцию едва ли следует. Для выработки правильного сортировочного решения это не имеет значения.
1.1.6. Основы организации работы подвижного многопрофильного госпиталя ВЦМК «Защита».
Для оказания помощи пораженным в ЧС в феврале 1994 г. был создан полевой многопрофильный госпиталь (ПМГ) Всероссийского центра медицины катастроф (ВЦМК) «Защита» - головное мобильное медицинское формирование Всероссийской службы медицины катастроф.
Схема развертывания ПМГ зависит не только от числа пораженных и характера патологии в ЧС, но и состояния учреждений территориального здравоохранения.
Основой штатной структуры госпиталя являются лечебно-диагностические отделения: поликлиническое, приемно-диагностическое, хирургическое, анестезиолого-реанимационное, педиатрическое и госпитально-эвакуационное. В зависимости от характера ЧС и предполагаемого вида повреждений у пораженных отделения комплектуют специалистами соответствующего профиля.
ПМГ может развертываться в следующих вариантах:
− хирургический госпиталь - для приема пораженных, имеющих механическую травму (очаги землетрясений, транспортные аварии и т.д.);
− токсико-терапевтический госпиталь - для приема пораженных токсикологического профиля при химических авариях;
− радиологический госпиталь - для приема пораженных ионизирующими излучениями;
− многопрофильный госпиталь - для приема пораженных с комбинациями поражений, вызванных различными поражающими факторами (механическими, термическими, химическими и др.);
− терапевтический госпиталь - для приема и лечения больных;
− педиатрический госпиталь - для приема и лечения больных из числа детского населения;
− туберкулезный госпиталь - для приема, диагностики и временной госпитализации больных туберкулезом.
При полном развертывании госпиталь может за сутки принять до 250 пораженных (больных), провести их медицинскую сортировку, оказать нуждающимся квалифицированную и элементы специализированной медицинской помощи, подготовить пораженных при необходимости к эвакуации; для госпитализации нетранспортабельных пораженных (больных) госпиталь может развернуть до 150 стационарных коек.
Учитывая частоту ЧС различного характера, следует признать, что основным вариантом является использование ПМГ в качестве хирургического госпиталя.
В этом случае в районе ЧС госпиталь развертывает следующие функциональные подразделения: сортировочно-диагностическое и эвакуационное отделение, операционно-перевязочное и противошоковое отделение, госпитальное отделение с изолятором и психоприемником, рентгеновский кабинет, лабораторию, аптеку, помещение для отдыха персонала. Кроме того, развертываются подразделения материального обеспечения: столовая, склады и др.
Развертывание ПМГ для ликвидации последствий ЧС химического и радиационного характера встречается не часто. Это обусловливается тем, что при ЧС, вызванной химической аварией, все виды медицинской помощи пораженным должны быть оказаны в самое ближайшее время после поражения. Следовательно, в большинстве случаев рассчитывать на своевременное выдвижение, развертывание госпиталя и оказание в нем пораженным квалифицированной и специализированной медицинской помощи не представляется возможным.
Токсико-терапевтический госпиталь может принимать активное участие в ликвидации последствий ЧС химического характера в том случае, если он в режиме постоянной готовности находится вблизи от места химической аварии. А также при наличии возможности заблаговременного выдвижения госпиталя, например в случае захвата террористами заложников на химически опасном объекте и угрозе взрыва емкостей для хранения АОХВ.
Наиболее благоприятным вариантом развертывания ПМГ в районе химической аварии для оказания пораженным квалифицированной и неотложной специализированной медицинской помощи будет развертывание его на базе местных ЛПУ. В случае отсутствия подходящей базы госпиталь следует развертывать на незагрязненной территории с подветренной от химического очага стороны с использованием для этих целей штатного палаточного фонда (пневмокаркасных модулей).
Развертывание ПМГ в варианте радиологического госпиталя целесообразно при аварии на транспорте, перевозящем радиоактивные грузы. При подобной аварии может произойти разгерметизация контейнеров с радиоактивным грузом, что приведет к радиоактивному загрязнению окружающей среды с превышением уровней радиации, регламентированных нормативными документами для контролируемых условий, и к незапланированному облучению людей. В этих условиях ПМГ будет развертываться для работы в радиологическом варианте в пневмокаркасных модулях в полевых условиях. Принцип развертывания ПМГ в варианте радиологического госпиталя определяется медико-санитарной обстановкой, которая складывается в районе ЧС.
Вероятность одновременного разрушения химически опасных объектов, АЭС и других ядерных энергетических установок (в результате катастрофического землетрясения) полностью исключить нельзя. В связи с этим необходимо предвидеть вариант развертывания ПМГ в качестве многопрофильного госпиталя для одновременного приема пораженных с травматическими повреждениями в комбинации с поражениями АОХВ и радиационными поражениями (травма + АОХВ, травма + радиация и др.). В подобном варианте госпиталь должен выходить в район предназначения в полном составе со всеми своими подразделениями и развертывать следующие подразделения: управление госпиталя, сортировочно-диагностическое и эвакуационное отделение, отделение специальной обработки, операционно-перевязочное и противошоковое отделение, госпитальные отделения (для пораженных АОХВ, облученных, пораженных с механической травмой и ожогами), лабораторию, рентгеновский кабинет, изоляторы для инфекционных больных и для пораженных с острыми психическими расстройствами, подразделения обслуживания, морг, помещения для отдыха персонала госпиталя, столовую, склад и электростанцию.
Использование ПМГ в качестве терапевтического, педиатрического, туберкулезного обычно осуществляется в местах массового скопления населения (беженцев) в результате локальных вооруженных конфликтов и террористических актов.
За время существования ПМГ его структура и материально-техническое оснащение развивались и совершенствовались, и в настоящее время госпиталь представляет собой мобильное медицинское формирование постоянной готовности, укомплектованное специалистами высокого профессионального уровня, способное решать задачи любой сложности в ЧС.
Анализ 10-летнего опыта работы полевых госпиталей ВЦМК «Защита» разного профиля свидетельствует о том, что данные медицинские формирования являются оптимальной альтернативой при организации оказания квалифицированной и специализированной медицинской помощи в условиях нарушения деятельности учреждений территориального здравоохранения.
1.1.7. Особенности организации оказания медицинской помощи детям в чрезвычайных ситуациях
Становление и развитие государственной системы экстренной медицинской помощи детям в ЧС определяется соответствующими директивными документами, структурой Всероссийской службы медицины катастроф, проведением целенаправленных опытно-конструкторских работ, реальным опытом медицинского обеспечения детей в ЧС.
Сегодня педиатрическое звено отечественной службы медицины катастроф располагает уникальным опытом оказания медицинской помощи детям, пострадавшим в результате природных, техногенных ЧС, вооруженных конфликтов и иных ЧС, как в нашей стране, так и за рубежом. Это достигается за счет высокого научного потенциала и адекватного штата высококвалифицированных специалистов.
Опыт ликвидации медико-санитарных последствий ЧС свидетельствует, что среди всех потерь дети могут составлять 12 - 25%.
При техногенных ЧС с динамическими факторами поражения в структуре травм детей преобладают повреждения головы (52,8%), груди (9,8%), верхних (18,6%) и нижних (13,7%) конечностей.
По характеру повреждений у детей чаще отмечаются ранения мягких тканей, ушибы и ссадины (53,6%), черепно-мозговые травмы (26,0%), закрытые травмы груди и живота (20%). Имеют место травматический отит (2,4%), проникающие ранения глаз (1,4%), травматические асфиксии (1,5%) и другие повреждения (0,5%).
Потребность в стационарном лечении пораженных детей с механическими травмами достигает 44,7% (у взрослых этот показатель, по данным В.М. Рябочкина, составляет в среднем 32,4%).
Оказание медицинской помощи детям должно осуществляться с учетом анатомо-физиологических особенностей детского организма, обусловливающих отличия в клинических проявлениях и течении посттравматического заболевания по сравнению со взрослыми.
При одинаковой степени тяжести поражения дети имеют преимущество перед взрослыми при получении медицинской помощи, как в очаге поражения, так и за его пределами.
Экстренная медицинская помощь детям предусматривает проведение ряда лечебно-профилактических мероприятий. При организации первой медицинской помощи необходимо учитывать, что у детей исключается элемент само- и взаимопомощи, поэтому особое внимание должно быть обращено на своевременность высвобождения пораженных детей из-под обломков зданий, разрушенных укрытий, тушение горящей одежды и устранение продолжающегося воздействия других поражающих факторов. Проведение комплекса простейших медицинских мероприятий (первой медицинской помощи), направленных на спасение жизни пораженных и предупреждение тяжелых осложнений осуществляется с использованием подручных и (или) табельных медицинских средств.
В порядке первой медицинской помощи детям по показаниям проводятся:
1. Реанимационные мероприятия (искусственное дыхание, непрямой массаж сердца).
При проведении детям закрытого массажа сердца необходимо рассчитывать силу и частоту нажатий на нижний отдел грудины, чтобы не вызвать дополнительную травму грудной клетки.
2. Временная остановка наружного кровотечения доступными методами.
Учитывая слабое развитие мускулатуры, детям до трех лет для временной остановки наружного кровотечения из дистальных отделов конечностей в большинстве случаев достаточно наложить на поврежденную конечность давящую повязку не прибегая к кровоостанавливающему жгуту или закрутке.
3. Восстановление проходимости верхних дыхательных путей (удаление инородных тел, рвотных масс и т.д.).
4. Наложение повязок на раневые поверхности.
5. Иммобилизация при переломах костей, вывихах суставов, обширных ранах и сдавлениях мягких тканей.
6. Пероральная регидратация (щелочно-солевые растворы, горячее питье).
7. Укрытие детей от воздействия неблагоприятных климатических и погодных условий, организация ухода и оказания им необходимой медицинской помощи.
8. Эвакуация из очага поражения.
Вынос и вывоз детей должен осуществляться в первую очередь в сопровождении родственников, легкопораженных взрослых, личного состава спасательных формирований и т.п. Детей в возрасте до пяти лет выносят из очага к месту оказания доврачебной и первой врачебной помощи по возможности на руках, а не на носилках, чтобы избежать падения с носилок.
Для эвакуации пораженных детей используются наиболее щадящие виды транспорта в сопровождении медицинского персонала. Желательно, чтобы дети сразу эвакуировались в детские лечебно-профилактические учреждения, детские отделения (палаты) больниц, способные обеспечить квалифицированную и специализированную медицинскую помощь. При отсутствии такой возможности в лечебных учреждениях для взрослого населения необходимо профилировать для детей до 20% коечной емкости.
С прибытием в очаг ЧС бригад скорой медицинской помощи и врачебно-сестринских бригад из ЛПУ медицинская помощь пораженным детям расширяется до объема доврачебной и первой врачебной.
В дополнение к мероприятиям, проводимым в порядке первой медицинской помощи, доврачебная помощь по показаниям включает: введение инфузионных сред; введение обезболивающих и противосудорожных препаратов; медикаментозную профилактику раневой инфекции; введение сердечно-сосудистых средств и препаратов, стимулирующих дыхание.
Если первая медицинская и доврачебная помощь детям могут оказываться вне развернутых (приспособленных) медицинских пунктов, то первая врачебная, а тем более квалифицированная медицинская помощь требуют определенных условий для их проведения.
В настоящее время регламентированный объем первой врачебной помощи детям предусматривает:
− санацию дыхательных путей;
− введение воздуховода; фиксацию языка;
− интубацию трахеи; коникотомию;
− нижнюю трахеостомию;
− ручную и аппаратную искусственную вентиляцию легких; непрямой массаж сердца;
− внутрисердечное введение кардиотонических препаратов;
− кардиоэлектродефибрилляцию;
− наложение давящей повязки; тампонаду раны;
− переднюю и заднюю тампонаду носовых ходов;
− лигирование сосуда в ране;
− лигирование сосуда на протяжении;
− наложение окклюзионной повязки;
− пункцию плевральной полости; торакостомию;
− пункцию периферической вены;
− венесекцию и катетеризацию периферической вены;
− пункционную катетеризацию центральной вены;
− внутривенную инфузионную терапию;
− введение обезболивающих препаратов;
− футлярную новокаиновую блокаду сегментов конечностей; инфильтрационную новокаиновую блокаду мест переломов костей; проводниковую новокаиновую блокаду;
− отсечение нежизнеспособного сегмента конечности, при «травматической ампутации»;
− наложение жгута при длительном сдавлении мягких тканей конечностей;
− наложение асептической (антибактериальной) повязки на раны;
− транспортную иммобилизацию;
− катетеризацию мочевого пузыря;
− цистостомию;
− введение антибактериальных препаратов.
Анализируя содержание мероприятий первой врачебной помощи, необходимо учитывать, что данный этап медицинской эвакуации развертывается, как правило, в интересах пораженных, которые по тяжести состояния не могут быть эвакуированы в лечебные учреждения, расположенные вне зоны ЧС (иногда на значительном расстоянии). В связи с этим часть пораженных детей для стабилизации у них нарушенных витальных функций будет нуждаться в проведении мероприятий, относящихся к категории квалифицированной медицинской помощи.
В профильных (педиатрических) ЛПУ (отделениях), расположенных или развернутых за пределами очага ЧС, обеспечивается оказание квалифицированной и специализированной медицинской помощи пострадавшим детям и их дальнейшее лечение, включая реабилитацию.
1.1.8. Медицинская экспертиза и реабилитация участников ликвидации последствий чрезвычайных ситуаций
Медицинская экспертиза и медицинское освидетельствование спасателей представляет собой комплекс мероприятий, направленных на определение годности граждан к работе спасателями по медицинским показаниям, сохранение и укрепление здоровья спасателей (приказ Министерства здравоохранения Российской Федерации, Министерства Российской Федерации по делам гражданской обороны, чрезвычайным ситуациям и ликвидации последствий стихийных бедствий от 16.09.98 № 73/557). Она включает:
− изучение и оценку состояния здоровья и физического развития граждан на момент освидетельствования;
− определение годности граждан при поступлении на работу спасателем и степени годности к работе спасателем;
− экспертизу состояния здоровья граждан в период их увольнения с работы спасателем (на момент расторжения договора (контракта);
− определение причинной связи увечий (ранений, травм, контузий), заболеваний у спасателей, признаваемых (признанных) в период работы спасателем по договору (контракту) по состоянию здоровья негодными, временно негодными к работе спасателями, а также при изменении категории их годности к работе спасателем;
− оценку эффективности профилактической работы в аварийно-спасательных службах и медицинской реабилитации спасателей.
Медицинская экспертиза и медицинское освидетельствование спасателей организуются и проводятся в целях обеспечения комплектования аварийно-спасательных служб специалистами, годными по состоянию здоровья к работе спасателями, защиты прав спасателей на охрану их здоровья, повышения профессионального долголетия спасателей, а также сокращения расходов на медицинское обеспечение аварийно-спасательных служб.
Для решения задач медицинской экспертизы спасателей создаются органы врачебной экспертизы - штатные медико-экспертные комиссии (МЭК) и нештатные (постоянно и временно действующие) клинико-экспертные комиссии (КЭК) лечебно-профилактических учреждений, в которых спасатели состоят на медицинском обслуживании.
Штатные врачебно-экспертные комиссии (Центральная медико-экспертная комиссия Научно-практического центра медицинской экспертизы и реабилитации Всероссийского центра медицины катастроф «Защита», медико-экспертные комиссии региональных центров медицины катастроф) являются структурными подразделениями учреждений, на базе которых они создаются. На штатные врачебно-экспертные комиссии возлагается:
− организация медицинской экспертизы в аварийно-спасательных службах;
− методическое руководство работой нештатных КЭК и МЭК, контроль за их деятельностью;
− создание и ведение банка данных (регистра) о состоянии здоровья спасателей;
− контроль за организацией медицинского освидетельствования спасателей, анализ и оценка результатов медицинского освидетельствования спасателей;
− организация подготовки и усовершенствования медицинских кадров по вопросам экспертизы спасателей;
− решение разногласий и споров, рассмотрение заявлений, предложений и жалоб по вопросам экспертизы спасателей;
− организация и ведение медицинского учета и отчетности по вопросам медицинской экспертизы;
− разработка и реализация мер, направленных на совершенствование экспертизы спасателей и мер по ее улучшению;
− организация научных исследований по вопросам медицинской экспертизы и медицинского освидетельствования спасателей.
Нештатными органами врачебной экспертизы спасателей являются:
− постоянно действующими - клинико-экспертные комиссии (КЭК) лечебно-профилактических учреждений;
− временно действующими - медико-экспертные комиссии (МЭК), создаваемые при необходимости на определенный период времени для очередного планового освидетельствования спасателей приказом начальника региональной (территориальной) аварийно-спасательной службы (формирования). Комплектование временно действующих МЭК осуществляется врачебным составом профессиональных аварийно-спасательных формирований с привлечением специалистов лечебно-профилактических учреждений по согласованию с их работодателями. Председателем комиссии назначается наиболее подготовленный по вопросам медицинской экспертизы врач-специалист из числа привлекаемых к работе в комиссии врачей. Методическое руководство работой комиссии организуется и осуществляется региональными (территориальными) центрами медицины катастроф.
На нештатные медико-экспертные комиссии возлагается:
− определение годности (негодности) граждан к поступлению на работу спасателем;
− определение годности (негодности) спасателей к работе по состоянию здоровья, в том числе после медицинской реабилитации.
На КЭК лечебно-профилактических учреждений, кроме того, возлагается определение причинной связи увечья (ранения, травмы, контузии), заболевания с исполнением спасателем обязанностей, возложенных на него по договору (контракту).
Освидетельствование граждан, поступающих на работу спасателями, осуществляется перед заключением договора (контракта), работающих спасателями - по результатам медицинских осмотров при наличии заболеваний (увечий), которые могут привести к изменению категории годности спасателя. Медицинское освидетельствование проводится по завершении стационарного обследования и лечения спасателя только в случаях, когда установленные при обследовании изменения в состоянии здоровья вызывают необходимость: изменить экспертное заключение, определить необходимость дополнительной или повторной медицинской реабилитации спасателей.
Направление на медицинское освидетельствование с указанием цели освидетельствования выдается учреждением (организацией, предприятием), в которое гражданин (гражданка) поступает на работу спасателем (в котором работает спасатель). Направление выдается на руки освидетельствуемому для предоставления в КЭК лечебно-профилактического учреждения, к которому прикреплен спасатель, либо в нештатную временно действующую МЭК.
Кроме направления, спасатели профессиональных аварийно-спасательных служб (формирований) представляют в опечатанном виде медицинскую книжку установленной формы с кратким эпикризом, в которой врач аварийно-спасательной службы (формирования) отражает динамику изменений в состоянии здоровья, индивидуальные психологические особенности, перенесенные заболевания, особенности их течения.
Руководители организаций, учреждений (предприятий), в которых работают спасатели, несут ответственность за своевременное направление спасателей на очередное и внеочередное медицинское обследование и освидетельствование.
Медицинская реабилитация спасателей, принимавших участие в ликвидации чрезвычайных ситуаций, представляет собой комплекс мероприятий, направленных на проведение экспертизы и восстановление здоровья, психофизиологического состояния и профессиональной работоспособности.
Медицинская реабилитация спасателей предполагает использование специальных форм и методов профилактики, диагностики и лечения, а также организованного отдыха. Для медицинской реабилитации спасателей могут применяться нетрадиционные методы профилактики, диагностики и лечения, разрешенные Федеральной службой по надзору в сфере здравоохранения и социального развития (постановление Правительства Российской Федерации от 31 октября 1996 года № 1312 «О порядке бесплатной медицинской реабилитации спасателей в Российской Федерации» и постановление Правительства Российской Федерации от 1 февраля 2005 года № 49). Психологическая реабилитация является обязательной составляющей медицинской реабилитации.
Основными задачами медицинской реабилитации спасателей являются:
− экспертиза здоровья, психофизиологического состояния и профессиональной работоспособности спасателей;
− поддержание высокой работоспособности спасателей при ликвидации чрезвычайных ситуаций;
− проведение восстановительной терапии в случаях травм, заболеваний и обострений хронических заболеваний, связанных с участием в ликвидации чрезвычайных ситуаций;
− выведение из организма радиоактивных, ядовитых и других вредных веществ;
− профилактика и лечение соматических и психоэмоциональных нарушений;
− коррекция и нормализация психофункционального состояния;
− восстановление профессиональной работоспособности.
Основными принципами медицинской реабилитации спасателей являются:
− осуществление права каждого спасателя на проведение медицинской реабилитации;
− приоритетное использование медицинских научно-исследовательских и лечебно-профилактических учреждений для проведения медицинской реабилитации спасателей;
− своевременность, последовательность и преемственность проведения медицинской реабилитации спасателей;
− сочетание различных форм и методов медицинской реабилитации спасателей на основе системного и индивидуального подходов.
Медицинская реабилитация спасателей осуществляется в следующих формах: в ходе ликвидации чрезвычайной ситуации; амбулаторно-поликлиническая; стационарная; санаторно-курортная.
На медицинскую реабилитацию направляются принимавшие участие в ликвидации чрезвычайных ситуаций спасатели, у которых отмечается временное или стойкое нарушение здоровья, психоэмоционального состояния, снижение или утрата профессиональной работоспособности.
В целях своевременного выявления нарушений здоровья и психоэмоционального состояния, утомляемости и снижения профессиональной работоспособности проводятся медицинские осмотры и обследования спасателей:
− плановые (углубленные) - 1 раз в год, если по медицинским показаниям не предусмотрены более частые осмотры и обследования;
− предэкспедиционные - перед отъездом в район чрезвычайной ситуации;
− текущие - ежедневно в ходе ликвидации чрезвычайной ситуации (после окончания рабочей смены);
− послеэкспедиционные - не позднее 7 дней после прибытия из района чрезвычайной ситуации к месту постоянной работы.
Заключение о необходимости проведения медицинской реабилитации спасателя выдается медицинским учреждением, к которому прикреплен спасатель. Форма медицинской реабилитации устанавливается лечащим врачом или специально назначаемой медицинской комиссией.
Медицинская реабилитация проводится:
− в ходе ликвидации чрезвычайных ситуаций – медицинскими формированиями и учреждениями, расположенными в районе чрезвычайной ситуации, независимо от их ведомственной принадлежности;
− амбулаторно-поликлиническая и стационарная – медицинскими учреждениями, к которым прикреплены спасатели. При отсутствии в указанных учреждениях лечебно-диагностического оборудования, кабинетов и отделений, необходимых для обследования и проведения медицинской реабилитации, - другими лечебно-профилактическими учреждениями;
− санаторно-курортная - в санаториях и домах отдыха в соответствии с медицинскими показаниями.
В случае отказа спасателя от медицинской реабилитации в его медицинской карте (медицинской книжке) и в протоколе заседания медицинской комиссии делается соответствующая запись.
Дата добавления: 2015-12-01; просмотров: 1010;
