Главные клинические признаки
Печеночные – цирроз печени, хронический активный гепатит, фульминантная печеночная недостаточность. На начальной стадии изменения в печени неспецифические – мелко‑и среднекапельная жировая дистрофия, некрозы единичных гепатоцитов, перипортальный фиброз. Далее развивается клиника хронического гепатита высокой степени активности с желтухой, высоким уровнем аминотрансфераз, гипергаммаглобулинемией. При прогрессировании – цирроз печени с портальной гипертензией и печеночно‑клеточной недостаточностью. Фульминантная печеночная недостаточность – редкое проявление гепатоцеребральной дистрофии. Развивается у подростков и молодых людей. Характерные признаки, позволяющие дифференцировать ее с фульминантным гепатитом вирусной этиологии: небольшое повышение активности трансаминаз (с преобладанием повышения активности АСТ), низкий уровень щелочной фосфатазы, крайне низкий уровень альбумина в сыворотке крови, высокий уровень прямого и непрямого билирубина (внутрисосудистый гемолиз), гемоглобинурия, высокий уровень меди в сыворотке печени и ее экскреции с мочой. Часто сопровождается гемолитической анемией, связанной с массивным высвобождением меди из печени. Почти у всех больных гепатит развивается уже на фоне цирроза. Единственный эффективный метод лечения ‑трансплантация печени.
Существует абдоминальная форма Керара – поражение печени преобладает на всем протяжении болезни и рано осложняется печеночной недостаточностью. В дебюте – развитие отечно‑асцитического синдрома, степень выраженности которого не соответствует выраженности других признаков портальной гипертензии. Постоянное наличие большого количества несвязанной меди в сыворотке крови и повышенное отложение ее не только в печени, но и в других органах приводит к повреждению головного мозга, роговицы, почек, скелета, гемолизу эритроцитов.
Неврологические – экстрапирамидные, церебеллярные, псевдобульбарные нарушения, судорожные припадки.
Две основные формы заболевания – ригидно‑аритмогиперкинетическая, или ранняя, и дрожательная ‑значительно различаются по своим клиническим проявлениям.
Первая характеризуется быстрым развитием общей ригидности и наличием неритмичных гиперкинезов атетоидного или торсионно‑спастического характера. Эта форма заболевания начинается в детском возрасте – от 7 до 15 лет. Висцеральные расстройства могут проявляться раньше – в возрасте 3–5 лет. Как правило, выражены признаки печеночной патологии, которые часто предшествуют развитию неврологической симптоматики.
Флексорно‑экстензорный тремор. Его выраженность колеблется от едва заметного дрожания рук до тремора всего тела. Тремор усиливается при волнении и целенаправленных действиях. Умеренный тремор у ряда больных может иметь акцент на одной стороне. Тремор пальцев вытянутых рук типичный, "порхающий".
Мышечная дистония наблюдается у всех больных. Проявления дрожательно‑ригидной формы различной выраженности. Определяется гипомимия, гиперсаливация, затрудненная монотонная речь, снижение интеллекта.
Акинетико‑ригидная форма сопровождается ярко выраженным ригидным синдромом, затрагивающим различные группы мышц. В развернутой стадии выявляется гиперкинез по типу "бьющихся крыльев", к которому могут присоединяться интенционный компонент, дизартрия, дисфагия, мозжечковые расстройства, миоклонии. Без специфической терапии нарастание симптоматики приводит к выраженным контрактурам, обездвиженности, грубой деменции.
У больных с экстрапирамидной патологией могут развиваться пирамидные моно‑ и гемипарезы. Такие случаи относятся к экстрапирамидно‑корковой форме гепатоцеребральной дистрофии, которая отличается от других форм значительным поражением коры больших полушарий. У больных часто отмечаются эпилептические припадки общего и особенно джексоновского характера, тяжелое нарушение интеллекта с грубыми нарушениям личности.
Психические нарушения могут иметь место и у больных с другими формами заболевания. Они характеризуются изменениями эмоционально‑волевой сферы, снижением психической активности и интеллекта.
Наряду с этим наблюдаются случаи доброкачественного течения гепатоцеребральной дистрофии, когда у больных в течение длительного времени неврологическая симптоматика отсутствует или имеются очень легкие симптомы, которые не нарушают их трудоспособности. Такие больные, как правило, выявляются случайно при обследовании семей больных, с развернутой картиной заболевания.
Почечные – канальцевые нарушения (глюкозурия, урикозурия, аминоацидурия, гиперкальциемия), снижение клубочковой фильтрации, дистальный ренальный тубулярный ацидоз приводит к развитию нефролитиаза. Поражение почек проявляется периферическими отеками, микрогематурией, незначительной протеинурией, повышением концентрации креатинина сыворотки крови. Как ранний симптом, может наблюдаться макро‑ и микрогематурия. Наиболее часто в моче обнаруживают треонин, тирозин, лизин, валин, фенилаланин. Часто встречается почечный канальцевый ацидоз, который может приводить к образованию камней.
Офтальмологические – кольцо Кайзера‑Флейшера, катаракта (содержащие медь отложения в капсуле хрусталика). На поздних стадиях болезни появляется кольцо Кайзера‑Флейшера – это зеленовато‑коричневое кольцо по периферии роговицы. Вначале оно появляется на верхнем полюсе. Если церулоплазмин в сыворотке меньше 20 мг/дл, то кольцо есть, если больше 20 мг/дл – кольца нет.
Выявляется с помощью щелевой лампы – при осмотре окулистом.
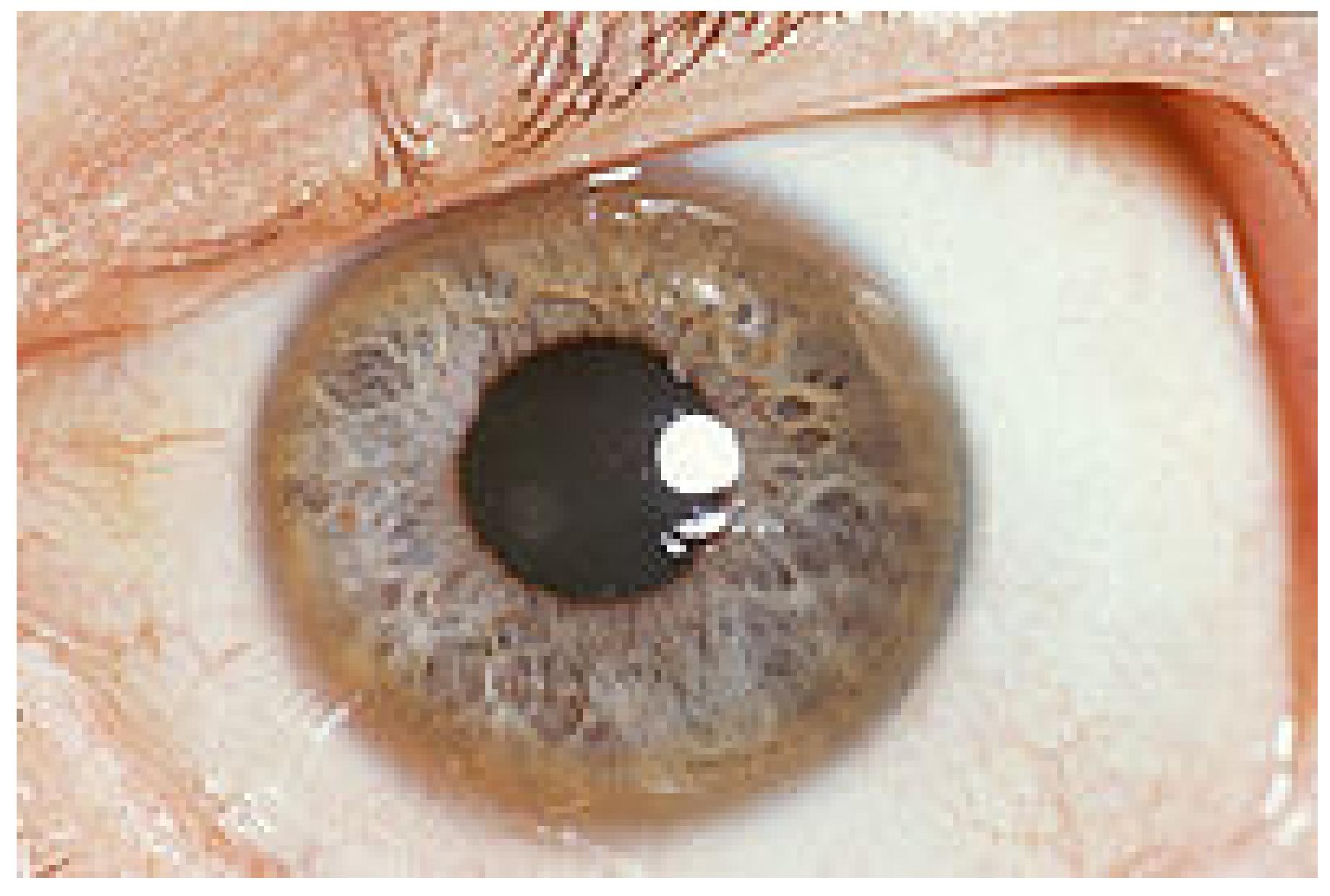
Кольцо Кайзера‑Флейшера у пациента с симптомами Болезни Вильсона – Коновалова.
Другие изменения:
1. Дерматологические – голубые лунки у ногтевого ложа, сосудистая пурпура, гиперпигментация кожи, acantosis nigricans.
2. Мышечно‑скелетные – деминерализация костей, ранний остеоартроз, субартикулярные кисты и фрагментация околосуставной костной ткани. Изменение позвоночника за счет отложения дигидрата пирофосфата кольца.
3. Гематологические – острый сосудистый гемолиз; гемолиз способствует образованию камней в желчном пузыре.
4. Эндокринологические – аменорея, спонтанные аборты, задержка полового развития, гинекомастия, гирсутизм, ожирение, гипопаратиреоидизм.
5. Сердечно‑сосудистые – кардиомиопатия, аритмия.
6. Желудочно‑кишечные – холелитиаз, панкреатит, спонтанный бактериальный перитонит.
Течение прогрессирующее, с периодами ремиссий и обострений. По стадиям болезнь Вильсона‑Коновалова можно разделить на преклиническую и клиническую: печеночную и/или преневрологическую и неврологическую. Н. В. Коновалов в 1960 г. выделил 5 форм гепатолентикулярной дегенерации: абдоминальную (печеночную), ригидно‑аритмогиперкине‑тическую (раннюю), дрожательно‑ригидную, дрожательную и экстрапирамидно‑корковую. При последних 4‑х формах гепатит может протекать латентно, то есть без видимых клинических признаков поражения печени.
Диагностика
Диагностика основывается на характерных клинических симптомах и признаках нарушения обмена меди.
Основные тесты для диагностики болезни Вильсона‑Коновалова:
1. обнаружение кольца Кайзера‑Флейшнера;
2. выявление снижения содержания церулоплазмина в сыворотке крови до уровня ‹20 мг/дл (норма 20–40 мг/дл, 1,523,31 мкмоль/л): уровень ‹5 мг/дл – абсолютное доказательство болезни Вильсона‑Коновалова. Умеренное снижение может встречаться у гетерозиготных носителей гена, при циррозе печени другой этиологии, при синдроме мальабсорбции, нефротическом синдроме и др.; у 10–15% больных с абдоминальной формой заболевания уровень церулоплазмина может быть в пределах нормы;
3. повышение экскреции меди с мочой более 100 мкг в сутки (норма – 20–50 мкг в сутки);
4. повышение содержания меди в органах, в частности, в биоптатах печени (свыше 250 мкг/г сухой массы);
5. D‑пеницилламиновый тест – повышение суточной экскреции меди до уровня ›1500 мкг, в норме значительного увеличения экскреции меди с мочой не наблюдается;
6. высокий уровень включения изотопа меди в церулоплазмин – в норме – отсутствие пика включения через 48 часов; тест диагностически значим только у больных с нормальным уровнем церулоплазмина;
7. генетические исследования: значимы у сибсов и других членов семьи пробанда.
Проводится и ДНК‑диагностика гепатолентикулярной дегенерации, однако большое количество мутаций (более 300) гена АТП7В на 13‑й хромосоме, приводящих к заболеванию, не позволяет сделать это во всех необходимых случаях.
Для выявления и оценки степени поражения головного мозга необходимо провести КТ, МРТ и электроэнцефалографию головного мозга. МРТ может выявить типичные для болезни Вильсона‑Коновалова изменения: атрофию и уплотнение структуры базальных ганглиев и лентикулярного ядра.
Для выявления и оценки степени поражения других органов необходимо провести целый спектр дополнительных лабораторных и инструментальных исследований, который включает: анализы крови и мочи, УЗИ органов брюшной полости и почек, ЭКГ и эхокардиографию, рентгенографию или МРТ костно‑суставной системы.
Дата добавления: 2016-02-02; просмотров: 1090;
