Этиология хронического легочного сердца.
Все заболевания, вызывающие хроническое ЛС, по классификации экспертов ВОЗ (1960) делят на три группы:
1. первично влияющие на прохождение воздуха в легких и альвеолах;
2. первично влияющие на движение грудной клетки;
3. первично поражающие легочные сосуды.
К первой группе относят болезни, первично поражающие бронхолегочную систему (ХОБЛ, хронические бронхиты и пневмонии, эмфизема легких, фиброзы и гранулематозы легких, туберкулез, профессиональные заболевания легких и др.).
Вторую группу составляют заболевания, ведущие к нарушению вентиляции вследствие патологических изменений подвижности грудной клетки (кифосколиоз, патология ребер и диафрагмы, болезнь Бехтерева, ожирение и др.).
В роли этиологического фактора заболеваний третьей группы выступает первичное поражение легочных сосудов (повторные тромбоэмболии легочной артерии, васкулиты, первичная легочная гипертензия, атеросклероз легочной артерии и др.).
Несмотря на то что к настоящему времени в мировой литературе известно около ста заболеваний, приводящих к развитию хронического ЛС, самыми частыми причинами остаются хронические респираторные заболевания (в первую очередь – ХОБЛ). Перечень основных хронических респираторных заболеваний приведен в табл. 1–10.
Таблица 1–10. Хронические респираторные заболевания, приводящие к развитию легочного сердца
Обструктивные заболевания легких
• ХОБЛ.
• Муковисцидоз.
• Бронхозктатическая болезнь.
• Облитерирующий бронхиолит
Интерстициальные заболевания легких
• Интерстициальные заболевания легких, ассоциированные с системными заболеваниями соединительной ткани.
• Идиопатические интерстициальные пневмонии (идиопатический легочный фиброз, неспецифическая интерстициальная пневмония, другие формы идиопатических интерстициальных пневмоний).
• Саркоидоз.
• Гистциоцитоз X.
• Лимфангиолейомиоматоз.
• Другие формы интерстициальных заболеваний легких
Альвеолярная гиповентиляция
• Синдром ожирения ‑ гиповентиляции.
• Кифосколиоз.
• Нейромышечные заболевания
Нарушения дыхания во время сна
•Синдром ночного апноэ.
• Центральное апноэ во время сна.
• Синдром «перекреста» (сочетание ХОБЛ и синдрома ночного апноэ)
Высокогорная ЛГ
Неонатальные поражения легких
Патогенез
Основной механизм формирования ЛС – повышение давления в системе легочной артерии – ЛГ. Критерий существования ЛГ при хронических респираторных заболеваниях – повышение среднего давления в легочной артерии в покое выше 20 мм рт.ст. (в норме этот показатель составляет 9–16 мм рт.ст.).
Среди механизмов, приводящих к возникновению легочной гипертензии, различают анатомические и функциональные (рис. 1–7).
К анатомическим механизмам относят:
1. закрытие просвета сосудов системы легочной артерии в результате облитерации или эмболизации;
2. сдавление легочной артерии извне;
3. значительное уменьшение русла малого круга кровообращения в результате пульмонэктомии.
К функциональным механизмам относят:
1. сужение легочных артериол (вазоконстрикция) при низких значениях РаО2 (альвеолярная гипоксия) и высоких величинах РаСО2 в альвеолярном воздухе;
2. повышение давления в бронхиолах и альвеолах;
3. увеличение содержания в крови веществ и метаболитов прессорного действия;
4. увеличение минутного объема сердца;
5. повышение вязкости крови.
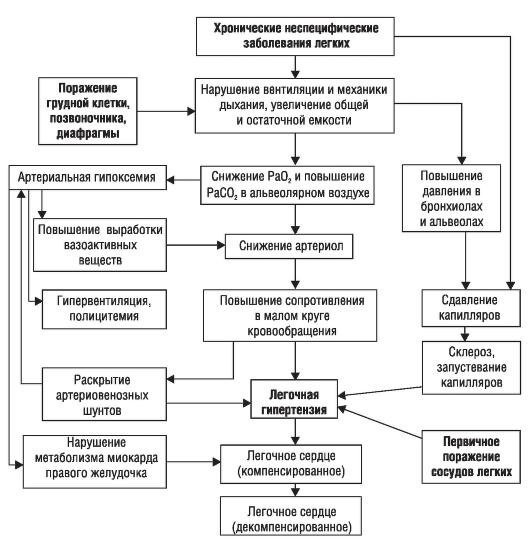
Рис. 1–7. Патогенез хронического легочного сердца
Решающее значение в формировании ЛГ принадлежит функциональным механизмам. Ведущая роль среди них принадлежит вазоконстрикции легочных сосудов (артериол). Наиболее существенная причина, вызывающая сужение легочных сосудов, – альвеолярная гипоксия. Она особенно выражена при нарушениях бронхиальной проходимости. Кроме того, альвеолярная гипоксия возникает при гиповентиляции торакодиафрагмального происхождения.
Альвеолярная гипоксия вызывает легочную вазоконстрикцию посредством прямых и непрямых механизмов. Прямой эффект гипоксии связан с развитием деполяризации гладкомышечных клеток сосудов и их сокращением, а также изменением функции калиевых каналов клеточных мембран. К непрямым механизмам относят воздействие на стенку сосудов таких эндогенных медиаторов, как лейкотриены, гистамин, серотонин, ангиотензин II и катехоламины. Все вышеперечисленные медиаторы относят к вазоконстрикторам; их продукция значительно усиливается в условиях гипоксии.
Освобождение указанных медиаторов сопровождается отеком эндотелия капилляров, скоплением тромбоцитов (микротромбозы) и вазоконстрикцией. Рефлекс Эйлера‑Лильестранда (спазм легочных артериол при уменьшении РаО2 в альвеолах) распространяется на сосуды, имеющие мышечный слой, в том числе и артериолы. Сужение последних также приводит к росту давления в легочной артерии.
Другие нарушения газообмена, такие, как гиперкапния и ацидоз, также приводят к развитию ЛГ, в том числе за счет увеличения сердечного выброса.
Альвеолярная гипоксия, вызывая артериальную гипоксемию, способствует повышению давления в легочной артерии, что приводит:
1. к увеличению минутного объема сердца через раздражение хеморецепторов аортально‑каротидной зоны;
2. развитию полицитемии и увеличению вязкости крови;
3. повышению содержания молочной кислоты, других метаболитов и биогенных аминов (серотонин и др.), способствующих росту давления в легочной артерии;
4. резкой активизации ренин‑ангиотензин‑альдостероновой системы (РААС);
5. повреждению сосудистого эндотелия и увеличению выработки вазоконстриктора – эндотелина.
Помимо этого артериальная гипоксемия приводит к уменьшению выработки сосудорасширяющих субстанций (простациклина, эндотелиального гиперполяризующего фактора, эндотелиального расслабляющего фактора), продуцируемых клетками сосудистого эндотелия легких в норме.
Давление в легочной артерии повышается при сдавлении капилляров, обусловленном:
1. эмфиземой и повышением давления в альвеолах и бронхиолах (при непродуктивном надсадном кашле, интенсивной и физической нагрузке);
2. нарушением биомеханики дыхания и повышением внутригрудного давления в фазе затянувшегося выдоха (при бронхообструктивном синдроме).
Сформировавшаяся ЛГ приводит к развитию гипертрофии правых отделов сердца (сначала – правого желудочка, затем – правого предсердия). В дальнейшем существующая артериальная гипоксемия вызывает возникновение дистрофических изменений в миокарде правых отделов сердца, что способствует более быстрому развитию сердечной недостаточности. Его также ускоряют токсическое влияние на миокард инфекционных процессов в легких, недостаточное снабжение миокарда кислородом, существующая ИБС, АГ и другие сопутствующие заболевания.
На основании обнаружения признаков стойкой ЛГ и гипертрофии правого желудочка при отсутствии признаков сердечной недостаточности ставят диагноз компенсированного ЛС. При регистрации признаков правожелудочковой недостаточности диагностируют декомпенсированное ЛС.
Дата добавления: 2016-02-02; просмотров: 752;
