Клиническая картина. Болезни органов дыхания
Болезни органов дыхания
Пневмонии
Пневмонии (воспаление легких) – группа различных по этиологии, патогенезу и морфологической характеристике острых локальных инфекционновоспалительных заболеваний, которые характеризуются очаговым поражением респираторных отделов (альвеол, бронхиол) легких с внутриальвеолярной экссудацией, подтвержденным при физическом и рентгенологическом исследовании, и сопровождаются различной степенью выраженности лихорадочной реакцией и интоксикацией.
В определении подчеркнут острый характер воспаления, поэтому нет необходимости употреблять термин «острая пневмония» (в Международной классификации болезней, принятой Всемирной организацией здравоохранения, рубрика «острая пневмония» отсутствует и заменена термином «пневмония»).
В зависимости от эпидемиологической обстановки, заболеваемость пневмонией в России колеблется от 3–5 до 10–14 случаев на 1000 населения, а в старческой группе может достигать 30–50 случаев на 1000 населения в год.
Классификация
В нашей стране долгое время использовали классификацию острой пневмонии (ОП), предложенную Е. В. Гембицким и соавт. (1983). Это модификация классификации, разработанной Н. С. Молчановым (1962) и утвержденной XV Всесоюзным съездом терапевтов.
В ней выделяют следующие рубрики:
1. Этиология:
• бактериальные (с указанием возбудителя);
• вирусные (с указанием возбудителя);
• орнитозные;
• риккетсиозные;
• микоплазменные;
• грибковые (с указанием вида);
• смешанные;
• аллергические, инфекционно‑аллергические;
• неустановленной этиологии.
2. Патогенез:
• первичные;
• вторичные.
Первичная ОП – самостоятельный острый воспалительный процесс преимущественно инфекционной этиологии. Под вторичными понимают пневмонии, возникающие как осложнение других заболеваний (болезни сердечно‑сосудистой системы с нарушением кровообращения в малом круге, хронические болезни почек, системы крови, обмена веществ, инфекционные болезни и др.) или развивающиеся на фоне хронических заболеваний органов дыхания (опухоль, бронхоэктазы и др.) и т.д
3. Клинико‑морфологическая характеристика:
• паренхиматозные
§ крупозные
§ очаговые
• интерстициальные.
Деление на очаговую и крупозную ОП правомочно лишь в отношении пневмококковой пневмонии. К установлению диагноза интерстициальной пневмонии необходимо подходить с большой ответственностью. Это обусловлено тем, что интерстициальные процессы в легком сопровождают большую группу как легочных, так и внелегочных заболеваний, что может способствовать гипердиагностике интерстициальной пневмонии.
4. Локализация и протяженность:
• односторонние;
• двусторонние (с указанием протяженности обеих локализаций).
5. Тяжесть:
1. крайне тяжелые;
1. тяжелые;
1. средней тяжести;
1. легкие и абортивные.
6. Течение:
1. острые;
1. затяжные.
Затяжным предлагали считать такое течение ОП, при котором в сроки до 4 нед не происходило ее полное разрешение, что не соответствует действительности, так как для полного разрешения пневмонии, вызванной стафилококком и рядом других возбудителей, требуется гораздо больший срок.
В настоящее время эту классификацию в силу ряда причин, описанных ниже, не используют.
Современное определение пневмонии подчеркивает инфекционный характер воспалительного процесса и, таким образом, исключает из группы пневмоний легочные воспаления другого происхождения (иммунные, токсические, аллергические, эозинофильные и др.), для которых во избежание терминологической путаницы целесообразно использовать термин «пневмонит».
Воспалительные процессы в легких, вызываемые облигатными бактериальными или вирусными возбудителями (возбудителями чумы, брюшного тифа, кори, краснухи и др.), рассматривают в рамках соответствующих нозологических форм.
В связи с необходимостью проведения раннего этиотропного лечения пневмонии и невозможностью в большинстве случаев своевременной верификации ее возбудителя, Европейским респираторным обществом (1993) предложена рабочая классификация пневмоний, основанная на клинико‑этиологическом принципе с учетом эпидемической ситуации и факторов риска.
1. Внебольнично приобретенная пневмония.
2. Внутрибольнично приобретенная (госпитальная или нозокомиальная) пневмония.
3. Пневмония при иммунодефицитных состояниях.
4. Аспирационная пневмония.
Представленная группировка клинических форм пневмонии позволяет выделить определенный спектр возбудителей, характерный для каждой формы заболевания. Это дает возможность более целенаправленно осуществлять эмпирический выбор антибактериальных препаратов на начальном этапе лечения заболевания.
В общую группировку не вошла атипичная пневмония как заболевание, вызванное атипичными возбудителями и имеющее атипичную клиническую картину. При подобной пневмонии отсутствует альвеолярная экссудация, и поэтому нет основного аускультативного признака – влажных звонких мелкопузырчатых хрипов. В России термин «атипичная пневмония» несколько лет назад использовали для обозначения тяжелого острого респираторного синдрома (ТОРС), вызванного коронавирусом и распространяющегося при определенной эпидемической обстановке. Возбудитель острого респираторного синдрома, маркированный как SARS‑CoV, относится к группе Coronavirus. Его источником служат животные (кошки, собаки); заболевание передается от человека к человеку.
Внебольничная пневмония – острое инфекционное заболевание преимущественно бактериальной этиологии, возникающее во внебольничных условиях, относящееся к самым распространенным формам пневмонии и имеющее наиболее характерную клиническую картину. По‑прежнему пневмонии, возникающие в замкнутых молодежных коллективах (школьники, студенты, солдаты) и часто носящие характер эпидемической вспышки, протекают с атипичными симптомами.
К внутрибольничным (нозокомиальным) относят те пневмонии, которые развились в течение 48–72 ч и более после поступления больного в стационар по поводу другого заболевания. Основными причинами, приводящими к развитию внутрибольничной пневмонии, чаще всего служат перенесенные операции, искусственная вентиляция легких, различные эндоскопические манипуляции и предшествующее лечение антибиотиками широкого спектра действия.
Пневмонии, развивающиеся на фоне измененного иммунного статуса, возникают у больных СПИДом, лиц, получающих иммуносупрессивное лечение, пациентов с системными заболеваниями и др. Их относят к категории пневмоний при иммуннодефицитных состояниях.
Аспирационная пневмония чаще всего развивается у лиц, страдающих алкоголизмом и наркоманией, реже – после наркоза, при угнетении сознания. В возникновении аспирационной пневмонии возросла роль гастроэзофагеального рефлюкса.
Этиология
При внебольничных пневмониях в 80–90% случаев возбудителями служат Streptococcus pneumoniae, Haemophilus influenzae, Mycoplasma pneumoniae и Moraxella catarrhalis. Среди наиболее распространенных возбудителей пневмонии основным по‑прежнему остается Streptococcus pneumoniae (пневмококк). Кроме того, ее может вызывать Chlamydia psittaci и клебсиелла (палочка Фридлендера).
Для внутрибольничных (нозокомиальных) пневмоний характерно большое разнообразие этиологических агентов, включающих грамотрицательную микрофлору (энтеробактерии, синегнойная палочка, ацинетобактер), золотистый стафилококк и анаэробы.
Пневмонии у больных с иммунодефицитным состоянием, помимо пневмококков и грамотрицательных палочек, часто вызывают Pneumocystis jiroveci (Pneumocystis carinii), вирусы (в том числе цитомегаловирус – маркер ВИЧинфекции), грибы, Nocardia spp. и микобактерии. Если у таких пациентов при исследовании крови обнаруживают нейтропению, то в качестве возбудителей чаще всего выступают Staphylococcus aureus, Escherichia coli и Pseudomonas aeruginosa, нередко приводящие к септическому течению заболевания.
Так как основная причина аспирационной пневмонии – проникновение в дыхательные пути микрофлоры ротоглотки или желудка, основными возбудителями считают анаэробные бактерии, грамотрицательную микрофлору и Staphylococcus aureus.
Основные возбудители атипично протекающих пневмоний – Mycoplasma pneumoniae, Chlamydia pneumoniae, Chlamydia psittaci, Legionella pneumophyla и Coxiella burnetti.
В период эпидемии гриппа возрастает роль вирусно‑бактериальных ассоциаций (чаще всего обнаруживают стафилококки), а также условно‑патогенных микроорганизмов. При вирусно‑бактериальных пневмониях респираторные вирусы играют этиологическую роль лишь в начальном периоде болезни: основным этиологическим фактором, определяющим клиническую картину, тяжесть течения и исход заболевания, остается бактериальная микрофлора.
Патогенез
В патогенезе пневмонии основная роль принадлежит воздействию инфекционного возбудителя, попадающего в легкие извне. Чаще всего микрофлора проникает в разные отделы легких через бронхи аспирационным (из носоили ротоглотки) и ингаляционным путями (вместе с вдыхаемым воздухом). Бронхогенный путь заражения считают основным при внебольничных пневмониях.
Гематогенным путем возбудитель проникает в легкие при пневмониях, развивающихся в качестве осложнения сепсиса и инфекционных заболеваний, а также при пневмонии тромботической этиологии. Лимфогенное распространение инфекции с развитием заболевания отмечают лишь при ранениях грудной клетки.
Существует также эндогенный механизм развития воспаления легочной ткани, обусловленный активацией микрофлоры легких. Его роль особенно велика при внутрибольничных пневмониях.
Начальное звено развития воспаления легких – адгезия микроорганизмов (рис. 1–1) к поверхности эпителиальных клеток бронхиального дерева, чему в значительной степени способствует предшествующая дисфункция реснитчатого эпителия и нарушение мукоцилиарного клиренса. Следующим после адгезии этапом развития воспаления служит колонизация микроорганизмом эпителиальных клеток. Повреждение их мембраны способствует интенсивной выработке биологически активных веществ – цитокинов (ИЛ‑1, 8, 12 и др.).
Под влиянием цитокинов происходит хемотаксис макрофагов, нейтрофилов и других эффекторных клеток, принимающих участие в местной воспалительной реакции. В развитии последующих этапов воспаления существенную роль играет инвазия и внутриклеточная персистенция микроорганизмов, а также выработка ими эндо‑ и экзотоксинов. Эти процессы приводят к воспалению альвеол и бронхиол и развитию клинических признаков заболевания.
Важную роль в развитии пневмонии играют факторы риска. К ним относят возраст (пожилые люди и дети), курение, хронические заболевания легких, сердца, почек и ЖКТ, иммунодефицитные состояния, контакт с птицами, грызунами и другими животными, путешествия (поезда, вокзалы, самолеты, гостиницы), переохлаждение и пребывание в замкнутом коллективе.
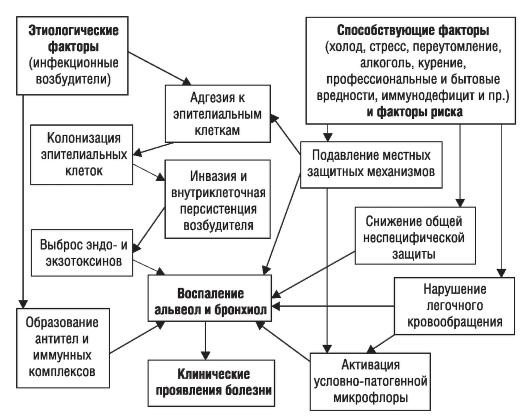
Рис. 1–1. Патогенез пневмонии
Кроме инфекционных, развитию пневмоний могут способствовать неблагоприятные факторы внешней и внутренней среды, под влиянием которых происходит снижение общей неспецифической резистентности организма (подавление фагоцитоза, выработка бактериолизинов и др.) и подавление местных защитных механизмов (нарушение мукоцилиарного клиренса, снижение фагоцитарной активности альвеолярных макрофагов и нейтрофилов и др.).
В патогенезе внутрибольничной пневмонии чаще придают значение развитию иммунных реакций. Сапрофиты и патогенные микроорганизмы, становясь антигенами, способствуют выработке антител, которые фиксируются преимущественно на клетках слизистой оболочки дыхательных путей. Здесь происходит реакция «антиген‑антитело», которая приводит к повреждению тканей и развитию воспалительного процесса.
При существовании общих антигенных детерминант микроорганизмов и легочной ткани или при повреждении последней вирусами, микроорганизмами и токсинами, приводящем к манифестации ее антигенных свойств, развиваются аутоаллергические процессы. Они способствуют более длительному существованию патологических изменений и затяжному течению болезни. Кроме этого затяжное течение пневмонии часто бывает обусловлено ассоциациями микроорганизмов (см. рис. 1–1).
Клиническая картина
Дата добавления: 2016-02-02; просмотров: 1236;
