Базовые реанимационные мероприятия и использование автоматических наружных дефибрилляторов
Базовые реанимационные мероприятия (БРМ) включают в себя обеспечение проходимости дыхательных путей, поддержание кровообращения и дыхания без использования специальных устройств, кроме защитных.
В настоящее время БРМ проводят по алгоритму А С В (схема 2.1.1).
Схема 2.1.1. Базовые реанимационные мероприятия и использование автоматических наружных дефибрилляторов
Алгоритм базовых реанимационных мероприятий А С В
Убедиться в безопасности для себя, пострадавшего и окружающих; устранить возможные риски.
4. Проверить реакцию пострадавшего: аккуратно встряхнуть его за плечи и громко спросить “Что с Вами?”. Не следует тратить время на проверку пульса на сонной (или другой), артерии – это недостоверный метод (рис. 2.1.7).
Рис. 2.1.7. Проверка реакции пострадавшего
5. Принять решение(рис. 2.1.8):
- если пострадавший реагирует – оставить его в том же положении, попытаться выяснить причины происходящего и позвать на помощь, регулярно оценивать состояние пострадавшего;
- если пострадавший не реагирует – громко позвать на помощь, повернуть на спину и открыть дыхательные пути путем запрокидывания головы и подтягивания подбородка – рукой нужно надавить на лоб, а другой рукой подтянуть подбородок. Альтернативный способ – запрокидывание головы путем подведения одной руки под шею больного, а другой – на лоб пострадавшего.
Рис. 2.1.8. Принятие решения
6.Поддерживая дыхательные пути открытыми необходимо увидеть, услышать и почувствовать дыхание, наблюдая за движениями грудной клетки, прислушиваясь к шуму дыхания и ощущая движение воздуха на своей щеке. Исследование продолжать не более 10 сек. (рис. 2.1.9).
Рис. 2.1.9. Прием «вижу, слышу, ощущаю»
Принять решение: дыхание нормальное, ненормальное или отсутствует. Необходимо помнить о том, что у 40% пострадавших в первые минуты после остановки кровообращения может развиваться агональное дыхание (редкие, короткие, глубокие судорожные дыхательные движения) или другие патологические типы дыхания. Агональное дыхание может возникнуть во время проведения компрессий грудной клетки как признак улучшения перфузии головного мозга, но не признак спонтанного восстановления кровообращения. Если возникают сомнения в характере дыхания – вести себя так, как будто дыхание патологическое. Таким образом, отсутствие сознания и дыхания (или патологическое дыхание) – признаки остановки кровообращения и показания к началу СЛР.
7. Принять решение:
- если пострадавший дышит нормально – поместить его в боковое стабильное положение (см. ниже), вызвать скорую помощь, регулярно оценивать состояние и наличие нормального дыхания;
- если у пострадавшего патологический тип дыхания или оно отсутствует – попросить окружающих вызвать помощь и принести автоматический наружный дефибриллятор (или сделать это самостоятельно по мобильному телефону). Вы можете покинуть пострадавшего для доставки автоматического наружного дефибриллятора только в том случае, если он в шаговой доступности.
Начать компрессии грудной клетки (рис. 2.1.10):
- встать на колени сбоку от пострадавшего;
- расположить основание одной ладони на центре грудной клетки пострадавшего (т.е. на нижнюю половину грудины);
- расположить основание другой ладони поверх первой ладони;
- сомкнуть пальцы рук в замок и удостовериться, что вы не оказываете давление на ребра; выгнуть руки в локтевых суставах; не оказывать давление на верхнюю часть живота или нижнюю часть грудины;
- расположить корпус тела вертикально над грудной клеткой пострадавшего и надавить на глубину как минимум на 5 см, но не более 6 см;
- обеспечивать полную декомпрессию грудной клетки без потери контакта рук с грудиной после каждой компрессии;
- продолжать компрессии грудной клетки с частотой от 100 до 120/мин;
- компрессии и декомпрессии грудной клетки должны занимать равное время;
- компрессии грудной клетки следует проводить только на жесткой поверхности.
- при выполнении БРМ в ограниченных по площади пространствах, компрессии возможно выполнять через голову пострадавшего или, при наличии двух спасателей, стоя над пострадавшим с расставленными ногами.
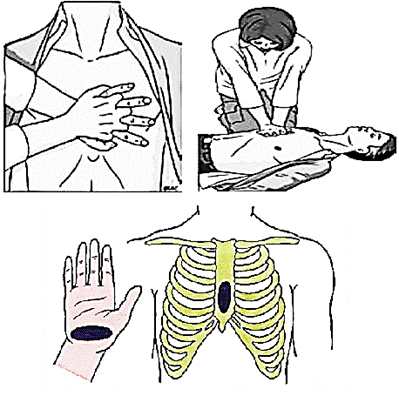
Рис. 2.1.10. Непрямой массаж сердца
8.Компрессии грудной клетки необходимо сочетать с искусственными вдохами (“изо рта в рот”, “изо рта в нос”,) (рис. 2.1.11):
- после 30 компрессий открыть дыхательные пути, как было описано выше;
- зажать крылья носа большим и указательным пальцами руки, расположенной на лбу;
- открыть рот, подтягивая подбородок;
- сделать нормальный вдох и плотно охватить своими губами рот пострадавшего;
- произвести равномерный вдох в течение 1 сек, наблюдая при этом за подъемом грудной клетки, что соответствует дыхательному объему около 500 - 600 мл(признак эффективного вдоха);
- поддерживая дыхательные пути открытыми, приподнять свою голову и наблюдать за тем, как грудная клетка опускается на выдохе;
- принять решение: если первый искусственный вдох оказался неэффективным, перед следующим вдохом необходимо удалить инородные тела изо рта пострадавшего, проверить адекватность открывания дыхательных путей. Не следует делать более 2-х попыток искусственных вдохов;
- сделать еще один искусственный вдох. Всего необходимо сделать 2 искусственных вдоха, которые должны занять не более 5 сек. Следует избегать гипервентиляции, которая ухудшает венозный возврат к сердцу.
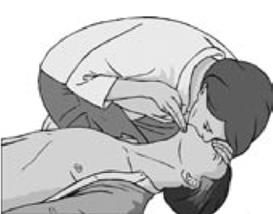
Рис. 2.1.11. Выполнение искусственных вдохов
9. После этого сделать 30 компрессий грудной клетки и далее продолжать СЛР в соотношении компрессии: вентиляции 30:2. Компрессии грудной клетки должны выполняться с минимальными перерывами.
10. Реанимационные мероприятия прекращают только при признании их абсолютно бесперспективными или констатации биологической смерти, а именно:
- при констатации смерти человека на основании смерти головного мозга, в том числе на фоне неэффективного применения полного комплекса мероприятий, направленных на поддержание жизни;
- при неэффективности реанимационных мероприятий, направленных на восстановление жизненно важных функций в течение 30 мин.
11. Реанимационные мероприятия не проводятся:
- при наличии признаков биологической смерти;
- при наступлении состояния клинической смерти на фоне прогрессирования достоверно установленных неизлечимых заболеваний.
СЛР двумя спасателями: один спасатель выполняет компрессии грудной клетки, другой – искусственную вентиляцию. Спасатель, выполняющий компрессии грудной клетки, громко считает количество компрессий и отдает команду второму спасателю на выполнение 2-х вдохов. Спасатели меняются местами каждые 2 мин (рис. 31.12).
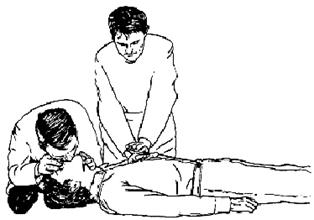
Рис. 2.1.12. Осуществление СЛР двумя спасателями
Риски, связанные с проведением базовых реанимационных мероприятий
Серьезные повреждения пострадавших при проведении БРМ редки. Поэтому, опасение нанести пострадавшему травму не должно останавливать спасателя от начала БРМ. Тем не менее, описаны следующие осложнения при проведении СЛР: повреждения челюстно-лицевой области, легких, аспирация содержимого желудка, нарушение кровотока в вертебробазилярном бассейне при разгибании головы, повреждение шейного отдела позвоночника, отрывы хрящей, переломы костных структур грудной клетки, разрыв печени, повреждения сердца, пневмоторакс. При проведении БРМ спасатели устают и качество компрессий грудной клетки значительно снижается к концу второй минуты. Поэтому, рекомендуется смена спасателей каждые 2 мин. Риск передачи бактериальных и вирусных инфекционных заболеваний при проведении БРМ существует, но низок. Не следует задерживать начало БРМ, если нет перчаток. Тем не менее, если известно, что пострадавший страдает инфекционным заболеванием (ВИЧ, туберкулез, грипп, тяжелый острый респираторный синдром и др.), следует предпринять все необходимые меры предосторожности и использовать барьерные устройства (защитные экраны, лицевые маски и др.)
Алгоритм использования автоматического наружного дефибриллятора (АНД)
1.Начать БРМ по описанному выше алгоритму. Если спасатель один, и в распоряжении уже имеется АНД – начать БРМ с использования АНД.
2.Как только на место происшествия доставлен АНД:
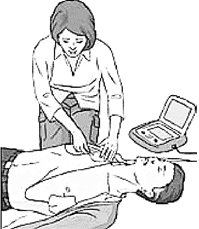
- включить АНД и наложить электроды на грудную клетку пострадавшего (рис. 2.1.13);
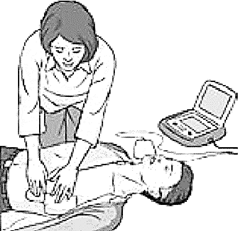
| 
|
Рис. 2.1.13. Использование АНД
- при наличии второго спасателя во время наложения электродов следует продолжать непрерывные компрессии грудной клетки (рис. 2.1.14);
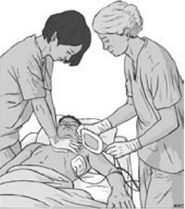
Рис. 2.1.14. Использование АНД двумя спасателями
- далее следовать голосовым и визуальным командам АНД;
- убедиться, что во время анализа ритма никто не прикасается к пострадавшему – это может нарушить алгоритм анализа ритма (рис. 2.1.15);

Рис. 2.1.15. Анализ ритма
- автоматический наружный дефибриллятор проводит автоматизированный анализ ритма пострадавшего по специально разработанному компьютерному алгоритму: ФЖ (фибрилляция желудочков) и ЖТ (желудочковая тахикардия) без пульса распознаются как ритмы, требующие дефибрилляции;
- если дефибрилляция показана (ФЖ или ЖТ без пульса), убедиться, что никто не прикасается к пострадавшему, и нажать на кнопку (в случае автоматического режима работы АНД нажимать на кнопку не нужно); после нанесения разряда продолжить БРМ в соотношении 30:2 без промедления; также следовать голосовым и визуальным командам АНД (рис. 2.1.16);
- если дефибрилляция не показана, продолжить БРМ в соотношении 30:2 без промедления, следовать голосовым и визуальным командам АНД (рис. 2.1.17).
Рис. 2.1.16. Включение АНД
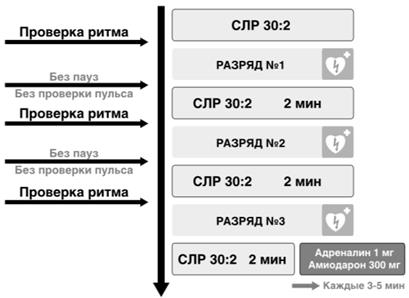
Рис. 2.1.17. Алгоритм реанимационных мероприятий с использованием АНД
Использование АНД у детей
Стандартные АНД можно использовать у детей старше 8 лет. У детей от 1 до 8 лет необходимо применять детские электроды и сниженную мощность разряда (или педиатрические установки аппарата), но при отсутствии перечисленного, возможно использование стандартных настроек. У детей младше 1 года следует использовать АНД со специальными настройками.
Алгоритм БРМ для детей имеют отличия:
- БРМ начинать с 5-и искусственных вдохов. Только в том случае, если ребенок потерял сознание при очевидцах, и никого больше нет рядом, можно начать БРМ с 1 мин компрессий грудной клетки, а затем пойти за помощью;
- при проведении искусственного дыхания младенцу (ребенок до 1 года) нельзя разгибать голову; следует губами обхватывать рот и нос младенца одновременно (рис. 2.1.18);
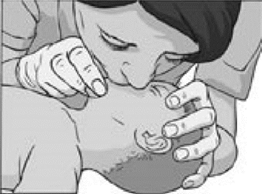
Рис. 2.1.18. Искусственного дыхания младенцу
- после проведения 5-и начальных искусственных вдохов проверить наличие признаков восстановления спонтанного кровообращения (движения, кашель, нормальное дыхание), пульса (у младенцев – на плечевой артерии, у детей старше – на сонной; пульс на бедренной артерии – у обоих групп), потратив на это не более 10 сек. При выявлении признаков восстановления спонтанного кровообращения следует при необходимости продолжать искусственное дыхание. При отсутствии признаков спонтанного кровообращения – начать компрессии грудной клетки;
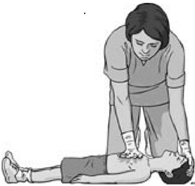
- компрессии грудной клетки осуществлять на нижнюю часть грудины (найти мечевидный отросток и отступить на толщину одного пальца выше), на 1/3 глубины грудной клетки ребенка. У младенцев – двумя пальцами при наличии одного спасателя и по циркулярной методике при наличии двух спасателей. У детей старше года – одной или двумя руками (рис. 2.1.19);
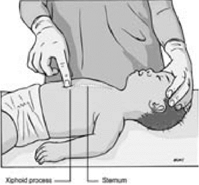
| 
|
Рис. 2.1.19. Компрессии грудной клетки у младенцев и детей
- продолжать СЛР в соотношении 15 : 2;
- при оказании помощи по поводу обструкции дыхательных путей инородным телом толчки в живот не используются вследствие высокого риска повреждений внутренних органов у младенцев и детей;
- техника выполнения ударов по спине у младенцев: удерживать ребенка в положении спиной вверх, голова при этом должна быть направлена вниз; сидящий на стуле спасатель должен удерживать младенца, поместив его на своих коленях; поддерживать голову младенца, расположив большой палец руки на угол нижней челюсти и один или два пальца той же руки на другой стороне челюсти; не сдавливать мягкие ткани под нижней челюстью; основанием ладони нанести до пяти отрывистых ударов между лопатками, направляя силу ударов краниально (по направлению к голове);
- техника выполнения ударов по спине у детей старше 1 года: удары будут более эффективны, если ребенку придать положение, при котором голова будет расположена ниже туловища; маленького ребенка можно положить выше колена согнутой ноги поперек, так же, как и грудного ребенка; если это невозможно, согнуть туловище ребенка вперед и выполнить удары по спине, стоя сзади; при неэффективности ударов по спине следует перейти к выполнению толчков в грудную клетку;
- толчки в грудную клетку у младенцев: положить ребенка на спину таким образом, чтобы голова была ниже туловища. Это легко достигается расположением свободной руки вдоль спины ребенка, при этом пальцы охватывают затылок. Опустить руку, удерживающую ребенка, ниже своего колена (или перевалить через колено). Определить место, на которое будет оказываться давление (нижняя часть грудины, приблизительно на один палец выше мечевидного отростка). Выполнить пять толчков грудной клетки; прием напоминает непрямой массаж сердца, но выполняется более отрывисто, резко и в более медленном темпе.
- толчки в грудную клетку у детей старше 1 года – по обычной методике.
Боковое стабильное положение
Существуют различные варианты бокового стабильного положения, каждый из которых должен обеспечивать положение тела пострадавшего на боку, свободный отток рвотных масс и секретов из ротовой полости, отсутствие давления на грудную клетку (рис. 2.1.20):
- снять с пострадавшего очки и положить их в безопасное место;
- опуститься на колени рядом с пострадавшим и убедиться, что обе его ноги выпрямлены;
- ближнюю к спасателю руку пострадавшего отвести в сторону до прямого угла к туловищу и согнуть в локтевом суставе таким образом, чтобы ладонь ее оказалась повернутой кверху;
- вторую руку пострадавшего переместить через грудь, а тыльную поверхность ладони этой руки удерживать у ближней к спасателю щеки пострадавшего;
- второй рукой захватить дальнюю от спасателя ногу пострадавшего чуть выше колена и потянуть ее кверху так, чтобы стопа не отрывалась от поверхности;
- удерживая руку пострадавшего прижатой к щеке, потянуть пострадавшего за ногу и повернуть его лицом к спасателю в положение на бок;
- согнуть бедро пострадавшего до прямого угла в коленном и тазобедренном суставах;
- чтобы сохранить дыхательные пути открытыми и обеспечить отток секретов, отклонить голову пострадавшего назад. Если необходимо сохранить достигнутое положение головы, поместить руку пострадавшего под щеку;
- проверять наличие нормального дыхания каждые 5 мин;
- перекладывать пострадавшего в боковое стабильное положение на другом боку каждые 30 мин во избежание синдрома позиционного сдавления.
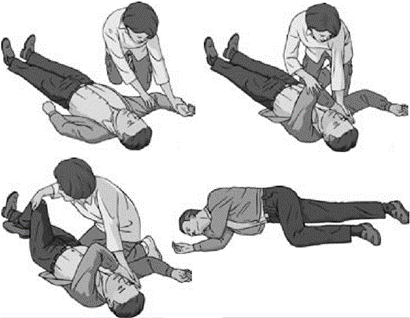
Рис. 2.1.20. Порядок укладки в боковое стабильное положение
Типичные ошибки при проведении базовых и расширенных реанимационных мероприятий:
- затягивание начала СЛР и проведения дефибрилляции, потеря времени на второстепенные диагностические, организационные и лечебные процедуры;
- отсутствие единого руководителя, присутствие посторонних лиц;
- неправильная техника проведения компрессий грудной клетки (редкие или слишком частые, поверхностные компрессии, неполная релаксация грудной клетки, перерывы в компрессиях при наложении электродов, перед и после нанесения разряда, при смене спасателей);
- неправильная техника искусственного дыхания (не обеспечена проходимость дыхательных путей, герметичность при вдувании воздуха, гипервентиляция);
- потеря времени на поиск внутривенного доступа;
- многократные безуспешные попытки интубации трахеи;
- отсутствие учета и контроля проводимых лечебных мероприятий;
- преждевременное прекращение реанимационных мероприятий;
- ослабление контроля над больным после восстановления кровообращения и дыхания.
Восстановление проходимости дыхательных путей
При возникновении неотложных состояний проходимость дыхательных путей часто нарушается в результате западения языка, аспирации рвотными массами, кровью. Необходимо очистить ротоглотку, а затем открыть дыхательные пути путем запрокидывания головы и подтягивания подбородка.
В случаях, когда нельзя исключить перелом шейного отдела позвоночника и разгибать голову нельзя, следует ограничиться выдвижением челюсти и открытием рта. Если зубной протез цел, его оставляют в полости рта, поскольку это сохраняет контур рта и облегчает проведение ИВЛ.
Приемы туалета верхних дыхательных путей:
- с помощью скрещенных пальцев при умеренно расслабленной нижней челюсти (встать у головного конца или сбоку от пострадавшего, ввести указательный палец в угол рта и надавить им на верхние зубы, затем напротив указательного пальца помещают большой палец по линии нижних зубов и форсированно открывают рот пострадавшего) (рис. 2.1.21, а);
- прием “палец за зубами” (вводят палец между щекой и зубами пострадавшего и помещают его кончик за последние коренные зубы; применяется при плотно сжатых зубах) (рис. 2.1.21, б);
- при полностью расслабленной нижней челюсти применяют “подъем языка и челюсти” (вводят большой палец в рот и глотку пострадавшего и его кончиком поднимают корень языка; другими пальцами этой же руки захватывают нижнюю челюсть и поднимают ее). Пальцами, обернутыми в материю очищают ротоглотку, либо используют отсасывающие устройства. Жидкое содержимое может вытечь самостоятельно при повороте головы набок (не применимо при подозрении на травму шейного отдела позвоночника!) При возможности всегда следует использовать кислород (носовые канюли, стандартные маски, маски с дыхательным мешком) (рис. 2.1.21, в).
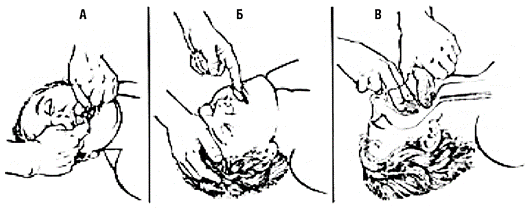
Рис. 2.1.21. Приемы туалета верхних дыхательных путей
Алгоритм мероприятий при обструкции дыхательных путей инородным телом
Дата добавления: 2016-02-02; просмотров: 6904;
