Дисциркуляторные процессы: тромбоз, эмболия, инфаркт, нарушение лимфообращения и содержания тканевой жидкости. 7 страница
РАК МОЧЕВОГО ПУЗЫРЯ.
Сравнительно частая локализация раковой болезни.
Этиологические факторы:
- анилиновые красители;
- курение;
- вирусы.
Клиника: гематурия.
Стадии – 4. Это:
инвазия в слизистую;
инфильтрация мышечных слоев;
прорастание всей стенки мочевого пузыря;
прорастание в соседние органы - влагалище, матку, прямую кишку.
Метастазирование:
- регионарное;
- отдаленное.
Гистологические типы рака мочевого пузыря:
сосочковый;
переходноклеточный;
плоскоклеточный;
аденокарцинома.
1. Сосочковый рак. Макроскопически имеет вид цветной капусты. Отмечаются некрозы, кровоизлияния, изъязвление. Микроскопическая картина характеризуется наличием сосочков, образованных стромой, покрытой переходноклеточным эпитедлием.
2. Переходноклеточный рак. Опухоль представляет собой лепешкообразное образование, образованное атипичным переходноклеточным эпителием.
3. Плоскоклеточный рак. Имеет форму бляшки или блюдца с типичным гистологическим строением, характерным для плоскоклеточного рака с ороговением или без ороговения.
4. Аденокарцинома. Представляет собой полип с характерным для нее гистологическим строением. В атипичных железах отмечается слизь. В опухоли встречаются остатки переходноклеточного эпителия и кисты.
Прогноз рака мочевого пузыря зависит от стадии процесса. Но клинические проявления болезни очень неблагоприятны на любом этапе патологии из-за её локализации.
Микро и макропрепараты к лекции.
Опухоли кроветворной ткани. В данной лекции будут проанализированы клинико-патоморфологические особенности опухолей из клеток кроветворной системы.
Клетки этой системы отличаются неоднородностью. Поэтому и гистогнез опухолей кроветворной ткани очень сложен. Естественно, для понимания опухолевого процесса необходимо знание нормальных процессов кроветворения. Именно на базе этих знаний и формируются классификации опухолевых болезней кроветворной ткани.
Принципы классификации:
- гистогенетический;
- клинико-морфологический.
Для идентификации опухолевых клеток кроветворной ткани используются различные методы. Это:
- морфологический;
- иммуногистохимический;
- гистохимический;
- культура тканей;
- экспериментальный (радиационные химеры – смертельно облученные животные);
- биохимический;
- генотипирование;
- кариологический (анализ состояния хромосом).
Опухолевые заболевания кроветворной ткани делятся на
2 группы:
1. системные опухолевые процессы;
2. локальные опухоли.
1. СИСТЕМНЫЕ ОПУХОЛЕВЫЕ ПРОЦЕССЫ.
Обозначаются термином – лейкозы (гемобластозы).
Лейкозы в зависимости от степени зрелости клеток делятся на острые и хронические.
При острых лейкозах опухолевые клетки соответствуют 1,2,3,4 уровням кроветворения, при хронических лейкозах опухолевые клетки соответствуют 5,6 уровням кроветворения.
1) Острые лейкозы.
Делятся на 2 группы:
- недифференцированные и труднодифференцируемые лейкозы;
- дифференцированные лейкозы.
1. Недифференцированные и труднодифференцируемые лейкозы.
Для них характерно появление клеток 1,2,3 уровней кроветворения. Эти клетки нельзя дифференцировать по росткам кроветворения морфологическими и гистохимическими методами.
А также варианты болезни, когда процесс трудно дифференцировать вследствие небольшого количества опухолевых клеток.
В эту группу входят 3 лейкоза:
- Недифференцированный.
- Неклассифицируемый.
- Олигобластный (малопроцентный) - лейкоз с появлением малого количества опухолевых клеток.
2. Дифференцированные лейкозы.
При этих лейкозах появляются клетки соответствующие 4 уровню кроветворения (бласты). Эти клетки можно по морфологическим и гистохимическим признакам разделить по трем росткам кроветворения:
- лимфоидному (лимфоид);
- миелоидному (миелоид);
- моноцитоидному (моноцитоид).
В эту группу входит 9 лейкозов:
1. Острый лимфобластный лейкоз.
2. Острый плазмобластный лейкоз.
3. Острый миелобластный лейкоз.
4. Острый эритробластный лейкоз.
5. Острый мегакариобластный лейкоз.
6. Острый моноцитобластный лейкоз.
7. Острый миеломонобластный лейкоз
8. Острый макрофагальный лейкоз.
9. Промиелоцитарный лейкоз.
2) Хронические лейкозы.
Это всегда дифференцированные лейкозы, поскольку при них появляются созревающие и зрелые клетки.
Они подразделяются на 3 группы:
1. хронические лимфоидные лейкозы;
2. хронические миелоидные лейкозы;
3. хронические моноцитоидные лейкозы.
1. Хронические лимфоидные лейкозы.
Они в зависимости от способности клеток вырабатывать иммноглобулины делятся на:
- непарапротеинемические;
- парапротеинемические.
Непарапротеинемические лимфолейкозы. Это:
- хронический доброкачественный лимфолейкоз;
- волосатоклеточный лимфолейкоз;
- грибовидный микоз.
Парапротеинемические лимфолейкозы:
– Плазмоцитома (миелома) с выработкой иммуно-глобулина G.
– Плазмоцитома (миелома) с выработкой иммуно-глобулина М.
– Плазмоцитома (миелома) с выработкой иммуно-глобулинов G +M - биклональная плазмоцитома.
– Плазмоцитома (миелома) с выработкой тяжелых цепей иммуноглобулина G (болезнь тяжелых цепей).
– Плазмоцитома (миелома) с выработкой легких цепей иммуноглобулина G (болезнь легких цепей).
– Лимфобластома с выработкой иммуноглобулина М (макроглобулинемия, болезнь Вальденстрема).
– Хронический лимфолейкоз + лимфосаркома с выработкой иммуноглобулина G.
2. Хронические миелоцитарные лейкозы.
Типы:
- Хронический миелоцитарный лейкоз.
- Доброкачественный сублейкемический миелоз.
Варианты болезни:
- с поражением одного гранулоцитарного ростка ;
- с поражением 2 ростков (гранулоцитарного + эритроцитарного);
- с поражением 3 ростков (гранулоцитарного+ эритроцитарного + тромбоцитарного) - истинная полицитемия.
3. Хронический эритроцитарный лейкоз.
3) Хронические моноцитоидные лейкозы.
Их 3 типа:
- Хронический моноцитоидный лейкоз.
- Острый гистиоцитоз Х (раннедетский, болезнь Леттерера – Зиве).
- Хронический гистиоцитоз Х (позднедетский, болезнь Хенда-Шюллера- Крисчена).
2. ЛОКАЛЬНЫЕ ОПУХОЛЕВЫЕ ПРОЦЕССЫ.
Их 6 типов:
1. лимфосаркома;
2. лимфогранулематоз;
3. неклассифицируемая злокачественная лимфома;
4. ретикулосаркома;
5. эозинофильная гранулема;
6. гистиоцитарная саркома.
ЛЕЙКОЗЫ (клинико-патоморфологическая характеристика).
Лейкемия (белокровие).
Это опухолевый рост незрелых клеток кроветворной ткани. Начало процесса - костный мозг и лимфоидная ткань (места нормального кроветворения).
Особенности опухолевой прогрессии: почти одномоментное разрастание опухолевых клеток и метастазирование их по всему организму. Это объясняется нормальными функциональными способностями клеток крови к перемещению по крови и лимфе в различные органы и ткани.
Излюбленные места метастазирования:
- печень;
- почки;
- селезенка;
- легкие;
- миокард;
- брыжейка кишечника;
- лимфатические узлы;
- костный мозг;
- сосуды;
- головной и спинной мозг.
Характер роста опухоли в местах метастазирования:
- диффузный;
- узловой .
Формула крови: лейкозные клетки, анемия.
Общие клинико-патоморфологические проявления:
1. геморрагический синдром;
2. интоксикация - дистрофия органов;
3. иммунодефицит - инфекции, воспаление, сепсис.
Но у каждого лейкоза есть свои особенности клиники и патоморфологии.
ОСТРЫЕ ЛЕЙКОЗЫ
1. острый недифференцированный;
2. острый неклассифицируемый лейкозы.
Течение болезни без лечения - быстрое по типу острой септической инфекции. Смерть наступает через 2-3 недели от начала зоболевания. Возраст – разный, но нередко это молодые люди.
Костный мозг и кровь - бластные клетки без признаков дифференцировки. Общий лейкоцитоз не более 10-15 тысяч. Типично отсутствие созревающих клеток в крови.
Клинико-морфологические особенности:
- Септические процессы. Особенно в полости рта. Гингивиты. Язвенно-некротическая ангина.
- Кровоизлияния на коже, слизистых и в ткани внутренних органов.
- Анемия и дистрофия органов.
Причины смерти:
- кровоизлияние в головной мозг;
- массивное желудочное кровотечение;
- обширные гнойные воспалительные процессы;
- тяжелые дистрофические изменения в органах в результате интоксикации и анемизации (гипоксия).
Патоморфология.
Макроскопическая картина: бледность кожи , слизистых, органов, дистрофия, сочный костный мозг, кровоизлияния, воспалительные процессы, небольшое увеличение селезенки и печени.
Микроскопическая картина: лейкозные инфильтраты в костном мозге,селезенке, лимфатических узлах, слизистых, сосудах, печени, почках легких, миокарде, головном мозге (нейролейкоз).
3. Острый миелобластный лейкоз.
Костный мозг и кровь - миелобласты с характерными гистохимическими и морфологическими признаками.
Миелобласты отмечаются также в печени, почках, легких сердце, головном и спинном мозге и в других органах.
Течение болезни быстрое по типу острого септического процесса.
Клинико-патоморфологические проявления типичные. Это:
- геморрагический диатез;
- альтеративное воспаление в полости рта;
- анемия и интоксикация.
Патоморфология.
Макроскопическая картина. Гноевидный костный мозг. Умеренное увеличение печени и селезенки. Дистрофия. Кровоизлияния.
Микроскопическая картина. Миелоидная инфильтрация межуточной ткани печени, почки, миокарда, легких. Лейкозный пневмонит. Лейкозный мениннгит.
4. Острый лимфобластный лейкоз.
В детском возрасте этот лейкоз преобладает. На его долю приходится 80% от всех лейкозов.
Источником опухолевой прогрессии является Т лимфоцит.
Костный мозг и кровь - лимфобласты.
Метастазирование - Тзависимые зоны лимфоидных узлов, сеолезенки, вилочковая железа, а также внутренние органы - печень, почки, головной и спинной мозг.
Патоморфология.
Макроскопическая картина. Значительное увеличение вилочковой железы и лимфатических узлов.
Микроскопическая картина. Четко отграниченные инфильтраты в печени. Инфильтрация лимфобластами внутренних органов.
Причины смерти:
- кровоизлияния;
- инфекции;
- интоксикация.
5. Острый плазмобластный лейкоз.
Костный мозг и кровь - плазмобласты.
Источник опухолевых клеток - В лимфоцит.
Особенности болезни- выработка иммуноглобулинов.
Метастазирование - обычное.
Причины смерти – типичные:
- геморрагический диатез;
- инфекции;
- интоксикация.
Особенности патоморфологии - умеренное увеличение печени и селезенки, но выраженное увеличение лимфатических узлов.
6. Острый моноцитобластный лейкоз.
7. Острый моно-миелобластный лейкоз.
Костный мозг и кровь – соответствующие бластные клетки.
Особенности клиники - выраженная интоксикация и высокая гипертермия из- за массированного распада опухолевых клеток. Причины смерти обычные.
8. Острый эритробластный лейкоз.
Костный мозг и кровь – эритробласты.
Клинико-морфологические формы болезни:
- спленогепатомегалическая;
- геморрагическая;
- гемолитическая;
- гипопластическая;
- смешанная.
Особенности патоморфологии - синий костный мозг.
Причины смерти:
- кровоизлияния;
- инфекции;
- интоксикации.
9. Острый мегакариобластный лейкоз.
Костный мозг и кровь - мегакариобласты, мегакариоциты, тромбоциты.
Патоморфология- инфильтрация опухолевыми клетками различных органов и тканей.
Особенности клиники - склонность к тромбозам и гипертермии.
10. Макрофагальный лейкоз.
Костный мозг и кровь - клетки макрофагального ряда.
Характерна гипертермия и тяжелое течение вследствие устойчивости опухолевых клеток к химиопрепаратам.
11. Малопроцентный лейкоз.
Характеризуется небольшим количеством бластов в костном мозге и крови. Течение – медленное. Но в определнный момент может наступить обострение с типичным бластным кризом.
12. Промиелоцитарный лейкоз.
Особенность- появление клеток с признаками морфологической дифференцировки соответственно 5 уровню кроветворения. Но это лейкоз все-таки острый. Бласты богаты протеолитическими ферментами. Они легко распадаются и вызывают – гипертермию, диссеменированное внутрисосудистое свертывание крови, кровоизлияния в головной мозг.
ХРОНИЧЕСКИЕ ЛЕЙКОЗЫ
1. Хронический миелоцитарный лейкоз.
Выделяют две стадии болезни:
- доброкачественную (развернутую);
- злокачественную (терминальную).
Возраст больных – преимущественно взрослые люди, но болеют и дети.
Первая стадия протекает много лет без каких – либо серьезных клинических проявлений. В этот период болезни клеточный состав костного мозга обычный. Однако, в миелоцитах отмечается делеция 22 пары хромосом (Филадельфийская хромосома). В крови имеется нейтрофильный лейкоцитоз со сдвигом до миелоцитов и промиелоцитов. Селезенка заметно увеличена.
Вторая стадия характеризуется тяжелым обострением болезни, основным содержанием которой становится – бластный криз. На этом этапе в крови и костном мозге появляются миелобласты. Лейкоцитоз в крови увеличивается до запредельных цифр- до 1 миллиона клеток. То есть 20 % клеток крови - это лейкоциты. Вероятно, именно такие варианты болезни дали основание Рудольфу Вирхову выделить особое заболевание – лейкоз (или белокровие).
Эта стадия болезни в течение 3- 6 месяцев приводит больного к смерти от типичных для лейкоза причин - кровоизлияния, инфекции, интоксикации.
Патоморфология.
Костный мозг – гноевидный, насыщен бластными клетками, в костной ткани - остеопороз и остеосклероз.
Селезенка- вес до 6-8 кг. Очаги инфарктов. Мощная бластная инфильтрация. Склероз. Гемосидероз. Лейкозные тромбы.
Печень – вес до 5-6 кг. Лейкозные инфильтраты. Дистрофия. Гемосидероз.
Лейкозные инфильтраты омечаются в лимфатических узлах, коже, слизистых, почках, легких, головном и спинном мозге и других органах.
2. Доброкачественный сублейкемический миелоз.
Течение болезни длительное. Может протекать с изолированным поражением гранулоцитарного ростка, а также двух и трех ростков одновременно: гранулоцитарного + эритроцитарного; гранулоцитарного + эритроцитарного + тромбоцитарного. В последнем варианте имеет место истинная полицитемия.
3. Хронический эритроцитарный лейкоз.
Протекает в 3 стадии:
- начальная;
- развернутая;
- анемическая (терминальная).
Особенности клиники - кожный зуд.
В начальной стадии болезнь протекает бессимптомно, в развернутую стадию отмечается значительное увеличение количества эритроцитов, в терминальную стадию развивается анемия и дистрофия органов.
4. Хронический лимфоцитарный лейкоз.
Источник опухолевой прогрессии – В лимфоцит.
Течение болезни длительное.
Особенности болезни-
- кровь: много лифоцитов (до 100000);
- костный мозг - красножелтый, инфильтрирован опухолевыми лимфоцитами и миелоцитами;
- пакеты резко увеличенных лимфатических узлов по всему организму;
- выраженная лейкозная инфильтрация внутренних органов;
- селезенка увеличена до 5-6 кг;
- печень увеличена до 5 кг;
- выраженная дистрофия органов;
- пневмония, желтуха, гемосидероз.
При этом лейкозе появляется осложнения, вызванные сдавлением увеличенными лимфатическими узлами – сердца, пищевода, трахеи, а также воротной вены с развитием асцита.
Вариантами хронического лимфолейкоза являются:
- волосатоклеточный лимфолейкоз (опухолевые лимфоциты при этом лейкозе имеют тонкие цитоплазматические выросты);
- грибовидный микоз.
Особенности грибовидного микоза. Опухолевый процесс начинается в коже с последующей генерализацией. В ходе болезни на коже образуются грибовидные узлы из опухолевых клеток.
И волосатоклеточный лейкоз, и грибовидный микоз протекают в кончном счете по законам опухолевой прогрессии, характерной для всех лейкозов.
5. Парапротеинемические лейкозы.
Их разнообразие определяется характером иммуноглобулинов, которые вырабатывают опухолевые клетки. В остальном клинико-патоморфологические проявления этих лейкозов стереотипны. Наиболее изученным и самым частым вариантом этой группы лейкозов является плазмоцитома с выработкой иммуноглобулина G (миеломная болезнь, болезнь Рустицкого-Каллера).
Суть болезни – разрастание клеток плазмоцитарного ряда в костном мозге и вне костного мозга.
Гистологические варианты:
- плазмоцитарный;
- плазмобластный;
- полиморфоноклеточный;
- мелкоклеточный.
Формы (стадии) болезни:
- солитарная;
- множественная.
Солитарная форма – это начало болезни. Опухолевый узел может располагаться в костной ткани или вне костной ткани (легкие, лимфатические узлы).
Множественная форма – это уже генерализация болезни с появлением опухолевых очагов в костях ребер, черепа, позвоночника, в плечевой и бедренной костях. Эти разрастания могут быть:
- диффузными;
- диффузно-узловыми;
- множественно узловыми.
Под влиянием опухолевых клеток кости разрушаются и становятся порозными и хрупкими , режутся ножом. Одновременно развивается метастатическое обезъыствление внутренних органов Поскольку под влиянием опухолевых клеток происходит вымывание кальция из костей. В крови и моче появляется много белков.
Осложнения болезни:
- амилоидоз с поражением почек, легких, миокарда;
- парапротеинемическая кома из-за повышения вязкости крови;
- инфекции с поражением легких (пневмония), почек (пиелонефрит) и других органов.
Клиническая особенность болезни - болевые ощущения в различных частях скелета, особенно в области позвоночника.
Длительность течения болезни - несколько лет.
6. Хронический моноцитоидный лейкоз.
Возраст- 60-70 лет.
Течение - доброкачественное.
Источник опухолевой прогрессии - моноцитобласт.
Патоморфология - увеличение селезенки, костный мозг интактен.
Клиническая картина напоминает часто клинику хрониосепсиса.
Финал болезни - бластный криз с соответствующими проявлениями:
- лейкозная инфильтрация;
- лейкемия;
- геморрагический диатез;
- интоксикация и сепсис.
7. Острый гистиоцитоз Х.
Болеют дети первых лет жизни. Опухолевые клетки напоминают клетки моноцитоидного ряда. Они крупные с бледнорозовой цитоплазмой и центрально расположенным округлым и относительно небольшим ядром. Поражаются лимфатические узлы особенно брыжеечные, а также легкие с появлением в них кистозно расширенных образований.
8. Хронический гистиоцитоз Х.
Болеют дети старших возрастных групп. Поражаются лимфоидная ткань, внутренние органы, а также кости.
ЛОКАЛЬНЫЕ ОПУХОЛЕВЫЕ ПРОЦЕССЫ.
1. Лимфосаркома.
Источник опухоли- клетки лимфоцитарного ряда.
Первоначальная локализация опухоли – лимфатические узлы и лимфоидная ткань:
- средостение;
- забрюшинные пространства;
- паховая и подмышечная области;
- селезенка;
- желудочно-кишечный тракт.
Динамика: поражение одиночного узла - распространение опухолевого процесса на соседние лимфатические узлы - генерализация.
Метастазирование:
- лимфогенное;
- гематогенное.
Гистологические формы опухоли:
1. нодулярная (узловая);
2. диффузная.
Нодулярная форма характеризуется поражением центров фолликулов и отграничением опухолевых очагов прослойками фиброзной ткани. При этом варианте болезнь прогрессирует сравнительно медленно.
При диффузном варианте опухолевый процесс охватывает весь лимфатический узел, и болезнь принимает скоротечный характер. В финальной стадии невозможно различить лимфосаркому и лимфолейкоз.
2. Источник опухоли – лимфоидная ткань. Встречается во всех возрастных группах. Течение болезни волнообразное. Поражаются лимфатические узлы и лимфоидная ткань всех органов.
Динамика болезни: изолированное поражение лимфоидной ткани - прогрессирование процесса – генерализация.
Первичные локализации опухоли:
- лимфатические узлы шеи, средостения, забрюшинные, подмышечные, паховые;
- реже: селезенка, печень, легкие, желудок, кожа.
Патогистологические варианты опухоли.
Их 4:
1. с преобладанием лимфоидной ткани, когда опухолевые клетки немногочисленны;
2. с развитием вокруг опухолевых очагов фиброза;
3. смешенно-клеточный – преобладает опухолевая ткань;
4. с подавлением лимфоидной ткани.
Первые два варианта протекают сравнительно благоприятно, а 3 и особенно 4 варианты отличаются быстрой опухолевой прогрессией.
Опухолевые клетки при лимфогранулематозе – одноядерные сравнительно крупные клетки (клетки Ходжкина) и многоядергные гигантские клетки (клетки Штернберга).
3. Ретикулосаркома.
4. Недифференцированная злокачественная лимфома протекают примерно также, как и эозинофильная гранулема.
5. Эозинофильная гранулема.
Встречается обычно у детей. Локализуется в костях – чаще в лобной кости с разрушением ее и образованием дефекта. Гистологическая картина характеризуется наличием многочисленных клеток типа гистиоцитов Х и эозинофилов. Прогноз - хороший.
6. Гистиоцитарная саркома.
Источник опухоли - гистиоциты-макрофаги.
Патоморфология – многочисленные полиморфные гистиоцитарные клетки а также единичные гигантские уродливые многоядерные клетки (клетки Тутона). Прогноз - плохой.
Макро и микропрепараты к лекции
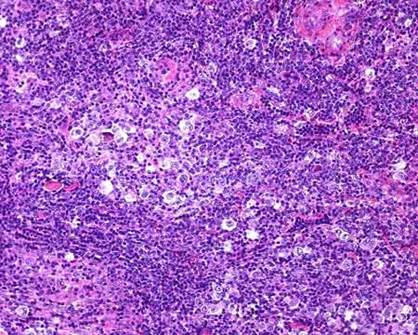
Рисунок 57 – Лимфогранулематоз.
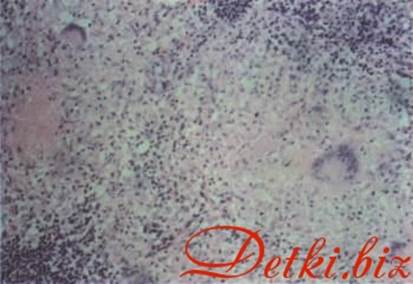
Рисунок 58 - Миеломная болезнь.
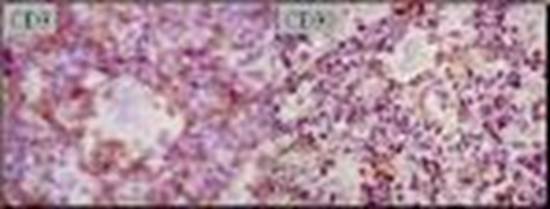
Рисунок 59 - Нодулярный склероз.
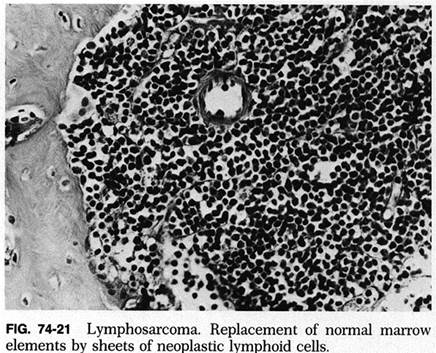
Рисунок 60 – Лимфосаркома.
Литература
1. Абрикосов А.И. Основы общей патологической анатомии. Москва-Ленинград: Государственное из-во медицинской литературы, 1939. – 487 с.
2. Авцын П.А., Жаворонков А.А., Риш М.А., Строчкова Л.С. Микроэлементозы человека. – М.: Медицина, 1991. – 496 с.
3. Агеенко А.И. Механизмы вирусного онкогенеза. – М.: Медицина, 1978. – 384 с.
4. Алексеев Г.А., Токарев Ю.Н. Гемоглобинопатии. –М.:Медицина, 1968. – 320 с.
5. Алешин Б.В., Губский В.И. Гипоталамус и щитовидная железа. – М.: Медицина, 1983.- 184 с.
6. Анестиади В. Атеросклероз артерий. - Кишинев: Из-во *Картя молдовеняскэ* 1967. – 160 с.
7. Аничков Н.М. О патогенезе опухолевого процесса. // Арх. Пат.-1988.-№ 1.- С. 3 – 11.
8. Аничков Н.М. Биомеханизмы прогрессии злокачественных опухолей.//Арх. пат.-1989. –№7.- С.3 – 10.
9. Ауэрбах Ш. Проблемы мутагенеза. – М.: Медицина, 1978. – 463 с.
10. Беккер С.М. Внутриутробная инфекция. – Ленинград: Государственное издательство медицинской литературы, 1963. – 248 с.
11. Белозеров Е.С. , Продолобов Н.В. Брюшной тиф и паратифы. – Ленинград: Медицина ленинградское отделение, 1978. – 192 с.
12. Белоконь Н.А. , Подзолков В.П. Врожденные пороки сердца. – М.: Медицина, 1991. – 351 с.
13. Бутов М.А., Алебастров А.П., Кузнецов П.С. Язвенная болезнь. Инфекция или вегетоневроз?. – Рязань, 2004.- 146 с.
14. Вейнеров И.Б. Болезни мочеполовых органов у мужчин. – Киев: Государственное медицинское издательство УССР, 1961. – 221 с.
15. Виноградова О.М. Первичный и генетические варианты амилоидоза. – М.: Медицина, 1980. – 223 с.
16. Вылков Иван Патоморфология лимфатических узлов. – София: Издательство Медицина и Физкультура, 1980. – 246 с.
17. Головин Д.И. Ошибки и трудности гистологической диагностики опухолей. – Ленинград: Медицина ленинградское отделение, 1982.- 304 с.
18. Гусман Б.С. Иммуноморфология детских инфекций.-М.: Медицина, 1975. 192 с.
19. Давыдовский И.В. Патологическая анатомия и патогенез важнейших заболеваний человека / часть 2/. – Москва-Ленинград: Государственное издательство биологической и медицинской литературы, 1935. – 424 с.
20. Давыдовский И.В. Избранные лекции по патологии. – М.: Медицина, 1975.- 72 с.
21. Дильман В.М. Эндокринологическая онкология. Ленинград: Медицина ленинградское отделение, 1983. – 408 с.
22. Дуков Л.Г., Борохов А.И. Диагностические и лечебно-тактические ошибки в пульмонологии. – М.: Медицина, 1988.- 285 с.
23. Дурнов Л.А. Злокачественные опухоли почек у детей. – М.: Медицина, 1967. – 169 с.
24. Егоров М.Н. , Левитский Л.М. Ожирение. – М: Медицина,1964. – 306 с.
25. Ефимов А.С., Германюк Я.Л., Генес С.Г. Сахарный диабет. - Киев: Из-во Здоровье , 1983. – 251 с.
26. Земскова З.С., Дорошкова И.Р. Скрыто протекающая туберкулезная инфекция. – М.: Медицина, 1984. – 221 с.
27. Злочевский П.М. Тромбоэмболия легочной артерии. – М.: Медицина, 1978.- 128 с.
28. Иванов А.Е., Куршакова Н.Н., Соловьев А.И. Радиационный рак легкого. – М.: Медицина, 1990. – 222 с.
29. Калахан Дж.В., Лоуден Дж. А. Лизосомы и лизосомальные болезни накопления. – М.: Медицина, 1984. – 448 с.
30. Калинина Н.В., Гусев Е.И. Наследственные болезни и факоматоз. – М.: Медицина, 1981. – 247 с.
31. Каминский А.В. Клинико-анатомо-гистологические изменения почек при гипертонической болезни. – Ленинград: Государственное издательство медицинской литературы, 1959. – 128 с.
32. Каминский Ю.В. Клинико-морфологическая характеристика нейропатий при ревматических заболеваниях. – Владивосток, 1990. – 100 с.
33. Карр Я., Хенкок Б.,Хенри Л., Уорд А. Лимфоретикулярные болезни. – М.: Медицина, 1980. – 280 с.
34. Карпухин Г.А. Грипп. – Ленинград: Из-во Медицина ленинградское отделение, 1986. – 351 с.
35. Киселёв Н.А. Электронная микроскопия биологических макромолекул. – М.: Из-во Наука, 1965. – 147 с.
36. Климов А.Н., Нагорнев В.А. Современные представления о патогенезе атеросклероза в свете развития идей Н.Н.Аничкова / к 100 летию со дня рождения/ // Арх. Пат. – 1985. - №6. – С. 12 – 18.
37. Клиорин А.И. Атеросклероз в детском возрасте. Ленинград: Медицина ленинградское отделение, 1981. – 247 с .
38. Ковалева Л.Г. Острые лейкозы. – М.: Медицина,1978. – 207 с.
39. Ковригина А.М., Пробатова Н.А. Морфоиммуногистохимическая дифференциальная диагностика В-клеточных лимфом // Арх.патол.- 2006. - №3.- С.42 – 47.
40. Козаченко В.П. Рак матки. – М.: Медицина, 1983. – 236 с.
41. Кононов А.В. Местный иммунитет и регенерация слизистых оболочек при хроническом воспалении \ биопсийное исследование\. – Омск, 1993. – 319 с.
42. Кононов А.В. Воспаление как основа Helicobacter pylori – ассоциированных болезней // Арх. Пат. – 2006. - №5.- С.3 – 10.
43. Копнин Б.П. Онкогены, антионкогены и канцерогенез // Арх. пат. – 1990.-№9.- С. 3- 11.
44. Коршунов М.Ф. Менингококковая инфекция у детей. – Воронеж: Из-во Воронежского университета, 1991. – 184 с.
45. Кузмичева А.Т. ,Шарлай И.В. Детские инфекционные болезни. - М.: Медицина, 1984. – 448 с.
46. Кушаковский М.С. Гипертоническая болезнь и вторичные артериальные гипертензии. – Ленинград: Медицина ленинградское отделение, 1988. – 288 с.
Дата добавления: 2015-09-07; просмотров: 1877;
