Лечение. Прогестины чаще используют в сочетании с эстрогенами для обеспечения полного созревания эндометрия
Прогестины
Прогестины чаще используют в сочетании с эстрогенами для обеспечения полного созревания эндометрия, при лечении состояний гипогонадизма и в комбинированных противозачаточных пилюлях. Терапию прогестинами применяют также для индукции прогестинового эффекта на подготовленный эстрогенами эндометрий (диагностический тест при аменорее), для игибирования гонадотропинов гипофиза (преждевременное половое созревание у девочек и содержащие только прогестины противозачаточные средства), для профилактики гиперплазии при БПКЯ и в качестве паллиативного средства при раке эндометрия и грудных желез или для лечения при эндометриозе. Даже когда нужно получить прямой эффект от прогестинов, имеющиеся пероральные средства заменяют синтетические аналоги природного гормона. К пероральным прогестинам относятся медроксипрогестерона ацетат, мегестриола ацетат (Megestrol acetate), норэтистерон и норгестрел (Norgestrel). К парентеральным средствам относятся прогестерон в масле, суспензия медроксипрогестерона ацетата и 17-оксипрогестерона капронат.
Из нежелательных побочных эффектов прогестинов следует отметить кровотечение прорыва, возникающее при длительном их применении, а также тошноту, рвоту и гирсутизм. Алкилзамещенные в 17-положении производные могут нарушать функцию печени. Прогестины противопоказаны при известной или подозреваемой беременности, так как они повышают опасность врожденных уродств.
Эстрогены
Препараты эстрогенов используют для лечения больных с недостаточностью гонад, предупреждения беременности и терапии при дисфункциональных маточных кровотечениях и раке грудных желез. (Применение эстрогенов при раке грудных желез рассматривается в гл. 295.) Однако ни один из имеющихся пероральных или парентеральных эстрогенных препаратов не воспроизводит динамики концентрации эстрадиола, характерной для пременопаузальных женщин с нормальным циклом (см. рис. 331-5). Эстрогены, которые можно назначать внутрь, — это либо нестероидные агенты (такие как диэтилстильбэстрол), имитирующие действие эстрадиола, конъюгаты эстрогенов, которые приобретают активность только после гидролиза (сульфаты эстрогенов, преимущественно эстрон-сульфат из мочи беременной кобылы) или аналоги эстрогенов, не метаболизирующие в эстрадиол (местранол, хинестрол) (рис. 331-9). При пероральном приеме даже малейших коли-
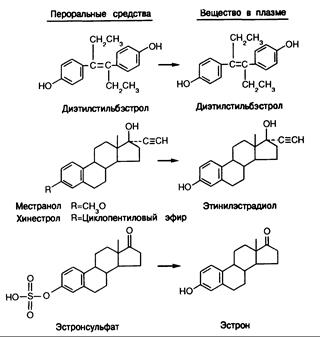
Рис. 331 -9. Циркулирующие в крови 4)ормы введенных эстрогенных препаратов.
честв эстрадиола он быстро превращается в эстрон. Поскольку пероральная терапия не воспроизводит и не имитирует суточный характер секреции отсутствующего гормона, ее можно считать лишь фармакологическим, но не физиологическим способом замещения. Подобно этому, и парентеральное введение эстрогенов редко воспроизводит физиологическую ситуацию. Препараты конъюгированных эстрогенов, назначаемые как парентерально, так и перорально, плохо превращаются в эстрадиол, а эфиры эстрадиола (эстрадиола бензоат и валерат) редко воспроизводят нормальный уровень эстрадиола в плазме. При парентеральном введении эстрогенов удается создать постоянный их уровень в крови, что находит применение в терапии при симптомах менопаузы. В различные периоды жизни заместительная терапия эстрогенами вызывает разные побочные эффекты.
Гипоэстрогенизм. У женщин со сниженной продукцией эстрогенов, будь то вследствие патологии яичников (дисгенезия гонад) или гипогонадотропного гипогонадизма, циклическое введение эстрогенов следует начинать во время ожидаемого полового созревания. чтобы обеспечить появление и сохранение вторичных половых признаков и предотвратить остеопороз. Чаще всего применяют конъюгированные эстрогены (0,625—1,25 мг в день внутрь) и этинил-эстрадиол (Ethinyl estradiol) или его предшественники (0,02—0,05 мг внутрь). Большинство врачей рекомендуют в последние несколько дней месячного курса эстрогенов добавлять медроксипрогестерона ацетат (5—10 мг в день), чтобы предотвратить гиперплазию эндометрия при длительном лечении эстрогенами. При нарушении менструальных кровотечений у женщин, получающих заместительную эстрогенную терапию, требуется гистологическое исследование эндометрия. Такую заместительную терапию или пероральные контрацептивы (см. ниже) можно применять также с целью подавления секреции гипофизарных гонадотропинов, как это делают в случае БПКЯ, где главная цель лечения заключается в подавлении продукции яичниковых андрогенов до тех пор, пока больная не захочет забеременеть.
Для нормального развития вторичных половых признаков у девочек и для ликвидации симптомов менопаузы может потребоваться временное введение больших количеств эстрогенов (вдвое превышающих обычную поддерживающую дозу у взрослых). Еще большие дозы парентеральных эстрогенов (10 мг эстрадиола валерата или 25 мг конъюгированных эстрогенов) в сочетании с прогестинами могут быть необходимы в некоторых случаях дисфункционального маточного кровотечения. Заместительная терапия эстрогенами (100 нг/кг) стимулирует рост у женщин с дисгенезией гонад, но более высокие дозы (400 нг/кг) не влияют на рост. Не говоря уже о потенциальных поздних побочных эффектах всех эстрогенов (см. ниже), эти дозы могут вызывать специфические реакции, включая тошноту, рвоту и отеки.
Контроль рождаемости. Поскольку любые методы контрацепции сопряжены с вредными побочными эффектами, все врачи должны знать показания, механизм действия и последствия применения соответствующих средств. Кроме того, беременность может осложнить течение хронических заболеваний, поэтому многим больным следовало бы рекомендовать предохранение от беременности.
Выбирать метод контроля рождаемости должны сами пациенты. К широко используемым методам относятся ритмичность половых контактов и воздержания, барьерные методы, включая применение презервативов, гелей, пенистых средств, свечей и диафрагм, внутриматочные средства (ВМС), гормональные контрацептивы, стерилизация и аборт.
Методика ритмичности контактов и воздержания и барьерные методы эффективны при правильном и постоянном их использовании, но в реальной жизни они часто неэффективны из-за неточности выполнения. Тем не менее эти методы реже других дают неблагоприятные последствия, а если они и возникают, то ограничиваются небольшими местными аллергическими реакциями. Поэтому их следует рекомендовать при наличии противопоказаний к использованию других средств.
Противозачаточные пилюли и ВМС эффективны, но вызывают серьезные побочные эффекты.
Внутриматочные средства. Большинство ВМС дает эффект в 95—98%. Они разнообразны по форме и размеру, но >- или Т-образные вызывают минимальную боль при установке и редко выпадают. Некоторые ВМС содержат медь, что увеличивает их эффективность, а другие — медленно высвобождающиеся прогестины, что требует их замены с интервалом в 1—3 года. Считается, что ВМС предотвращают беременность, вызывая хроническую воспалительную реакцию в эндометрии и тем самым создавая неблагоприятную среду для имплантации бластоцисты.
После установки ВМС необходимо периодически проверять правильность их положения. Они могут вызывать как незначительные, так и серьезные побочные эффекты. Часты-
Таблица 331-3. Состав пероральных контрацептивов
| Название | Эстроген | Доза, мкг | Прогестин | Доза, мг |
| Комбинированный тип | ||||
| Постоянный тип | ||||
| Содержание эстрогена бо | лее 50 мкг | |||
| Эновид Е (Enovid E) | Местранол | Норэтинодрел | 2,5 | |
| Эновид 5 | То же | То же | ||
| Овулен (Ovulen) | » » | Этинодио.чи дпацетат | ||
| Норинил 2 (Norinyl 2) | » » | Норэтистедрон | ||
| Норинил 1/80 | » » | То же | ||
| Орто-новум 2 (Ortho-Novum 2) | » » | » » | ||
| Орто-новум 1/80 | » » | » » | ||
| Содержание эстрогена 50 мкг | ||||
| Орто-новум 1/50 | Местранол | » » | ||
| Норинил 1/50 | Местранол | » » • | ||
| Овкон 50 (Ovcon 50) | Этинил-эстрадиол | » » | ||
| Оврал (Ovral) | То же | Норгестрел | 0,5 | |
| Демулен (Demulen) | » » | Этинодиола диацетат | ||
| Норлестрин 2,5/50 (Norlestrin) | » » | Норэтистерона ацетат | 2,5 | |
| Норлестрин 1./50 | » » | Тоже | ||
| Содержание эстрогена менее 50 кг | ||||
| Орто-новум 1/35 | Этинил-эстрадиол | Норэтистедрон | ||
| Норинил 1+35 | То же | То же | ||
| Модикон (Modicon) | » » | » » | 0,5 | |
| Бревикон (Brevicon) | » » | » » | 0.5 | |
| Овкон 35 | » » | » » | 0,4 | |
| Демулен 1/35 | » » | Этинодиола диацетат | ||
| Лоэстрин 1,5/30 (Loestrin) | » » | Норэтистерона ацетат | 1,5 | |
| Лоэстрин 1/20 | » » | То же | ||
| Нордетт (Nordette) | » » | Левоноргестрел | 0,15 | |
| Ло-оврал (Lo-Ovral) | » » | Норгестрел | 0,3 | |
| Двухфазный тип | ||||
| Орто-новум 10/11 | ||||
| Первые 10 дней | » » | Норэтистерон | 0,5 | |
| Следующие 11 дней | » » | То же |
| Название | Эстроген | Доза, мкг | Прогестин | Доза, мг |
| Трехфазный тип | ||||
| Орто-новум 7/7/7 | ||||
| Первые 7 дней | » » | » » | 0,5 | |
| Вторые 7 дней | » » | » » | 0,75 | |
| Третьи 7 дней | » » | » » | ||
| Три-норинил (Tri-Norinyl) | ||||
| Первые 7 дней | » » | » » | 0,5 | |
| Следующие 9 дней | » » | » » | ||
| Следующие 5 дней | » » | » » | 0,5 | |
| Трифазил (Triphasil) | » » | |||
| Первые 6 дней | » » | Левоноргестрел | 0,05 | |
| Следующие 5 дней | » » | То же | 0,075 | |
| Следующие 10 дней | » » | » » | 0,125 | |
| Три-левеин (Tri-Levein) | ||||
| Первые 6 дней | » » | » » | 0,05 | |
| Следующие 5 дней | » » | » » | 0,075 | |
| Следующие 10 дней | » » | » » | 0,125 | |
| Содержащие только | ||||
| прогестин | ||||
| Микронор (Micronor) | Нет | Норэтистерон | 0,35 | |
| Hop Q. D. (Nor Q. D.) | » | Норэстистерон | 0,35 | |
| Овретт | » | Норгестрел | 0,075 |
ми причинами отказа от ВМС служат межменструальные выделения и усиленные кровотечения, а также боли и спазмы во время менструаций. Кроме того, во время менструаций приспособление может выпасть, а женщина и не догадается об этом. Самым серьезным побочным эффектом является инфекция тазовых органов, приводящая иногда к развитию трубно-яичникового абсцесса с последующим бесплодием. Поэтому многие гинекологи не рекомендуют ранее нерожавшим женщинам пользоваться такими средствами. Кроме того, при использовании ВМС возрастает вероятность эктопической беременности, так как они препятствуют только внутриматочной, но не внематочной беременности. Из-за повышенной частоты спонтанных и септических абортов при пользовании ВМС в случае возникновения беременности их нужно удалять. Женщины, у которых появляются хроническое тяжелое кровотечение, боли внизу живота, повышенная температура или выделения, должны удалить ВМС.
Пероральные контрацептивы. Пероральными контрацептивами пользуются более 200 млн женщин в мире и 1 из 4 жительниц США в возрасте до 45 лет. Популярность этим средствам обеспечивают легкость приема, низкий показатель беременности (менее 1%) и относительно малая частота побочных эффектов.
Среди пероральных контрацептивных пилюль наиболее широко применяются либо комбинированные таблетки, либо те, которые нужно менять в определенные сроки (двух-или трехфазные). Перечень пероральных контрацептивов, продающихся в США, приве-

Рис. 331-10. Механизм действия противозачаточных пилюль.
Приведены среднесуточны; концентрации гормонов в плазме в течение овариального цикла у четырех овулирующих женщин и четырех женщин, пользующихся пероральными контрацептивами комбинированного типа. Данные по нормальному овариальному циклу соотнесены с днями перед пиком ЛГ и после него. Первый день цикла у женщин, пользующихся контрацептивами, соответствует первому дню маточного кровотечения. Цифры отражают среднюю ± стандартную ошибку при определениях у четырех женщин. (По В. R. Сагг et al., 1979).
Таблица 331-4. Показатели смертности за 1 год в связи с контролем рождаемости (на 100 000 женщин)
| Метод контрацепции | Возрастные группы | |||||
| 15—19 лет | 20—24 года | 25—29 лет | 30—34 года | 35—39 лет | 40—44 годя | |
| Не применяется (смертность связана средами) | 7,4 | 9,1 | 14,8 | 25,7 | 28,2 | |
| Пероральные контрацептивы: | ||||||
| курящие женщины | 2,4 | 3,6 | 6,8 | 13,7 | 51,4 | 117,6 |
| некурящие женщины | 0,5 | 0,7 | 1,1 | 2,1 | 14,1 | |
| вмс | 1,3 | 1,1 | 1,3 | 1,3 | 1,9 | 2,1 |
| Аборт | 0,5 | 1,1 | 1,3 | 1,9 | 1,8 | 1,1 |
| Барьерные методы (смертность связана с родами) | 1,5 | 1,4 | 0,8 | 1,3 | 7,6 |
Из Н. W. Ory, Fam. Plan Perspect, 15, 57, 1983.
ден в табл. 331 -3. Комбинированные таблетки пероральных контрацептивов содержат один из двух синтетических эстрогенов (местранол или этинилэстрадиол) и один из пяти синтетических прогестинов (норэтистерон, норэтистерона ацетат, норэтинодрел, норгестрел или этинодиола диацетат). Комбинированные или двух-трехфазные таблетки принимают 21 день подряд с последующим 7-дневным перерывом. Таблетки, содержащие только прогестины, принимают каждый день без перерыва. Теоретически идеальный контрацептив должен был бы содержать наименьшее количество стероида, чтобы свести к минимуму побочные эффекты, но в то же время такое его количество, чтобы предотвратить беременность или кровотечение прорыва. В наибольшей степени этим требованиям удовлетворяют трехфазные таблетки, содержащие 30 мкг эстрогена и прогестин.
Пероральные контрацептивы подавляют овуляцию, ингибируя секрецию ФСГ и ЛГ. Вследствие этого подавляются секреция и всех яичниковых стероидов, включая эстрогены, прогестерон и андрогены (рис. 331-10). Эти средства оказывают также небольшое непосредственное ингибирующее действие на органы размножения, модифицируя шеечную слизь (и тем самым уменьшая возможность проникновения сперматозоидов) и снижая подвижность и секрецию маточных труб и матки.
Показатели смертности в связи с применением пероральных контрацептивов и других форм контроля рождаемости суммированы в табл. 331-4. До 40-летнего возраста показатели смертности среди женщин, пользующихся пероральными контрацептивами и ВМС, ниже, чем среди женщин, вообще не пользующихся контрацепцией (эта разница обусловлена повышенным риском смертности, связанной с беременностью). Снижение показателя смертности среди женщин до 40-летнего возраста проявляется еще резче при сравнении некурящих и курящих пользующихся контрацептивами женщин. Действительно, показатели смертности среди некурящих женщин в возрасте от 15 до 24 лет, принимающих пероральные средства, ниже, чем при других формах контроля рождаемости. Повышенные показатели смертности среди женщин, пользующихся методикой ритмичности или барьерными средствами, связаны, вероятно, с меньшей эффективностью последних и соответственно риском беременности. Пероральными контрацептивными средствами не рекомендуется пользоваться курящим женщинам старше 35 лет, всем женщинам старше 40 лет и женщинам любого возраста с повышенным риском инфаркта миокарда.
Несмотря на общую безопасность этих средств, существует риск возникновения у женщин серьезных побочных эффектов—тромбоза глубоких вен и эмболии легочной артерии. Относительное увеличение риска колеблется от 2 до 12 раз, и наиболее подвержены развитию осложнений женщины, пользующиеся таблетками, в которых содержание эстрогенов превышает 50 мкг. Пероральные контрацептивы могут также вызывать тромбоэмболию после хирургических вмешательств, и поэтому прием их следует прекратить не менее чем за 1 мес до планируемой операции. У женщин, пользующихся пероральными контрацептивами, в 3—9 раз возрастает риск тромбоэмболического инсульта ив2 раза — геморрагического инсульта. Поэтому женщинам с болезнями глаз или тяжелыми головными болями следует вообще прекратить прием таких средств. Курение и возраст—это факторы, повышающие риск инсультов, равно как и частоту смертельных исходов от осложнений тромбоза глубоких вен, эмболии легочной артерии и инфаркта миокарда.
При приеме пероральных контрацептивов часто отмечается некоторое повышение артериального давления, а после 5 лет непрерывного пользования этими средствами у 5% женщин развивается гипертензия (артериальное давление выше 140/90 мм рт, ст.). Эстрогены индуцируют синтез различных печеночных белков, в том числе субстрата ренина — ангиотензиногена. Повышенное вследствие этого образование ангиотензина, как полагают, играет роль в возникновении гипертензии. После прекращения приема пероральных контрацептивов артериальное давление в большинстве случаев нормализуется.
У женщин, пользующихся пероральными контрацептивами, меняется содержание липидов и липопротеидов в сыворотке крови. Характер этих изменений зависит от конкретного состава таблеток. В целом эстрогены повышают содержание липопротеидов высокой (ЛПВП) и очень низкой плотности (ЛПОНП). Прогестины снижают концентрацию ЛПВП.
У отдельных женщин, принимающих пероральные контрацептивы, наблюдается нарушение толерантности к глюкозе, что проявляется измененным уровнем глюкозы и повышенным содержанием инсулина в плазме после приема глюкозы внутрь. После прекращения приема этих средств оба показателя обычно нормализуются. Следовательно, пероральные контрацептивы противопоказаны женщинам с диабетом взрослого типа. Поскольку ювенильный диабет может быть обусловлен сердечно-сосудистыми заболеваниями, таким больным также лучше использовать другие формы контрацепции.
Пероральные контрацептивы не рекомендуются женщинам с острыми и хроническими болезнями печени. Длительное применение пероральных контрацептивов иногда вызывает множественные мелкие кровоизлияния в печени, что может обусловить летальный исход при внезапном разрыве этого органа и кровотечении. У женщин, предрасположенных к развитию синдрома рецидивирующей желтухи беременных, может возникать холестатическая желтуха.
Пероральные контрацептивы повышают концентрацию холестерина в желчи, чем, по-видимому, и объясняется двукратное увеличение частоты холелитиаза и холецистита у женщин, пользующихся этими средствами.
Эстрогены усиливают секрецию печенью различных белков, в том числе кортизолсвязывающего глобулина (КСГ), тестостерон-связывающего глобулина (ТеСГ) и тироксинсвязывающего глобулина (ТСГ). Поэтому результаты различных лабораторных тестов на функцию надпочечников и щитовидной железы могут меняться, и интерпретировать эти результаты в таких случаях необходимо с осторожностью (см. гл. 320 и 324). Пероральные контрацептивы снижают утренние уровни АКТГ в плазме, возможно, за счет ингибирующего действия на секрецию АКТГ или катаболизм кортизола. Наконец, у женщин, пользующихся пероральными контрацептивами, несколько повышается уровень пролактина в сыворотке, но роль этих средств в развитии пролактином гипофиза отрицается.
Кроме того, пероральные контрацептивы вызывают небольшую диспепсию, неприятные ощущения в грудных железах, увеличение массы тела, пигментацию лица (хлоазма), которая усиливается при пребывании на солнце, и различные психологические сдвиги, такие как депрессия и изменение либидо. Нет убедительных данных о связи между приемом пероральных контрацептивов и увеличением частоты рака матки, шейки матки или грудных желез. На самом деле эти средства обладают многими положительными эффектами, включая коррекцию дисменореи и ановуляторных кровотечений, профилактику заболеваний, передающихся половым путем, а также снижение частоты рака эндометрия и яичников.
К абсолютным противопоказаниям к использованию пероральных контрацептивов относятся ранее перенесенные тромбоэмболии; поражения сосудов мозга и сердца, установленный или подозреваемый рак грудных желез или эстрогензависимые новообразования, патологические кровотечения из половых органов неясной этиологии, а также установленная или подозреваемая беременность. Относительные противопоказания следует оценивать, исходя из соотношения риска и положительного действия пероральных контрацептивных средств; к ним относятся гипертензия, мигренеподобные головные боли, сахарный диабет, лейомиомы матки, серповидно-клеточная анемия, липемия и предполагаемое хирургическое вмешательство.
Другие стероидные контрацептивы. К способам стероидной контрацепции, помимо применения обычных пероральных контрацептивов, относят посткоитальную контрацепцию и инъекции стероидов. Применение высокой дозы эстрогенов в течение 5 дней фертильной части цикла («пилюля на следующее утро») — эффективный метод контрацепции, но вызывает значительные побочные эффекты, особенно тошноту. Введение же прогестинов путем инъекции, имплантации или в виде влагалищных колец в США используют редко.
Лечение эстрогенами при менопаузе. Применение эстрогенов у женщин с остеопорозом в постклимактерическом периоде базируется на убеждении, что такая терапия может смягчить многие отрицательные проявления менопаузы и, больше того, самого процесса старения. В некоторых регионах США с середины 70-х годов почти 50% женщин менопаузальной возрастной группы используют ту или иную форму заместительной терапии эстрогенами в течение в среднем 5 лет.
Менопаузу нельзя считать просто состоянием отсутствия эстрогенов, так как некоторые эстрогены продолжают вырабатываться. На самом деле—это состояние измененного метаболизма эстрогенов. Основным эстрогеном становится эстрон, образуемый путем вне-железистого превращения прогормона, а не эстрадиол, который секретируется яичниками. Как и при любой терапии эстрогенами, введение этих препаратов во время менопаузы означает фармакологическое замещение физиологического гормона (эстрадиола) тем или другим аналогом эстрогенов, а вовсе не восполнение отсутствующего физиологического стероида. Препараты, показанные для заместительной эстрогенной терапии, включают конъюгированные эстрогены, заменители эстрогенов (диэтилстильбэстрол), синтетические эстрогены (этинил-эстрадиол или его производные), микронизированный эстрадиол, эстрогенсодержащие влагалищные мази и кожные пластыри. Схемы лечения, сопряженные с небольшим риском осложнений, предусматривают циклическую эстрогенную терапию в наименьшей эффективной дозе в течение 21—25 дней в месяц и циклическое применение эстрогенов с добавлением прогестина в последние 10 дней эстрогенной терапии.
Наиболее отчетливыми положительными действиями эстрогенов в период менопаузы являются ослабление вазомоторной нестабильности (горячие приливы) и уменьшение атрофии эпителия мочеполовых путей и кожи. В большинстве случаев лечение эстрогенами смягчает эти симптомы. Если применение эстрогенов направлено только на ослабление горячих приливов, оно должно продолжаться несколько лет, так как и без лечения горячие приливы у женщин через 3—4 года ослабевают.
Существуют данные, указывающие на эффективность эстрогенов в отношении про-филактики менопаучального остеопороза, особенно у женщин группы высокого риска. Во-первых, частота остеопороза и его осложнений повышается и у женщин с преждевременной менопаузой, а долговременная заместительная терапия эстрогенами улучшает их состояние. Во-вторых, эстрогены оказывают быстрый положительный эффект на кальциевый баланс и повышают плотность кости. В-третьих, у женщин, получающих эстрогены в сочетании с кальцием, снижается частота переломов.
Из потенциальных побочных эффектов наибольшие опасения вызывает, по всей вероятности, повышение риска рака эндометрия. Относительный риск развития аденокарциномы эндометрия у женщин, применяющих эстрогены, колеблется от 6 до 8. Этот риск возрастает с увеличением дозы эстрогенов и длительности их применения, но снижается у женщин, получающих комбинированную эстроген-прогестиновую терапию.
Несмотря на множество данных, свидетельствующих о связи между раком эндометрия и применением эстрогенов, высказываются двоякие сомнения относительно клинического значения такой связи. Во-первых, некоторые эпидемиологи утверждают, что риск, связанный с эстрогенами, завышен из-за трудностей, присущих выбору адекватных контрольных групп при ретроспективных исследованиях. Во-вторых, несмотря на увеличение числа больных раком эндометрия в США, смертность в результате этого заболевания не повышается. Действительно, увеличение частоты обусловлено, очевидно, новообразованием малой злокачественности, которые трудно по гистологии отличить от различных форм гиперплазии и которые слабо влияют на ожидаемую продолжительность жизни.
Опасения, касающиеся обострения гипертензии и тромбоэмболической болезни, обусловлены, по-видимому, сообщениями об эффектах эстроген-прогестероновых пероральных контрацептивов в репродуктивном возрасте, а не данными о применении эстрогенов у женщин в период менопаузы. Документированных доказательств повышения частоты или тяжести течения тромбоэмболической болезни, рака грудных желез или гипертензии при лечебном применении низких доз эстрогенов в период менопаузы нет. Низкие дозы эстрогенов в этом периоде не влияют, вероятно, и на развитие атеросклероза, инфаркта миокарда или инсульта. Применение эстрогенов в менопаузе приводит к незначительному повышению степени риска заболеваний желчного пузыря.
Применяют эстрогены в период менопаузы следующим образом. 1. При длительном использовании эстрогены надо назначать в минимальных эффективных дозах (0,625 мг конъюгированного эстрогена или 0,01—0,02 мг этинил-эстрадиола в день). Если исключить горячие приливы, при которых требуется прерывистое применение эстрогенов, эти вещества нужно назначать ежемесячно в течение 25 дней с последующим периодом отдыха (В некоторых клиниках женщинам с интактной маткой назначают только эстрогены в течение 15 дней, эстроген с прогестином ежедневно еще 10 дней и затем на неделю полностью отменяют терапию.) 2. Такая заместительная терапия обычно показана женщинам с преждевременной менопаузой (будь то связанной с хирургической операцией или спонтанной) по меньшей мере до возраста нормальной менопаузы. 3. Терапия эстрогенами обычно показана также женщинам любого возраста с тяжело протекающими горячими приливами или симптомами атрофии эпителия мочеполовых путей. Горячие приливы редко наблюдаются у женщин дольше 4 лет, так что продолжительность терапии по этому поводу может быть ограничена. 4. У женщин, перенесших в прошлом гистерэктомию, потенциальные преимущества лечения, очевидно, перевешивают возможный риск. Следует ли рутинно назначать эстрогены всем женщинам с интактной маткой, неизвестно, но авторы настоящей главы, если нет противопоказаний, обычно прописывают эти вещества (в сочетании с кальцием или фторидом), рассчитывая на ослабление остеопороза. 5. Каждая женщина, получающая эстрогены, должна находиться под медицинским наблюдением неопределенно долго и регулярно проходить освидетельствование.
Средства для индукции овуляции
Для индукции овуляции чаще всего применяют кломифен. Считается, что этот антиэстроген блокирует рецепторы эстрогенов в гипоталамусе и тем самым способствует увеличению секреции ФСГ до уровня, стимулирующего развитие фолликулов, что в конце концов и приводит к овуляции. С лечебной целью кломифен обычно назначают внутрь ежедневно в течение 5 дней, начиная с дозы 50 мг, после чего прогестинами индуцируют маточное кровотечение. Если овуляции не происходит, дозу увеличивают до 100— 150 мг в день. Такая терапия вызывает овуляторный цикл у 60% женщин с БПКЯ. Кломифен используют также в сочетании с менопаузными гонадотропинами человека (МГЧ), эстрогенами, глюкокортикоидами или хорионическим гонадотропином человека (ХГЧ).
Из гонадотропинов для индукции овуляции чаще применяют МГЧ и ХГЧ. Эти гормоны показаны женщинам, у которых кломифен не вызвал овуляцию, а также женщинам с гипогонадотропным гипогонадизмом. С лечебной целью показано введение 1—3 ампул МГЧ в день в течение 8—12 дней, чтобы обеспечить адекватную стимуляцию и рост фолликулов, с последующей однократной инъекцией 10 000 ЕД ХГЧ через 12—24 ч после последней инъекции МГЧ. Овуляция при этом происходит у 90% женщин, а показатель беременности превышает 50—60%. Чтобы избежать гиперстимуляции яичников, следует ежедневно проверять уровень эстрогенов и регулярно определять размеры яичников с помощью ультразвука. Синдром гиперстимуляции яичников возникает вследствие чрезмерной активации фолликулов яичников с последующим увеличением размеров желез, которые могут достигать такой величины, что вызывают асцит, гипотензию и шок. Следует отметить, что применение МГЧ и ХГЧ может в 20% случаев обусловить многоплодную беременность.
Бромокриптин — это агонист дофамина, он индуцирует овуляцию у женщин с повышенным уровнем пролактина. Лечение начинают с дозы 2,5 мг. Препарат вводят внутрь 2—3 раза в день. После обнаружения беременности терапию отменяют. Методы обследования и лечение больных с пролактинсекретирующими опухолями гипофиза обсуждались в гл.321.
Рилизинг-гормон лютеинизирующего гормона (ЛГРГ, гонадорелин) и его аналоги. Гонадорелин показан для индукции овуляции у бесплодных женщин. Его вводят подкожно или внутривенно с помощью портативного инфузионного насоса, который выбрасывает ЛГРГ импульсами с интервалами 90—120 мин в течение 10—20 сут. После овуляции вводят ХГЧ для поддержания функции желтого тела.
При различных гинекологических расстройствах с лечебной целью применяли аналоги ЛГРГ, блокирующие овуляцию. Овуляция и стероидогенез в яичниках ингибируются вследствие снижающей регуляции рецепторов ЛГРГ, что приводит к уменьшению выброса гонадотропинов. Аналоги ЛГРГ испытывают с целью контроля рождаемости, при преждевременном половом созревании, эндометриозе и лейомиомах матки.
Дата добавления: 2015-07-22; просмотров: 971;
