Диагноз. Рис. 1.6. Алгоритм диагностики бронхиальной астмы (Enidence Based Medicine – согласно медицине, основанной на доказательствах)
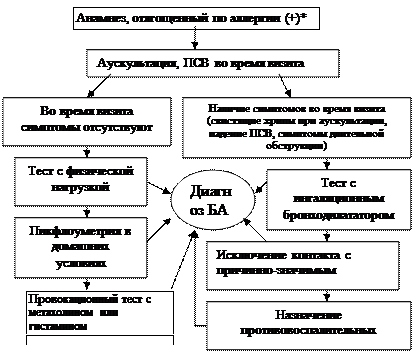
Рис. 1.6. Алгоритм диагностики бронхиальной астмы (Enidence Based Medicine – согласно медицине, основанной на доказательствах)
* - аллергодиагностика обязательна для всех пациентов с подозрением на бронхиальную астму
Наличие типичного приступа - достаточное основание для диагностики БА. При отсутствии приступов значение играет выявление в анамнезе повторных эпизодов затрудненного свистящего дыхания, признаков обструкции бронхов, ночного кашля, положительного аллергологического анамнеза.
Диагностика БА у детей младшего возраста основывается в первую очередь на клинических признаках, оценке симптомов и данных физикального обследования. О высокой вероятности диагноза БА говорят: частые эпизоды свистящих хрипов (больше 1 в месяц), кашель или хрипы, вызванные физической нагрузкой, кашель по ночам в отсутствие ОРИ, отсутствие сезонных изменений хрипов, а так же сохранение симптомов в возрасте старше 3 лет.
Для подтверждения диагноза БА у детей в возрасте до 5 лет используют пробное лечение бронхолитиками короткого действия и ингаляционными стероидами. Улучшение на фоне этой терапии и ухудшение после ее прекращения говорит в пользу диагноза БА.
Степени тяжести БА диагностируют на основании следующих признаков.
Ступень 1: интермиттирующая бронхиальная астма:короткие обострения; симптомы реже 1 раза в неделю; ночные симптомы не чаще 2 раз в месяц; ОФВ1 или ПСВ>80% от должных значений; вариабельность показателей ПСВ или ОФВ1 < 20%.
Ступень 2: легкая персистирующая бронхиальная астма:симптомы чаще 1 раза в неделю, но реже 1 раза в день; обострения могут влиять на физическую активность и сон; ночные симптомы чаще 2 раз в месяц; ОФВ1 или ПСВ > 80% от должных значений; вариабельность показателей ПСВ или ОФВ1 = 20-30%.
Ступень 3: персистирующая бронхиальная астма средней степени тяжести:ежедневные симптомы; обострения могут влиять на физическую активность и сон; ночные симптомы чаще 1 раза в неделю; ежедневный прием ингаляционных β2-агонистов короткого действия; ОФВ1 или ПСВ от 60 до 80% от должных значений; вариабельность показателей ПСВ или ОФВ1>30%.
Ступень 4: тяжелая персистирующая бронхиальная астма:ежедневные симптомы; частые обострения; частые ночные симптомы; ограничение физической активности; ОФВ1 или ПСВ<60% от должных значений; вариабельность показателей ПСВ или ОФВ1>30%.
Тяжесть обострения БА диагностируется на основании: учащения дыхания, участия вспомогательной мускулатуры, интенсивности свистящего дыхания, выраженности вздутия грудной клетки, ЧСС, вынужденности положения, изменения поведения, степени ограничения физической активности, объема терапии (препараты и способы их введения).
Табл. 1.13.Критерии тяжести приступа бронхиальной астмы
| Признаки | Легкий | Средне-тяжелый | Тяжелый | Астматическое состояние |
| Физическая активность | Сохранена | Ограничена | Резко снижена, положение вынужденное | Резко снижена или отсутствует |
| Разговорная речь | Сохранена | Ограничена, произносит отдельные фразы | Затруднена | Отсутствует |
| Сфера сознания | Не изменена, иногда возбуждение | Возбуждение | Возбуждение, испуг «дыхательная паника» | Спутанность сознания, коматозное состояние |
| Частота дыхания | Нормальная или дыхание учащенное до 30% нормы | Выраженная экспираторная одышка. Более 30-50% от нормы | Резко выраженная экспираторная одышка более 50% от нормы | Тахипноэ или брадипноэ |
| Участие вспомогательной мускулатуры | Нерезко выражено | Выражено | Резко выражено | Парадоксальное торакоабдоминальное дыхание |
| Частота пульса | Увеличена | Увеличена | Резко увеличена | Брадикардия |
| Дыхание при аускультации | Свистящие хрипы, обычно в конце выдоха | Выраженное свистящее на вдохе и выдохе или мозаичное проведение дыхания | Резко выраженное свистящее или ослабление проведения дыхания | «Немое легкое», отсутствие дыхательных шумов |
| ПСВ (%) от нормы или наилучших значений больного | 70-90% | 50-70% | Менее 50% | |
| Pa CO2 | <35 мм рт. ст. | <35-40 мм рт. ст. | > 40 мм рт. ст. | |
| SaO2 | > 95% | 90-95% | < 90 % | |
| Объем бронхоспазмолитической терапии в последние сутки, особенно в последние 4-6 часов | Бронхоспазмолитическая терапия не проводилась или использовались низкие/ средние дозы препаратов | Бронхоспазмолитическая терапия не проводилась или использовались низкие / средние дозы препаратов | Использовались высокие дозы препаратов. Возможна передозировка адреномиметиков и/или теофиллина | Использовались высокие дозы препаратов. Возможна передозировка адреномиметиков и/или теофиллина |
Лабораторные исследования
Дополнительные исследования необходимы для определения степени тяжести, характера сенсибилизации, механизмов развития БА.
Спирометрия, пикфлоуметрия позволяют оценить наличие и степень выраженности нарушений функции внешнего дыхания.
Рентгенологическое исследование выявляет эмфизему, а в некоторых случаях ателектазы, пневмонию, признаки пневмоторакса.
В мокроте можно выявить эозинофилы, спирали Куршмана.
Кожные тесты, исследование специфических IgE подтверждают аллергическую природу БА и характер сенсибилизации.
Дифференциальный диагнозБАнеобходимо проводить с синдромом хронической аспирации пищи, инородным телом, муковисцидозом, облитерирующим бронхиолитом, аномалиями бронхолегочной системы, сердечной недостаточностью, бронхолегочной дисплазией, обструктивными бронхитами (см. «Бронхиты», табл. 1.18).
При наличии следующих симптомов следует заподозрить отличное от БА заболевание (Педиатрия, клинические рекомендации, 2009).
Данные анамнеза:
- появление симптомов заболевания в возрасте до 2 лет;
- респираторный дистресс-синдром и/или применение ИВЛ;
- неврологическая дисфункция в неонатальном периоде;
- отсутствие эффекта от применения бронхолитиков;
- свистящие хрипы, связанные с кормлением или рвотой;
- затруднения глотания и/или рецидивирующая рвота;
- диарея;
- плохая прибавка массы тела;
- сохранение потребности в оксигенотерапии более 1 нед после обострения заболевания.
Физикальные данные:
- деформация пальцев рук в виде «барабанных палочек»;
- шумы в сердце»
- стридор;
- очаговые изменения в легких;
- крепитация при аускультации;
- цианоз.
Результаты лабораторных и инструментальных исследований:
-очаговые или инфильтративные изменения на рентгенограмме органов грудной клетки;
- анемия;
- необратимая обструкция дыхательных путей;
- гипоксемия.
Лечение, задачи лечения.Основная цель терапии БА у детей - достижение стойкой (устойчивой) ремиссии, предупреждение прогрессирования заболевания, исключение побочных эффектов противоастматических средств; предотвращение связанной с БА смертности.
Схема лечения. Основные направления в терапии БА:элиминационные мероприятия; превентивная (контролирующая) терапия; фармакотерапия острого периода болезни; аллерген-специфическая терапия; реабилитация; обучение пациентов.
Вспомогательные методы: физиолечение, спелеотерапия, лазеротерапия, антигистаминные препараты, специфическая иммунотерапия причинно-значимыми аллергенами, методы регулируемого дыхания, иглорефлексотерапия, психотерапия, борьба с полипрагмазией.
Тактика лечения и профилактики БА определяется характером воспалительного процесса.План лечения обострения должен основываться на данных диагностики БА и динамики клинических проявлений. Необходимо подобрать схему лечения, дозы препаратов, технологии их применения.
Показания для госпитализации: невозможность или неэффективность (в течение 1-3 ч) лечения в домашних условиях; дети из группы высокого риска по развитию осложнений; необходимость установления природы обострений и подбора средств терапии при впервые возникших симптомах БА.
Показания к переводу в ОИТАР: не купирующийся приступ БА более 6 часов, резистентность к симпатомиметикам, другие признаки астматического состояния.
Программа ведения ребенка, больного БА включает: разработку индивидуальных планов медикаментозной терапии; разработку индивидуальных планов купирования обострений БА; мониторинг состояния ребенка с периодическим исследованием показателей функции внешнего дыхания и/или данных пикфлоуметрии и ведением дневника симптомов; просвещение и обучение больных детей и членов семьи; использование немедикаментозных методов терапии.
При лечении БА используются: а) препараты, купирующие приступ заболевания, б) средства, предупреждающие развитие симптомов БА.
Препараты, купирующие приступ заболевания: короткодействующие β2-агонисты (сальбутамол, беротек, тербуталин, фенотерол и др.), антихолинергические препараты (ипратропиум бромид), короткодействующие теофиллины (аминофиллин). Более 4 раз в сутки эти препараты применять не рекомендуют.
Средства, предупреждающие развитие симптомов БА: глюкокортикоиды (ингаляционные - бекламетазон, будесонид, флутиказон, флютиказон, триамцинолон); таблетки или сиропы - гидрокортизон, метилпреднизолон, преднизон), кромоны (интал, тайлед), β2-агонисты длительного действия (формотерол, сальмотерол, тербуталин), теофиллины длительного высвобождения (теопек, ретард, теотард, ретафил), антилейкотриеновые препараты (монтелюкаст, зафирлукаст).
Первоочередным мероприятием при лечении БА является купирование приступа (табл. 1.14).
Табл. 1.14.Лечение бронхиальной астмы у детей на догоспитальном этапе
| Диагноз | Медикаментозная терапия | Результат |
| Бронхиальная астма легкий приступ | Вентолин через небулайзер в течение 5-10 минут или Беродуал через небулайзер в течение 5-10 минут Оценить терапию через 20 минут При неудовлетворительном эффекте повторить аналогичную ингаляцию бронхолитика | Купирование приступа |
| Бронхиальная астма средне-тяжелое обострение | Вентолин через небулайзер в течение 5-10 минут или Беродуал через небулайзер в течение 5-10 минут и Преднизолон перорально или Пульмикорт через небулайзер в течение 5-10 минут Оценить терапию через 20 минут При неудовлетворительном эффекте повторить аналогичную ингаляцию бронхолитика | Купирование приступа Госпитализация в стационар |
| Бронхиальная астма тяжелое обострение | Вентолин через небулайзер в течение 5-10 минут или Беродуал через небулайзер в течение 5-10 минут и Преднизолон внутривенно или перорально или Пульмикорт через небулайзер в течение 5-10 минут | Госпитализация детей в стационар |
| Бронхиальная астма Астматический статус | Вентолин через небулайзер в течение 5-10 минут или Беродуал через небулайзер в течение 5-10 минут и Преднизолон перорально или Пульмикорт через небулайзер в течение 5-10 минут Интубация трахеи, ИВЛ | Госпитализация в ОРИТ |
Препараты для снятия приступа БА лучше вводить ингаляционно, через небулайзер. К преимуществам небулайзерной терапии относят: легкость техники ингаляции, высокую эффективность лечения, быстрое улучшение состояния больного, возможность точного дозирования препарата и изменения дозы при необходимости.
При легком приступе БА используют препараты β2-агонистов, ипратропиума бромида (или их комбинации) вводимые ингаляционно.
После ликвидации острого легкого приступа БА необходимо продолжить применение указанных препаратов еще 1-2 дня. Если ребенок получает базисную терапию (недокромил натрия, кромогликат натрия, ингаляционные кортикостероиды), следует продолжить прием препаратов. Необходимо контролировать состояние ребенка, исследовать ПСВ с помощью пикфлоуметра.
При средне-тяжелом приступе БА, при отсутствии эффекта от применения β2-агонистов и/или ипратропиума бромида, возможно введение эуфиллина в/в струйно медленно в течение 10-15 минут на изотоническом растворе хлористого натрия.
После ликвидации приступа БА продолжают бронхоспазмолитическую терапию каждые 4 часа бодрствования еще 1-2 дня. Возможен перевод ребенка на пролонгированные бронхолитики (β2-агонисты, метилксантины) до нормализации клинических и функциональных данных. Если ребенок получает базисную терапию (недокромил натрия, кромогликат натрия, ингаляционные кортикостероиды), продолжить их прием, увеличить дозу препарата в 1,5-2 раза на 7-10 дней, или использовать комбинированные препараты (противовоспалительный препарат + бронхоспазмолитик).
При тяжелом приступе БА через небулайзер вводятβ2-агонисты периодически с интервалом 20 минут в течение часа, затем каждые 1-4 часа, или проводят длительную небулизацию. Бронхоспазмолитический эффект может быть усилен добавлением ипратропиума бромида или использованием комбинированного препарата. Если больной не может создать пик потока на выдохе п/к вводится адреналин 0,01 мл/кг/доза или 1:1000 (1 мг/мл) (максимальная доза до 0,3 мл). Одновременно с бронхоспазмолитиками вводятся системные глюкокортикостероиды парентерально или внутрь в дозе 5 мг/кг. Повторное введение глюкокортикостероидов при недостаточном эффекте через 6 часов. Оксигенотерапия через маску или носовой катетер. При недостаточном эффекте от указанной терапии вводят эуфиллин внутривенно (при необходимости капельно).
После ликвидации тяжелого приступа БА продолжают бронхоспазмолитическую терапию каждые 4 часа бодрствования. β2-агонисты короткого действия применяют еще 3-5 дней в форме дозирующего аэрозоля или через небулайзер. Следует назначить системные кортикостероиды парентерально или per os на 3-5 дней в дозе 1-2 мг/кг/сут до купирования бронхиальной обструкции. Перевести пациента на пролонгированные бронхолитики (β2-агонисты, метилксантины). Если ребенок получает базисную терапию (ингаляционные кортикостероиды) - продолжить прием, увеличить дозу препарата в 1,5-2 раза на 7-10 дней. Препараты лучше вводить с помощью небулайзера.
Необходимо несколько дней наблюдать за состоянием больного с мониторированием ПСВ с помощью пикфлоуметра, и пульсоксиметрией.
Эффективность проводимого лечения оценивается по следующим вариантам:
«Хороший» ответ -состояние стабильное, уменьшилась одышка и количество сухих хрипов в легких; ПСВ увеличилось на 12-15% от исходного.
«Неполный» ответ -состояние нестабильное, симптомы в прежней степени, в легких сохраняются участки с плохой проводимостью дыхания, нет прироста ПСВ.
«Плохой» ответ -симптомы прежней степени или нарастают, ПСВ ухудшается (см. также прил. 1).
Основные принципы интенсивной терапии БА:
- оксигенотерапия с поддержанием SaO2 более 95%;
- продолжение терапии β2-агонистами;
- использование системных глюкокортикостероидов парентерально до 10 мг/кг/сут или per os;
- применение метилксантинов (эуфиллин) в/в 4,5-5 мг/кг в течение 20-30 минут, в последующем - непрерывная инфузия в дозе 0,6-0,8 мг/кг/час или дробно в соответствующих дозах через каждые 4-5 часов под контролем концентрации теофиллина в крови.
Инфузионная терапия при БА включает изотонический раствор хлорида натрия и 5% раствор глюкозы в соотношении 1:1. Объем жидкости для введения рассчитывают в соответствии с физиологическими потерями (в среднем 50 мл/кг/сут). Количество внутривенно вводимой жидкости у детей раннего возраста составляет 10-20 мл/кг массы, общий объем -150-300 мл, скорость введения 30-45 мл/час (10-15 капель в минуту), длительность инфузии в зависимости от объема.
При проведении интенсивной терапии необходимо осуществлять мониторинг жизненных функций: ЧСС, ЧДД, ЭКГ, пульсоксиметрия, РаО2, РаСО2.
Астматический статус – самое тяжелое проявление БА. Астматический статус необходимо диагностировать при некупируемом приступе БА на протяжении 6 часов и более; при развитии резистентности к симпатомиметическим средствам; нарушении дренажной функции бронхов; возникновении гипоксемии (РО2 < 60 мм рт. ст.), гиперкапнии (РСО2 >60 мм рт. ст.).
Причинами развития астматического статуса могут быть: ОРИ, неадекватная терапия приступа БА, передозировка симпатомиметиков, надпочечниковая недостаточность.
В клинической картине астматического статуса выделяют 3 стадии.
I стадия – относительной компенсации - характеризуется клиникой тяжелого приступа БА с нарушениями бронхиальной проходимости и резистентностью к симпатомиметикам. Характерно нарастание эмфиземы, тахикардии. Артериальное давление повышается. Больной становится беспокойным, появляется акроцианоз. При лабораторном исследовании выявляют: гипоксемию, гиперкапнию, респираторный или метаболический ацидоз.
II стадия – декомпенсации - характеризуется нарастанием дыхательной недостаточности, нарастанием спазма и отека слизистой оболочки бронхов. В легких при аускультации перестают выслушиваться дыхательные шумы («молчание в легких»). При сохраняющейся тахикардии начинает снижаться артериальное давление. При лабораторном исследовании выявляют нарастающие проявления гипоксемии, гиперкапнии, респираторного или метаболического ацидоза.
III стадия – гипоксическая кома – проявляется тяжелой дыхательной недостаточностью, синдромом «молчания» в легких, генерализованным цианозом, потерей сознания, падением артериального давления, сердечной недостаточностью.
Лечение астматического статуса проводится в зависимости от стадии заболевания.
При I стадии астматического статуса вводят в/в 2,4% раствор эуфиллина из расчета 4-6 мг/кг на 250-500 мл 5% раствора глюкозы. Проводят ингаляции 2% раствора соды или 3% раствора калия йодида. Внутривенно вводят изотонический раствор натрия хлорида в дозе 40-60 мл/кг. Больные должны получать увлажненный кислород, витаминные препараты (кальция пантотенат, витамины В5, В6, С). Для коррекции ацидоза применяют соду. При отсутствии эффекта от перечисленной терапии назначают преднизолон по 1-2 мг/кг/сутки. Для профилактики бактериальных осложнений показаны антибиотики.
При II стадии астматического статуса увеличивают дозу преднизолона до 3-5 мг/кг. Для коррекции гипокалиемии внутривенно вводят раствор калия хлорида. При признаках недостаточности кровообращения показаны инотропные дозы допамина, сердечные гликозиды, мочегонные. При отсутствии эффекта от перечисленного лечения решается вопрос о проведении лечебной бронхоскопии.
При III стадии астматического статуса проводят адекватную вентиляцию легких и посиндромную терапию, направленную на поддержание деятельности сердца, коррекции электролитных нарушений. Дозы преднизолона увеличивают до 4-8 мг/кг. При потере сознания начинают дегидратационную терапию (маннитол, мочегонные, дексаметазон, сернокислая магнезия).
Базисная терапия БА направлена на купирование проявлений аллергического воспаления и предупреждение приступов БА. В настоящее время принят ступенчатый подход к проведению лечения. Сущностью ступенчатого лечения является увеличение или уменьшение объема терапии в зависимости от контроля симптомов БА.
Для лучшего контроля за БА более предпочтительна комбинированная терапия (ингаляционный глюкокортикоид + β2-агонист длительного действия). В качестве комбинированных препаратов наиболее часто используют Симбикорт (будесонид/формотерол) и Серетид (флутиказон/сальмотерол).
Препараты и методы, которые не следует использовать при приступе БА:антигистаминные препараты, седативные препараты, фитопрепараты, горчичники, банки, сульфат магния, препараты кальция, муколитики, антибиотики, пролонгированные бронхолитики.
Табл.1.15.Объем базисной терапии у детей младше 5 лет в зависимости от степени тяжести БА
| Степень тяжести | Препараты базисной терапии | |
| Препараты выбора | Альтернативные препараты | |
| Ступень 1, интермиттирующая БА | Нет необходимости | |
| Ступень 2, легкая персистирующая БА | Низкие дозы ИГК | Теофиллин с медленным высвобождением Кромоны Антилейкотриеновый препарат |
| Ступень 3, среднетяжелая персистирующая БА | Средние дозы ИГК | Средние дозы ИГК+ теофиллин с медленным высвобождением Средние дозы ИГК + ингаляционный, длительно действующий β2-адреномиметик Высокие дозы ИГК Средние дозы ИГК + антилейкотриеновый препарат |
| Ступень 4, тяжелая персистирующая БА | Высокие дозы ИГК+ один или более следующих препаратов при необходимости: теофиллин с медленным высвобождением, ингаляционный, длительно действующий β2-адреномиме-тик, антилейкотриеновый препарат, системный ГК |
Табл. 1.16.Объем базисной терапии у детей 5 лет и старше в зависимости от степени тяжести БА
| Степень тяжести | Препараты базисной терапии | |
| Препараты выбора | Альтернативные препараты | |
| Ступень 1, интермиттирующая БА | Нет необходимости | |
| Ступень 2, легкая персистирующая БА | Низкие дозы ИГК | Теофиллин с медленным высвобождением Кромоны Антилейкотриеновый препарат |
| Ступень 3, среднетяжелая персистирующая БА | Низкие/средние дозы ИГК + ингаляционный, длительно действующий β2-адреномиметик средние дозы ИГК + теофиллин с медленным высвобождением | Средние дозы ИГК+ пероральный, длительно действующий β2-адреномиметик Высокие дозы ИГК Средние дозы ИГК + антилейкотриеновый препарат |
| Ступень 4, тяжелая персистирующая БА | Высокие дозы ИГК + ингаляционный, длительно действующий β2-адреномиметик + один или более следующих препаратов при необходимости: теофиллин с медленным высвобождением, антилейкотриеновый препарат пероральный длительно действующий β2-адреномиметик, системный ГК |
Немедикаментозные методы лечения БА включают: диетотерапию, респираторную терапию, массаж и вибромассаж; лечебную физкультуру, спелеотерапию, горноклиматическое лечение, физиотерапию, фитотерапию, психотерапию. Эффективность немедикаментозных методов лечения БА изучена недостаточно. Перечисленные методы характеризует выраженная постепенность наступления положительного эффекта, слабая эффективность (по сравнению с медикаментозными методами лечения). К положительным моментам следует отнести возможность уменьшения зависимости от длительного применения медикаментов.
ОсложненияБА: ателектазы, медиастинальная и подкожная эмфизема, спонтанный пневмоторакс, эмфизема легких, легочное сердце, асфиксия.
Профилактика.Выделяют три уровня профилактики БА: первичный, вторичный, третичный.
Первичная профилактика своей задачей ставит предупреждение развития аллергической сенсибилизации. Основными мероприятиями первичной профилактики БА являются: предупреждение патологического течения беременности, исключение (ограничение) пассивного курения, сохранение естественного вскармливания до 4-6 месячного возраста.
Вторичная профилактика направлена на предупреждение развития у детей БА с генетически детерминированным высоким риском развития атопии, а также у детей с атопическим дерматитом и другими аллергическими заболеваниями. Основное мероприятие: превентивная терапия цитеризином.
Третичная профилактика предусматривает предупреждение прогрессирования БА и неблагоприятного ее исхода при помощи адекватных мер лечебного и реабилитационного характера. Основные мероприятия: элиминационный режим, гипоаллергенная диета, профилактика ОРИ, санация очагов инфекции, рациональное использование медикаментов при лечении интеркурентных заболеваний. Важное значение имеют: лечение гастроэзофагеального рефлюкса, регулярная базисная терапия, лечение ожирения.
|
Дата добавления: 2015-04-07; просмотров: 1363;
