О. Г. Сыропятов, Н. А. Дзеружинская
В современной психиатрии наблюдается тенденция к пересмотру традиционных основополагающих принципов диагностики и лечения шизофрении. Операциональная методология P. W. Bridjman, основанная на принципах логического позитивизма и прагматизма, позволяет уточнить ряд понятий, выделить и скоординировать действия, посредством которых можно измерить наблюдаемые клинические явления в процессе психофармакотерапии и сделать релевантные допущения [1].
Диагностическая категория «Шизофрения, шизотипические и бредовые расстройства» (F20–F29) выделена в главе V (F) «Психические и поведенческие расстройства» международной классификации болезней 10–го пересмотра (МКБ‑10) и требует регистрации наблюдаемых психопатологических проявлений с учетом их соответствия количественному набору симптомов и их соотношения, характеризующего структуру синдрома. Для шизофрении этот набор критериев включает IX групп феноменов. Среди них выделены сохраняющие свою значимость «симптомы первого ранга» K. Schneider [2] (явления психического автоматизма, псевдогаллюцинации, бредовое восприятия и др.) и признаки дефекта по шизофреническому типу. Негативная шизофрения исчерпывается первичными, базисными симптомокомплексами – аспонтанностью, оскудением речи, притупленностью аффекта, стереотипиями, социальной отгороженностью, когнитивным дефицитом. Вместе с тем, в процессе психофармакотерапии шизофрении выявляется широкий круг «вторичных» негативных нарушений – остаточные психотические симптомы, аффективные и неврозоподобные расстройства, свидетельствующие о необходимости продолжения активного лечения.
Проблема взаимосвязи депрессивных расстройств и шизофрении дискутируется со времен E. Kraepelin. Наряду с параноидной, гебефренической, кататонической и простой формами шизофрении он выделял подтипы, протекающие с тяжелыми и длительными рекуррентными аффективными расстройствами, и обозначил их, как простой депрессивный, депрессивно – параноидный, циркулярный, ажитированный и периодический. По мнению E. Bleuler, часть депрессий, манифестирующих в рамках шизофрении, может быть рассмотрена в качестве реакции на болезнь. Другая часть депрессивных расстройств является интегральной составляющей эндогенного процесса. При эпидемиологических исследованиях установлено, что доля депрессий в структуре шизофрении уступает лишь «удельному весу» галлюцинаторно – параноидных и апатических (негативных) симптомокомплексов [3].
Внедрение в клиническую практику методов визуализации мозга привело к развитию изучения когнитивных нарушений при шизофрении, которые рассматривались ранее как проявления негативной симптоматики. Когнитивные нарушения стали рассматриваться как проявления своеобразной «невропатологии» шизофрении – ключевой фактор ее диагностики [4]. S. Marder с соавт. [5] описал пятифакторную модель клиники шизофрении, где наряду с позитивными, негативными, аффективными (тревога/депрессия) расстройствами и возбуждением (агрессией) отдельно выделяется дезорганизация мышления. Эта последняя включает в себя концептуальную дезорганизацию, трудности абстрактного мышления, нарушения внимания, снижение волевых возможностей, рассеянность. Применение нейропсихологических тестов (Wisconsin Card Sorting Test, Continuous Performance Test, Stroop Test и др.) у больных шизофренией позволило выявить нейрокогнитивный дефицит, обусловленный вовлечением большого числа мозговых структур, как корковых, так и подкорковых, и носящий генерализованный характер. Это дало возможность предположить, что пациенты, страдающие шизофренией, остаются без «фундамента» когнитивных функций. Нейрокогнитивные нарушения при шизофрении являются ведущей причиной возникновения социальных последствий заболевания и приводят к нарушениям социальной адаптации, в основе которой лежат трудности в решении интерперсональных проблем. Решение интерперсональных проблем требует использования трех навыков: восприятия или расшифровки информации (идентификация и артикуляция комплексов элементов проблемы), обработки или принятия решения (цельный адекватный ответ на проблему), посылки или кодирования (последовательное представление одного из этих ответов в социально адекватной форме) [6]. Эти нарушения в социальном функционировании выступают клинически как постпроцессуальные личностные расстройства.
Таким образом, современные представления о клинике шизофрении связаны с выделением самостоятельных дименсиональных психопатологических образований, соотносимых с выделением дифференцированных целевых симптомокомплексов, которым адресуется воздействие психотропных средств различных классов [7]. В таблице 1 приведен перечень психотропных средств, применение которых диктуется дименсиональной моделью шизофрении.
Таблица № 1. Стратегии психофармакотерапии согласно дименсиональной модели шизофрении.
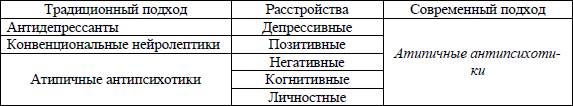
Представления о механизмах действия нейролептических препаратов претерпели значительную эволюцию с начала 50–х годов, когда был создан и введен в клиническую практику первый представитель этого класса психотропных средств – аминазин [8].
Главным отличием новых атипичных антипсихотических лекарственных средств от традиционных нейролептиков является то, что они не вызывают или почти не вызывают экстрапирамидных расстройств, не обладают калептогенным аффектом, не блокируют действие фенамина и апоморфина на уровне базальных ганглиев мозга, не вызывают гиперпролактинемию у больных. На основе представлений о множественности нейротрансмиттерных рецепторов мозга (дофамина, серотонина, норадреналина, ацетилхолина и др.), их молекулярной и функциональной гетерогенности возникло и получило успешное развитие новое, молекулярно – биологическое направление в изучении механизмов действия психотропных препаратов, а само название «нейролептик» приобрело новое содержание. Более адекватным термином для препаратов этого класса стало понятие «антипсихотические» или «антишизофренические» (амер.) вещества. Идеология поиска «идеального» антипсихотического вещества стала строиться на основе представления о необходимости сочетания в его фармакологическом и рецепторном профиле высокого сродства к дофаминовым рецепторам D2, D3, D4 типа и одновременно к серотониновым рецепторам 5–НТ 2 типа.
Наряду с этим атипичные антипсихотические средства проявляют отчетливое антипсихотическое действие в клинике, причем их эффективность обнаруживается не только по отношению к позитивной, но, что особенно важно, и негативной симптоматике психозов. Имеются данные о том, что атипичные антипсихотики могут оказывать благоприятное влияние на когнитивные нарушения у больных шизофренией.
Амисульприд (Солиан) относится к группе атипичных антипсихотических средств. Этот препарат обладает уникальными свойствами и терапевтическим профилем с высоким сродством к дофаминовым рецепторам D2 и D3, а также избирательным действием на лимбические структуры головного мозга. Амисульприд обладает двойным антидофаминергическим эффектом: в высоких дозах он блокирует постсинаптическую субпопуляцию D3/D2–рецепторов, а в низких дозах препарат избирательно блокирует пресинаптические ауторецепторы, при этом усиливая дофаминергическую передачу. Предполагается, что его селективный аффинитет к дофаминовым рецепторам лимбических структур, а не стриатума обусловливает низкий риск экстрапирамидных побочных эффектов. Отмечается важное отличие амисульприда от других атипичных антипсихотических препаратов: ингибирование 5–НТ 2–рецепторов атипичными препаратами ведет к увеличению высвобождения дофамина в лобной доле и, возможно, к редукции негативных симптомов, эффективность же амисульприда в отношении негативных симптомов объясняется его воздействием в малых дозах на пресинаптические дофаминергические ауторецепторы [12].
Основным побочным действием амисульприда является его способность увеличивать выработку пролактина. При назначении амисульприда и риспиридона выявлена аналогичная частота развития эндокринных или сексуальных расстройств. Среди больных, получавших амисульприд, чаще наблюдали аменорею, тогда как частота возникновения импотенции оказалась достоверно ниже [11]. С применением амисульприда связывают относительно низкие показатели увеличения массы тела как в краткосрочных (4–12 нед), так и в длительных (6–12 мес) исследованиях (0,7 и 1,2 кг соответственно).
Изучение эффективности использования того или иного антипсихотического препарата в клинике должно основываться не только на принципах «доказательной медицины», но и на консенсусах, основанных на обобщении практического опыта или экспертизе практических результатов («метод экспертов»). Контролируемые испытания, необходимые для оценки нового препарата, не позволяют получить сводные данные о том, что: 1) стратегия назначения фиксированной дозы препарата ограничивает определение его эффективности, и она не обязательно согласуется с получаемыми в дальнейшем результатами исследования; 2) характер двойного слепого метода исследований не позволяет определить характерные особенности лечения; 3) больные, включенные в проводимые двойным слепым методом исследования, не характерны для повседневной практики; 4) период отмены нейролептиков, предшествующий периоду включения больных в исследование, отличается от периода перехода на другой вид лечения и от периода совместного применения его и дополнительного второго антипсихотического средства [9]. На основании этих положений делается вывод о том, что повседневная психиатрическая практика лечения шизофрении совершенно отличается от проводимых клинических научных исследований касательно выбор лечения с учетом как медицинских, так социальных или экологических факторов.
Сопоставление консенсуса и научных исследований по изучению эффективности амисульприда при лечении шизофрении представлены в следующем виде.
Дата добавления: 2015-05-30; просмотров: 1015;
