Эпидемиология.
Основными источниками инфекции при ВГВ являются лица с бессимптомными и клинически выраженными острыми и хроническими формами болезни, в том числе с циррозом печени, у которых вирус присутствует в крови и различных биосубстратах – слюне, моче, сперме, влагалищном секрете, менструальной крови и др. Большое значение как резервуар и источник возбудителя инфекции имеют так называемые «носители австралийского антигена», которые, как правило, имеют либо латентную инфекцию, либо малосимптомное хроническое течение. Считается, что наибольшее эпидемиологическое значение имеют больные с хроническим течением ВГВ. Для заражения достаточно 106–107/мл вируссодержащей крови. Число людей, инфицированных ВГВ – огромно – по данным ВОЗ более 2 млрд. человек.
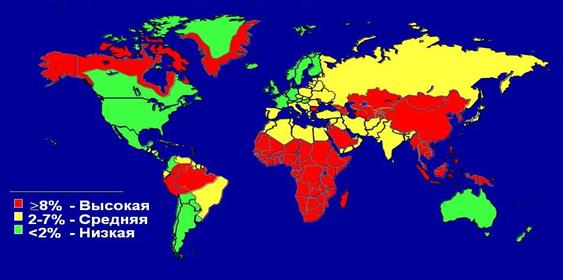
Рис.Географическая распространенность гепатита В.
Основные механизмы передачи инфекции – естественные (вертикальные и горизонтальные) и артифициальные (парентеральные – гемоконтактный). Пути передачи могут быть естественными, благодаря которым ВГВ сохраняется в природе, и искусственными.
К естественным путям передачи относятся:
горизонтальные:
– половой – при половых контактах;
– скрытый гемоконтактный – бытовое парентеральное инфицирование через бритвенные приборы, зубные щетки, мочалки и т. п.;
вертикальные:
– антенатальный (трансплацентарный) – от матери (как правило, при манифестной инфекции, реже – бессимптомной) плоду (ребенку);
– интранатальный – наиболее частый, инфицирование происходит во время родов.
Имеется прямая корреляция между активностью репликации вируса и риском передачи инфекции ребенку. Так, у НВеАg-позитивных матерей вероятность заражения ребенка составляет 70–90%, а у НВеАg-негативных – менее 10%.
Артифициальный путь передачи – парентеральный – реализуется при проникновении вируса через поврежденную кожу, слизистые оболочки при лечебно-диагностических манипуляциях (инъекции, операции, трансфузии крови и ее препаратов, эндоскопические процедуры, санация зубов, трансплантация тканей и органов и т. п.). В настоящее время особенно велик риск инфицирования у наркоманов, повторно использующих для парентерального введения наркотиков необеззараженные иглы и шприцы, что может наблюдаться у подростков.
Восприимчивость людей к ВГВ высокая. В ряде тропических стран к 4-8 годам инфицировано до 20% детей. HBsAg чаще выявляют у мужчин. В настоящее время в нашей стране заболеваемость острым ВГВ регистрируется преимущественно среди молодых людей репродуктивного возраста (15-35 лет), что в популяции активизирует вертикальную передачу инфекции от матери к ребенку. Наиболее высока она в возрастной группе 20-29 лет. Сезонность ВГВ не выражена. У реконвалесцентов после острого ВГВ вырабатывается длительный, возможно, пожизненный иммунитет.
В связи с введением в Национальный календарь профилактических прививок иммунизации против ВГВ в настоящее время заболеваемость среди детей резко снизилась, практически не встречаются фульминантные (злокачественные) формы с субмассивным/массивным некрозом печени и летальным исходом, и инфекция стала приобретать характер «управляемой».
Патогенез. Из места внедрения ВГВ гематогенно достигает печени, где в гепатоцитах происходит репликация вирионов. Имеются также сведения и о внепеченочной репродукции ВГВ в клетках костного мозга, крови, лимфатических узлов, селезенки.
Схематично репликация HBV в клетках печени происходит следующим образом: геном HBV проникает в ядро гепатоцита, где ДНК-зависимая РНК-полимераза синтезирует прегеном (РНК) вируса. После чего прегеном и ДНК-полимераза (ревертаза) вируса, будучи упакованными в капсид, переносятся в цитоплазму гепатоцита, где происходит транскрипция прегенома с образованием новой «минус»-цепи ДНК. После разрушения прегенома «минус»-цепь ДНК служит матрицей для образования «плюс»-цепи ДНК. Последняя, заключенная в капсид и внешнюю оболочку, покидает гепатоцит. HBV не обладает цитотоксичностью. Цитолиз гепатоцитов, элиминация вируса и, в итоге, исход ОВГВ зависят от иммунного ответа организма: продукции эндогенного интерферона, реакции естественных киллеров, цитотоксических Т-лимфоцитов, антителозависимых киллеров, макрофагов и антител на антигены HBV, печеночно-специфического липопротеина и ряда измененных тканевых структур печени. Следствием этого является развитие некробиотических и воспалительных изменений в паренхиме печени. В результате патологических изменений в печеночной ткани возникают цитолитический, мезенхимально-воспалительный и холестатический синдромы с определенными клиническими и лабораторными проявлениями. У отдельных больных могут превалировать проявления одного из указанных синдромов.
При морфологическом исследовании обнаруживают дистрофические изменения гепатоцитов, зональные некрозы, активизацию и пролиферацию звездчатых эндотелиоцитов (клеток Купфера). В более тяжелых случаях – субмассивные и массивные некрозы печени, которые как и распространенные «мостовидные» и мульти-лобулярные некрозы являются нередко патологоанатомическим субстратом печеночной комы. Холестатические варианты ВГВ сопровождаются вовлечением в патологический процесс внутри печеночных желчных ходов с образованием в них «желчных тромбов», увеличением содержания билирубина в гепатоцитах.
В патогенезе ВГВ, кроме репликативной, выделяют также интегративную форму течения инфекции. При этом происходит встраивание всего генома вируса в геном клетки хозяина или фрагмента, отвечающего, например, за синтез HBsAg. Последнее приводит к присутствию в крови лишь HBsAg.
Интеграция генома HBV в геном гепатоцита является одним из механизмов, обусловливающих развитие персистирующих (ациклических) форм течения ВГВ и первичной гепатоцеллюлярной карциномы.
В генезе прогрессирующих форм ВГВ большое значение имеют иммунопатологические реакции, обусловленные сенсибилизацией лимфоцитов липопротеидам и печеночных мембран, митохондриальными и другими аутоантигенами, а также суперинфицированием другими гепатотропными вирусами (D, С и др.).
Таким образом, ВГВ свойственно многообразие клинических форм, которые в большой степени зависят от процессов, происходящих с вирусом в печеночной клетке – интегративных или репликативных.
Дата добавления: 2015-04-25; просмотров: 1037;
