Патогенез. ВГА – острая циклическая инфекция, характеризующаяся четкой сменой периодов.После заражения НАV из кишечника проникает в кровь и далее в печень
ВГА – острая циклическая инфекция, характеризующаяся четкой сменой периодов.После заражения НАV из кишечника проникает в кровь и далее в печень, где после фиксации к рецепторам гепатоцитов проникает внутриклеточно. На стадии первичной репликации отчетливых повреждений гепатоцитов не обнаруживается. Новые поколения вирусов выделяются в желчные канальцы и далее поступают в кишечник и выделяются с фекалиями во внешнюю среду. Часть вирусной массы проникает в кровь, обусловливая развитие интоксикационной симптоматики продромального периода. Повреждения гепатоцитов, возникающие в ходе дальнейшего течения ВГА, обусловлены не репликацией вируса, а иммуноопосредованным цитолизом. В периоде разгара ВГА морфологическое исследование позволяет выявить воспалительные и некробиотические процессы, происходящие преимущественно в перипортальной зоне печеночных долек и портальных трактах. Эти процессы лежат в основе развития основных клинико-биохимических синдромов: нарушения пигментного обмена (обмена билирубина), цитолитического, мезенхимально-воспалительного и холестатического.
При вирусных гепатитах нарушения в пигментном обмене развиваются, прежде всего, на этапе экскреции гепатоцитом конъюгированного (связанного) билирубина. Главной причиной нарушения экскреции билирубина следует считать поражение ферментных систем и снижение энергетического потенциала гепатоцитов. Образующийся в гепатоцитах конъюгированный билирубин в конечном итоге поступает не в желчный капилляр, а непосредственно в кровь.
К лабораторным признакам цитолитическского синдрома относят повышение активности ферментов АлАТ и АсАТ (аланинамино- и аспартатаминотрансферазы), уровня железа в сыворотке крови, снижение синтеза альбумина, протромбина и других факторов свертывания крови, эфиров холестерина. Начальным этапом цитолитического синдрома является повышение проницаемости мембраны гепатоцитов. Это обусловливает выход в кровь прежде всего АлАТ – фермента, находящегося в цитоплазме печеночной клетки. Повышение активности АлАТ – ранний и надежный индикатор повреждения гепатоцита. Однако следует подчеркнуть, что цитолитический синдром развивается в ответ на любое повреждающее воздействие (токсины вирусов, микробов, гипоксия, медикаменты, яды и пр.), поэтому повышение активности АлАТ характерно не только для вирусных гепатитов.
Мезенхимально–воспалительный синдром характеризуется повышением уровня α и γ-глобулинов всех классов, изменением коллоидных проб (снижение сулемового титра и повышение показателя тимоловой пробы). Холестатический синдром проявляется повышением в крови уровня связанного билирубина, желчных кислот, холестерина, меди, активности щелочной фосфатазы, а также билирубинурией, уменьшением (исчезновением) уробилиновых тел в моче.
Благодаря действию комплексных иммунных механизмов (усиление интерферонопродукции, активизация естественных киллеров, антителопродукция и активность антителозависимых киллеров) репликация вируса прекращается, и происходит его элиминация из организма человека. Для ВГА не характерны ни длительное присутствие вируса в организме, ни развитие хронической формы болезни. Однако иногда течение заболевания может быть модифицировано в случаях коинфекции или суперинфекции другими гепатотропными вирусами. У лиц с генетической предрасположенностью возможно развитие хронического активного аутоиммунного гепатита 1-го типа.
Различают следующие формы ВГА:
– по степени выраженности клинических проявлений: бессимптомная (субклиническая и инаппарантная), манифестная (желтушная), безжелтушная, стертая;
– по длительности течения: острая, затяжная;
– по степени тяжести течения: легкая, средней тяжести, тяжелая;
– осложнения: рецидивы, обострения, поражения желчевыводящих путей;
– исходы: выздоровление без остаточных явлений, с остаточными явлениями – постгепатитный синдром, затяжная реконвалесценция, поражение желчных путей (дискинезия, холецистит).
В манифестных случаях болезни выделяют: инкубационный, преджелтушный (продромальный), желтушный периоды и период реконвалесценции.
Клиника.Инкубационный период ВГА составляет в среднем 35 дней (от 7 до 50 дней). Продромальный (преджелтушный) период, продолжительностью в среднем 5–7 дней, характеризуется острым началом с повышения температуры тела до 38-40°С в течение 1-3 дней, головной болью, снижением аппетита, тошнотой и чувством дискомфорта в эпигастральной области. Спустя 2-4 дня отмечается изменение окраски мочи, приобретающей цвет темного пива или крепкого чая. В этот период увеличивается печень, пальпация которой становится весьма чувствительной, и иногда (у 10-20 % больных) – селезенка. При биохимическом исследовании выявляют повышение активности АлАТ.
Период разгара продолжается в среднем 2-3 недели. Как правило, возникновение желтухи сопровождается ахолией кала, снижением температуры тела до нормального или субфебрильного уровня, уменьшением головной боли и других общетоксических проявлений, что служит важным дифференциально-диагностическим признаком ВГА. В первую очередь приобретают желтушное окрашивание слизистая оболочка полости рта (уздечка языка, твердое небо) и склеры, в дальнейшем - кожа; при этом, как правило, степень желтушности соответствует тяжести болезни. При обследовании больных в этот период, наряду с желтухой, отмечаются астенизация, тенденция к брадикардии и гипотензии, глухость сердечных тонов, обложенностъ языка, увеличение печени, край которой закруглен и болезнен при пальпации. В 20% случаев имеет место небольшое увеличение селезенки. Фаза угасания желтухи протекает обычно медленнее, чем фаза нарастания, и характеризуется постепенным исчезновением признаков болезни.
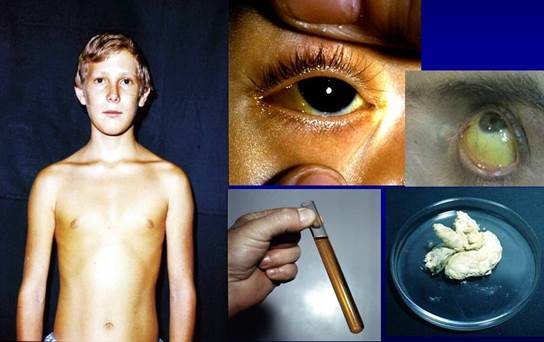
Рис. Клинические проявления вирусного гепатита, типичного.
Период реконвалесценции, продолжительность которого весьма вариабельна: от 1-2 до 6-12 мес. В это время у больных нормализуется аппетит, ликвидируются астеновегетативные нарушения, восстанавливаются размеры печени, селезенки и функциональные печеночные тесты. У 5-10% больных наблюдается затяжное течение болезни, продолжительностью до нескольких месяцев, характеризующееся монотонной динамикой клинико-лабораторных показателей. Затяжное течение у подавляющего большинства больных заканчивается выздоровлением.
В период угасания симптомов у отдельных пациентов наступают обострения болезни, проявляющиеся ухудшением клинических и лабораторных показателей. Рецидивы возникают в период реконвалесценции через 1-3 мес. после клинического выздоровления и нормализации функциональных тестов, характеризуются повторными клинико-биохимическими изменениями. Больные с затяжным течением ВГА, обострениями и рецидивами болезни нуждаются в тщательном обследовании для исключения возможной сочетанной инфекции (ВГВ и др.) и связанной с ней хронизацией процесса.
Исход ВГА. Обычно благоприятный. Полное выздоровление наблюдается у 90% больных, у остальных отмечаются остаточные явления в виде гепатофиброза, астеновегетативного (постгепатитного) синдрома, поражения билиарной системы при неизмененных функциональных печеночных тестах. После перенесенного ВГА иногда наблюдается синдром Жильбера, характеризующийся повышением в сыворотке крови уровня свободного билирубина при отсутствии изменений в других биохимических тестах.
Дата добавления: 2015-04-25; просмотров: 914;
