Контроль за эффективностью сердечно-легочной реанимации
Контроль за эффективностью сердечно-легочной реанимации должен осуществлять спасатель во время ИВЛ (способ «один спасатель») или спасатель, проводящий вентиляцию легких (способ «два спасателя»). Отсутствие расширения грудной клетки во время вдоха свидетельствует о неадекватной вентиляции, а отсутствие хорошо определяемой пульсовой волны на сонных
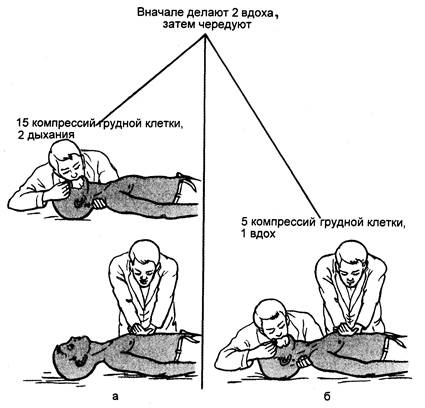
Рис. 47.4. Реанимация одним (а) и двумя (б) спасателями.
артериях во время компрессии — о неэффективности непрямого массажа сердца. В первую очередь должна быть проверена точка компрессии и увеличена сила компрессии. Для увеличения венозного притока и наполнения правого желудочка приподнимают ноги больного под углом 30 ° или используют компрессию голеней. Если и после этого во время компрессий отсутствует пульс на сонных артериях, то при соответствующих показаниях (тампонада сердца) и условиях (операционная) проводят торакотомию и прямой массаж сердца.
Появление самостоятельного пульса на сонной артерии свидетельствует о восстановлении сердечной деятельности. При этом дальнейшее проведение массажа
сердца противопоказано. Сужение зрачков, появление реакции на свет указывают на восстановление функции мозга. Стойко расширенные зрачки являются показателем неэффективности СЛР. Реанимационные мероприятия проводят до тех пор, пока не появится самостоятельный пульс на сонной артерии (см. Алгоритм основных мероприятий СЛР).
Электрокардиографическая диагностика остановки кровообращения.Возможны три первичных механизма остановки кровообращения:
• ФЖ;
• ЖТ;
• брадиаритмии, в том числе электромеханическая диссоциация и асистолия.
АЛГОРИТМ ОСНОВНЫХ МЕРОПРИЯТИЙ СЛP (по К. Линдер)

Самый распространенный первичный механизм остановки кровообращения (почти 2/5 случаев) — ФЖ. При этом на ЭКГ — нерегулярная, вспыхивающая электрическая активность желудочковых комплексов. ФЖ может быть вызвана из участков миокарда со сниженной перфузией, которая способствует быстрой фокальной деполяризации и заводит механизм «циркуляции возбуждения». ФЖ — наиболее частая причина внезапной смерти во внебольничных условиях (рис. 47.5).
ЖТ (без пульса) характеризуется ритмичной деполяризацией и трепетанием желудочков с очень высокой частотой. УО снижен настолько, что пульс на сонных артериях не определяется. ЖТ — относительно ред-
кий механизм остановки кровообращения во внебольничных условиях (5—10 % случаев), а в условиях стационара — самая частая причина остановки кровообращения. По-видимому, это связано с тем, что ЖТ в условиях стационара обнаруживается быстрее, еще до перехода ее в ФЖ. В остальных случаях (около VS) при остановке кровообращения обнаруживается брадиаритмия или асистолия. Причиной остановки кровообращения может быть надже-лудочковая тахикардия [Гроер К., Кавалларо Д., 1996].
ЭМД характеризуется организованной электрической деполяризацией сердца без одновременного сокращения волокон миокарда и вследствие этого отсутствием CB.
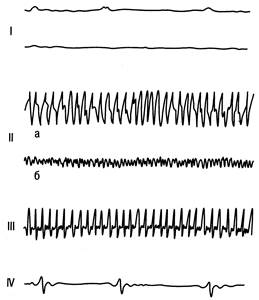
Рис. 47.5. Механизмы остановки кровообращения.
а — тоническая (крупноволновая) ФЖ; б — атоническая (мелковолновая) ФЖ. I — асистолия; II — ФЖ; III — ЖТ (пульс не определяется); IV — ЭМД («слабое», «неэффективное» сердце).
При этом виде остановки сердца на ЭКГ возможна синусовая брадикар-дия (иногда нормальная ЧСС и даже тахикардия), все виды блокад и медленный идиовентрикулярный ритм без пульса, который известен как гипосистолия или «слабое сердце» и отличается редким широко деформированным комплексом без механической активности.
Асистолия может быть желудочковой и всего сердца. Последняя определяется на ЭКГ в виде изолинии, в то время как желудочковая проявляется предсердной поляризацией. Асистолия бывает первичной и вторичной, возникающей после ФЖ.
От правильности распознавания причины остановки кровообращения зависят выбор метода СЛР и результат лечения. СЛР следует проводить как можно раньше — до развития необратимых изменений.
В идеальном варианте первичные нарушения ритма должны быть устранены до перехода их в ФЖ или асистолию.
Особенности СЛР у детей.У детей остановка кровообращения очень редко возникает вследствие карди-альных причин. У новорожденных и грудных детей причинами остановки кровообращения могут быть асфиксия, синдром внезапной смерти новорожденных, пневмония и брон-хиолоспазм, утопление, сепсис, неврологические заболевания; у детей первых лет жизни — травмы (автодорожные, пешеходные, велосипедные), асфиксия (в результате заболеваний или аспирации инородных тел), утопление, ожоги и огнестрельные ранения.
Техника реанимационных манипуляций у детей примерно такая же, что и у взрослых, однако есть некоторые особенности. Прощупать пульс на сонных артериях у новорожденных достаточно сложно из-за короткой и круглой шеи (в этих случаях рекомендуется прощупывать пульс на плечевой артерии). Контроль пульса у детей младше одного года осуществляют на плечевой артерии, а у детей старше одного года — на сонной артерии.
Проходимость воздухоносных путей достигается простым подъемом подбородка или выдвижением нижней челюсти вперед. Если самостоятельное дыхание у ребенка первых лет жизни отсутствует, то самым важным реанимационным мероприятием является ИВЛ. У детей до 6 мес ИВЛ проводят путем вдувания в рот и нос одновременно. У детей старше 6 мес дыхание проводят «изо рта в рот», зажимая при этом нос ребенка большим и указательным пальцами. Следует соблюдать осторожность в отношении объема вдуваемого воздуха и создаваемого при этом давления в дыхательных путях. Воздух вдувают медленно в течение 1 — 1,5 с. Объем
каждого вдувания должен вызывать спокойный подъем грудной клетки. Частота ИВЛ для детей первых лет жизни — 20 дыхательных движений в 1 мин. Если при ИВЛ грудная клетка не поднимается, то это свидетельствует об обструкции дыхательных путей. Самая частая причина обструкции — неполное открытие дыхательных путей в связи с недостаточно правильным положением головы реанимируемого ребенка. Следует осторожно изменить положение головы и затем вновь начать ИВЛ.
Дыхательный объем при этом определяется по формуле:
ДО (мл) = масса тела (кг) · 10.
На практике вентиляция оценивается по экскурсии грудной клетки и потоку воздуха во время выдоха.
Темп ИВЛ у новорожденных приблизительно 40, у детей старше 1 года — 20, у подростков — 15 в минуту.
Наружный массаж сердца у грудных детей осуществляется двумя пальцами, а точка компрессии располагается на 1 палец ниже межсосковой линии. Другой рукой оказывающий помощь поддерживает голову ребенка в положении, обеспе-
чивающем проходимость дыхательных путей.
Глубина компрессии грудины — от 1,5 до 2,5 см, частота надавливаний — 100 в минуту (5 компрессий за 3 с и менее). Соотношение компрессия: вентиляция = 5:1. Если ребенок не интубирован, то на дыхательный цикл отводится от 1 до 1,5 с в паузу между компрессиями. После 10 циклов (5 компрессий: 1 вдох) нужно попытаться в течение 5 с определить пульс на плечевой артерии.
У детей в возрасте 1—8 лет надавливают на нижнюю треть грудины (на толщину пальца выше мечевидного отростка) основанием ладони. Глубина компрессии грудины — от 2,5 до 4 см, частота массажа — не менее 100 в минуту. Каждая пятая компрессия сопровождается паузой для вдоха. Отношение частоты компрессий к темпу ИВЛ для детей первых лет жизни должно составлять 5:1, независимо от того, сколько человек участвуют в реанимации. Состояние ребенка (пульс на сонной артерии) повторно оценивают через 1 мин после начала реанимации и затем каждые 2—3 мин.
У детей старше 8 лет методика СЛP такая же, как и у взрослых.
Дата добавления: 2015-03-09; просмотров: 3690;
