Михайлович В. А., Ваневский В. Л.
Прежде чем говорить об острой дыхательной недостаточности, необходимо вспомнить, что же такое дыхание.
Дыхание — это совокупность процессов, обеспечивающих обмен в организме газов: кислорода и двуокиси углерода, углекислого газа (СО2).
Этот газообмен осуществляется в несколько этапов: обмен газами между атмосферным воздухом и легкими, затем между легкими и кровью малого круга кровообращения (внешнее дыхание), далее — транспортировка газов кровью от легких к тканям и обратно и, наконец, обмен газами между кровью, органами и тканями (тканевое, или внутреннее, дыхание).
Нарушения газообмена могут возникать на любом из этих уровней, и причины этих нарушений будут перечислены ниже.
Здесь же необходимо сказать о том, что под острой дыхательной недостаточностью (ОДН) традиционно понимают такие остро возникающие патологические состояния, при которых даже максимальное напряжение аппарата внешнего дыхания — легких и дыхательной мускулатуры — не в состоянии обеспечить нормальный газообмен, или, иными словами, не в состоянии превратить притекающую к легким венозную кровь в кровь артериальную.
Вследствие этого развиваются гипоксия и гиперкапния, что приводит к нарушению обменных процессов и, в конечном счете, к нарушению функции различных органов и систем — к полиорганной недостаточности.
В свою очередь, нарушения работы органов и систем, вызываемые самыми разнообразными повреждающими факторами (острая сердечно-сосудистая недостаточность, кровопотеря, шок и пр.), приводят к вторичной дыхательной недостаточности — синдрому острого легочного повреждения (СОЛП).
Это название имеет много синонимов — шоковое легкое, респираторный дистресс-синдром взрослых, синдром дыхательных расстройств и др.
Легкие — это очень сложный орган, в котором кроме газообмена осуществляется еще целый ряд функций: регуляция водно-электролитного обмена и кислотно-основного состояния, контроль концентрации биологически активных веществ, терморегуляция, метаболизм белков, жиров и углеводов.
Легкие участвуют в работе системы регуляции агрегатного состояния крови (свертывание и фибринолиз), кровообращения, в очистке воздуха и крови от механических примесей и возбудителей инфекционных болезней.
Газообменные и негазообменные функции теснейшим образом связаны между собой, и нарушение одного из этих процессов неизменно приводит к нарушению другого.
Острая дыхательная недостаточность— это синдром, с которым врач скорой помощи встречается весьма часто.
Причины ОДН могут быть связаны с нарушением легочных механизмов дыхания или быть внелегочными.
Одна из самых частых причин ОДН, возникающей на догоспитальном этапе, — это нарушение проходимости дыхательных путей.
Обструкцию дыхательных путей могут вызвать следующие факторы:
1. Инородные тела.
2. Аспирация воды при утоплении.
3. Аспирация желудочного содержимого при рвоте или регургитации. Следует отметить, что при этом ОДН возникает не только вследствие механического закрытия дыхательных путей, но и в результате развития синдрома Мендельсона — кислотно-аспирационного пневмонита.
4. Отек дыхательных путей травматической, аллергической или инфекционной этиологии.
5. Бронхоспазм.
6. Обтурация мокротой.
7. Сдавление опухолью или гематомой.
8. Обтурация корнем языка при бессознательном состоянии.
Еще одна причина ОДН — нарушение нормального функционирования легочной ткани,в основе которого могут лежать развитие пневмонии, травма легких или грудной клетки, астматический статус, отек легких, пневмо- или гемоторакс, плеврит и некоторые другие состояния.
ОДН может быть обусловлена нарушением центральной регуляции дыхания.
Сюда относятся травма головного и спинного мозга, нейровирусные и инфекционные поражения, отравления центрогенными ядами, последствия нарушений кровообращения и метаболизма.
Нарушение работы дыхательных мышцв результате расстройств нервно-мышечной проводимости, электролитных расстройств, нарушений кислотно-основного состояния, различного рода интоксикаций может приводить к ОДН.
Такие заболевания, как миастения, полиомиелит, также способны вызвать тяжелую ОДН.
ОДН может быть и следствием нарушений кровообращения в малом и большом круге.
Нарушения кровообращения в малом круге, вызывающие ОДН, могут быть обусловлены затруднением оттока крови из малого круга (вследствие инфаркта миокарда, левожелудочковой недостаточности другого генеза, стеноза левого атриовентрикулярного отверстия, гипертонической болезни, сдавления легочных вен) либо, наоборот, усиленным притоком, возникающим как результат стресса или неконтролируемого форсированного внутривенного введения жидкости.
Причиной может быть также и ослабление притока крови к легким в результате уменьшения венозного возврата, правожелудочковой недостаточности или эмболии легочной артерии.
Дефицит кислорода может быть обусловлен нарушениями кровообращения в большом круге вследствие уменьшения ОЦК, острой сердечно-сосудистой недостаточности, расстройств микроциркуляции, а также возникать в результате анемии, отравления гемоглобинденатурирующими ядами (окись углерода, метгемоглобинообразователи), цианидами и действия некоторых других причин.
Однако рассмотрение этих вопросов выходит за рамки проблем ОДН и осуществлено в соответствующих главах.
Морфологические изменения легочной паренхимы,приводящие к ОДН, могут возникать вследствие вирусной или бактериальной пневмонии, при ателектазах различной этиологии, стафилококковой деструкции легких (преимущественно у детей), а также при некоторых особо тяжелых эндогенных интоксикациях и повреждениях, обусловливающих развитие синдрома, известного под названием "шоковое легкое", или синдрома острого легочного повреждения.
Синдром "шокового легкого" наиболее часто развивается при травматическом шоке, но может встречаться и при кардиогенном, анафилактическом, инфекционно-токсическом шоке, а также при различных терминальных состояниях.
Характерной особенностью "шокового легкого" является нарушение кровотока в легочных капиллярах, обусловленное скоплением в них агрегатов клеток, сгустков фибрина, микроэмболов другого генеза с образованием препятствий кровотоку в микрососудах и резким замедлением скорости кровотока.
Это, в свою очередь, приводит к нарушению метаболизма в легочной паренхиме, сопровождающегося ее интерстициальным отеком, правожелудочковой недостаточностью и тяжелым нарушением газообмена вследствие изменений вентиляционно-перфузионного отношения в легких (см. ниже).
Клинически синдром "шокового легкого" проявляется тяжелой одышкой, кашлем с мокротой (с примесью крови), мелкопузырчатыми и крепитирующими хрипами.
Отмечается выраженный цианоз, который не ослабляется даже интенсивной оксигенацией. Рентгенологически выявляется диффузное (чаще всего "пятнистое", в форме хлопьев снега) двустороннее нарушение прозрачности легочных полей.
К этому обычно присоединяются расстройства периферического кровообращения в большом круге, нарастание правожелудочковой и развитие левожелудочковой недостаточности.
Синдром "шокового легкого" нередко не диагностируется правильно и определяется как двусторонняя сливная пневмония, начинающийся отек легких и т. п.
Исходя из механизмов расстройств легочного газообмена, целесообразно рассматривать две основные разновидности ОДН — вентиляционную и паренхиматозную.
Вентиляционная ОДН бывает обусловлена недостаточной вентиляцией всей газообменной зоны легких, что нарушает оксигенацию крови и выведение углекислого газа из организма.
К вентиляционной ОДН приводят различные нарушения проходимости дыхательных путей, нарушения центральной регуляции дыхания, функциональная недостаточность дыхательных мышц, значительные нарушения биомеханики дыхания и т. п.
Она проявляется артериальной гипоксе-мией и гиперкапнией.
Паренхиматозная ОДН развивается при несоответствии между вентиляцией и кровообращением в различных отделах легочной паренхимы и проявляется, в первую очередь, артериальной гипоксемией.
Возникающая при этом компенсаторная гипервентиляция газообменной зоны легких может приводить к избыточному выведению углекислого газа, и поэтому артериальная гипоксемия при паренхиматозной ОДН нередко сочетается с гипокапнией.
К развитию паренхиматозной ОДН ведут различные нарушения функций легочной паренхимы и кровотока в легочных капиллярах, которые могут быть следствием воспалительных и опухолевых процессов, травмы легочной ткани, аспирационного синдрома Мендельсона, синдрома "шокового легкого" и т. п.
Разумеется, в практической лечебной работе нередко приходится встречаться с сочетанием вентиляционных и паренхиматозных расстройств газообмена, и все же преобладание той или иной разновидности ОДН необходимо учитывать при проведении направленной терапии.
Основные проявления нарушений газообмена— гипоксемия и гиперкапния.
На их предупреждение и устранение и должна быть направлена интенсивная терапия при острых расстройствах дыхания.
Нередко гипоксемия развивается параллельно с гиперкапнией, но механизм их отрицательного влияния на организм больного различен.
При легочном генезе ОДН главенствующую роль играет гипоксемия, причем при острой тяжелой гипоксемии смерть может наступить в течение нескольких минут.
При хронической дыхательной недостаточности гипоксемия может иметь меньшее значение, а на первое место выходит гиперкапния, приводящая к ацидозу.
При медленном развитии гиперкапнии клинические проявления дыхательных расстройств существенно отличаются от гипоксемии.
При дыхании кислородом или газовыми смесями, содержащими более 60 % кислорода, но в условиях гиповентиляции гиперкапния может возникать и без сопутствующей гипоксии.
Это важное обстоятельство необходимо учитывать при использовании кислорода в лечении дыхательных нарушений.
Снабжение организма кислородом зависит от многих факторов, которые могут быть разделены на четыре группы.
В зависимости от их характера рассматривают и четыре основные разновидности гипоксии: гипоксическую, гемодинамическую (циркуляторную), гемическую и гистотоксическую (тканевую).
Гипоксическая гипоксия обусловлена различными нарушениями поступления кислорода в кровь, протекающую по альвеолярным капиллярам.
Это означает, что гипоксическая гипоксия является следствием недостатка поступления кислорода в организм извне.
Причинами такой гипоксии могут быть нарушения проходимости дыхательных путей, гиповентиляция любого происхождения, низкое парциальное давление кислорода во вдыхаемом и альвеолярном воздухе и, реже, существенное нарушение проницаемости альвеолярных мембран.
Перечисленные обстоятельства приводят к гипоксемии, которая в дальнейшем и обусловливает тяжесть гипоксии.
Гемодинамическая гипоксия, как говорит само название, связана с нарушениями кровообращения, так как нормальный газообмен в легких возможен только при строго определенном соотношении минутного объема альвеолярной вентиляции и объемного кровотока по альвеолярным капиллярам.
Соотношение "вентиляция : кровоток" (вентиляционно-перфузионный коэффициент) в нормальных физиологических условиях составляет 4 : 5 (0,8).
Замедление кровотока тотчас изменяет это абсолютно необходимое для нормального газообмена соотношение и приводит к циркуляторной гипоксемии и гипоксии.
Гемическая гипоксия бывает обусловлена нарушениями кислородной емкости крови, т. е. нарушениями транспорта кислорода от легких к тканям, осуществляемого кровью.
Главным переносчиком кислорода при этом является гемоглобин (1 г гемоглобина в нормальных условиях способен связывать в легких и транспортировать тканям 1,34 мл кислорода), но некоторое весьма незначительное в нормальных условиях количество кислорода переносится и в состоянии его физического растворения в жидкой фракции крови.
При нарушении транспортной функции гемоглобина (например, при отравлении угарным и бытовым газом, а также метгемоглобинобразующими веществами) к тканям не доставляется достаточное количество кислорода и развивается гемическая гипоксия.
Наиболее частой разновидностью такой гипоксии является анемическая гипоксия, при которой гемоглобин не изменен, но количество эритроцитов, обеспечивающих транспорт кислорода, предельно снижено.
Гистотоксическая (тканевая) гипоксия возникает при нарушениях газообмена на уровне тканей и развивается, в частности, при отравлении некоторыми ядами (например, цианидами), которые блокируют цепи дыхательных ферментов, что приводит к нарушениям утилизации кислорода тканями.
Эти основные сведения о путях нарушений кислородного снабжения организма необходимы для правильного патогенетического подхода к интенсивной терапии ОДН, успех которой закладывается уже на догоспитальном этапе.
Легко заметить, что каждая из перечисленных разновидностей гипоксии требует соответствующей и своеобразной методики лечения.
Приведенная классификация гипоксических состояний является общепринятой и целесообразной с практической точки зрения.
Для выявления характера и степени выраженности нарушений газообмена при ОДН в условиях стационара большое значение имеет определение парциального напряжения кислорода и углекислого газа в артериальной крови (РаО2 и РаСО2).
И хотя на догоспитальном этапе оказания медицинской помощи применение таких лабораторных методов в настоящее время практически невозможно, врачам скорой помощи целесообразно иметь представление о возможных изменениях показателей газового состава крови при ОДН.
При дыхании атмосферным воздухом в нормальных условиях РО2 в артериальной (РаО2) или смешанной капиллярной крови составляет приблизительно 13,3 кПа (100 мм рт. ст.).
При этом насыщение гемоглобина крови кислородом достигает 97,4 %.
В случае снижения РаО2до 12,0 кПа (90 мм рт. ст.) содержание оксигемоглобина снижается всего до 96,5 %, а при РаО210,6 кПа (80 мм рт. ст.) — до 94,5 %.
Критическая ситуация возникает только при дальнейшем снижении РаО2, которое сопровождается и снижением концентрации оксигемоглобина: соответственно при 9,3 кПа (70 мм рт. ст.) — до 92,7 %, а при 8,0 кПа (60 мм рт. ст.) — до 89 %.
Таким образом, снижение РаО2 до 10,6 кПа относительно безопасно, но далее явления недостаточности насыщения гемоглобина кислородом нарастают очень быстро, так как химическая ассоциация кислорода с гемоглобином находится не в линейной, а в логарифмической зависимости от РаО2.
В противоположность этому физическое растворение кислорода в плазме крови прямо пропорционально РаО2.
Правда, абсолютное количество растворенного в крови кислорода в нормальных условиях очень невелико.
Так, при РаО213,3 кПа (100 мм рт. ст.) в 1 л крови физически растворяется всего 3 мл кислорода, а при РаО2 26,6 кПа (200 мм рт. ст.) — в 2 раза больше, т. е. 6 мл.
Для того чтобы количество растворенного кислорода было достаточным для удовлетворения потребности организма, необходимо, чтобы в каждом литре крови транспортировалось в растворенном виде не менее 60 мл кислорода.
Это может быть получено только при РаО2, равном примерно 266 кПа (2000 мм рт. ст.).
Такие условия создаются при гипербарической оксигенации (ГБО) организма под давлением примерно 3 атм.
Данный принцип и используется для интенсивной терапии дефицита кислорода, связанного с развитием различных вариантов гипоксии.
Признаки ОДНразнообразны и зависят от причин, обусловливающих это состояние.
В литературе чаще всего пишут о четырех признаках, характеризующих ,— это одышка, снижение напряжения кислорода в артериальной крови (РаО2), повышение в ней напряжения двуокиси углерода (РаСО2) и снижение рН — показателя концентрации ионов водорода.
Однако на догоспитальном этапе определение указанных лабораторных показателей невозможно, и поэтому диагностика ОДН должна основываться только на ее клинических проявлениях.
Это прежде всего, как уже упоминалось, одышка, сочетающаяся с нарушениями кровообращения и психомоторным возбуждением, выраженность которых обусловлена тяжестью дыхательной недостаточности.
Характер нарушений дыхания зависит от причины, вызывающей ОДН.
При нарушении проходимости дыхательных путей развивается стридорозное дыхание — шумное, хриплое, свистящее, слышное на расстоянии.
Охриплость и даже потеря голоса могут быть следствием повреждения гортани или гортанного возвратного нерва.
При" развитии пневмоторакса дыхательные шумы на стороне поражения ослаблены или отсутствуют, здесь же определяется громкий тимпанический перкуторный звук; при гемотораксе на фоне ослабления дыхания перкуторный звук становится тупым.
Ателектаз легких также характеризуется ослаблением или отсутствием дыхательных шумов и притуплением перкуторного звука; органы средостения в этом случае могут смещаться в сторону пораженного легкого.
Признаком ОДН может быть и изменение цвета кожи — развитие цианоза.
Однако цианоз не всегда является обязательным и достоверным признаком ОДН.
С одной стороны, цианоз не проявляется при анемии и выраженной кровопотере, а с другой, он может быть выражен и при отсутствии ОДН — у больных с полицитемией.
Это обусловлено тем, что появление цианоза зависит от количества неокисленного (восстановленного) гемоглобина.
При избытке гемоглобина высокое содержание его восстановленной формы может быть достаточным для проявления цианоза и в нормальных условиях, а при недостатке — он не выявляется даже при тяжелой ОДН. Лучше всего выраженность цианоза может быть определена путем сравнения цвета кожи больного и своей собственной кожи.
При тяжелой ОДН кожа становится бледно-серой (землистый цианоз), холодной, покрывается липким потом. При отравлениях препаратами синильной кислоты или окисью углерода (СО) кожа остается розовой даже при тяжелом нарушении газообмена.
Признаки ОДН и степень их выраженности зависят как от причин, обусловивших это состояние, так и от тяжести дыхательных нарушений.
В современной литературе приводятся различные характеристики ОДН.
Наиболее приемлемой при оказании скорой помощи представляется классификация, в соответствии с которой выделяются три степени тяжести ОДН:
1 степень характеризуется субъективными ощущениями нехватки воздуха, проявлениями беспокойства, эйфоричностью; кожа становится влажной, бледной; появляется легкий акроцианоз.
Частота дыханий возрастает до 25-30 в 1 мин.
Регистрируются умеренная тахикардия и артериальная гипертензия.
При исследовании газового состава крови, что может быть осуществлено только в стационаре, напряжение кислорода в артериальной крови снижается до 70 мм рт. ст.; напряжение же углекислого газа может колебаться: при гипервентиляции оно может быть снижено, при угнетении дыхания — несколько повышено.
II степеньвначале проявляется психомоторным возбуждением; могут появляться спутанность сознания, бред и галлюцинации.
Кожа становится выражение цианотичной, слизистые оболочки гиперемированы.
Одышка возрастает до 30-40 в 1 мин; в акте дыхания участвует вспомогательная мускулатура; частота сердечных сокращений достигает 120-140 в 1 мин.
Возрастает артериальная гипертензия, которая постепенно может переходить в гипотонию. РаО2 снижается до 60 мм рт. ст.; РаСО2 возрастает до 45-50 мм рт. ст.
III степеньхарактеризуется прогрессирующим угнетением сознания вплоть до развития глубокой комы.
Возможно развитие тонико-клонических судорог.
Распространенный цианоз приобретает пятнистый характер с серым оттенком.
Дыхание становится очень частым, поверхностным; возможен переход на брадипноэ.
Пульс аритмичный, артериальное давление быстро снижается. РаО2 падает (до 40 мм рт. ст. и ниже), РаСО2 — резко возрастает.
Лечение больныхс острой дыхательной недостаточностью включает в себя обеспечение проходимости дыхательных путей, восстановление дренажных функций легких, кислородную терапию, вспомогательную или искусственную вентиляцию легких, а также меры, направленные на восстановление нормального кровообращения и обменных процессов.
Восстановление проходимости дыхательных путейдостигается различными способами — в зависимости от уровня обструкции, субстрата, ее вызывающего, и степени нарушения сознания пострадавшего.
Если больной находится в бессознательном состоянии, то наиболее частой причиной нарушения проходимости дыхательных путей является западение языка.
В этом случае необходимо применить тройной прием Сафара — запрокинуть голову, открыть рот и выдвинуть вперед и вверх нижнюю челюсть так, чтобы нижние резцы были выше верхних (рис. 6.1).
При этом корень языка поднимается, освобождая вход в гортань.
Разгибание позвоночника в шейном отделе нельзя применять у пострадавших с травмой черепа и шейного отдела позвоночника, так как при этом может усиливаться повреждение головного или спинного мозга.
Съемные зубные протезы необходимо удалить.
Вода, рвотные массы удаляются с помощью обернутого материей (бинт, марля) пальца или любым отсосом.
Если после этого самостоятельное дыхание не восстанавливается, то дальнейшее поддержание проходимости дыхательных путей может быть обеспечено приданием больному устойчивого бокового положения, введением ротового или носового воздуховода, а также интубацией трахеи.
Устойчивое боковое положение не требует никаких специальных приспособлений.
Голова больного запрокидывается назад и кверху и размещается на собственной кисти больного (рис. 6.2).
При этом исключается возможность западения языка и значительно снижается опасность аспирации рвотных (регургитационных) масс.
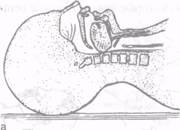
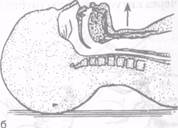
Рис. 6.1.Схема дыхательных путей при положении больного, находящегося без сознания, на спине: а — западение языка; б — выведение нижней челюсти поднимает язык и надгортанник
Рис.6.2. Устойчивое боковое положение: а — на правом боку; б — положение оказывающего помощь; в — на левом боку
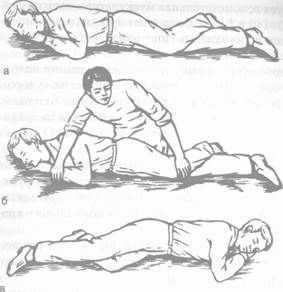
Предпочтительным является положение на правом боку, так как в этом случае желудок перегибается и истечение из него содержимого затрудняется.
Однако допустимо и положение на левом боку.
Введение воздуховода также предупреждает западение языка.
Используются резиновые или пластмассовые воздуховоды, размеры которых должны соответствовать размерам дыхательных путей.
Наиболее просто вводить ротовой воздуховод (рис. 6.3), но можно использовать и назофарингеальные воздуховоды различных модификаций, вводимые через нижний носовой ход.
Целесообразно применять 5-образный воздуховод Сафара (рис. 6.4), один конец которого вводят в ротовую полость, а через другой конец возможно проведение искусственной вентиляции легких по способу "рот ко рту" (см. гл. 5).
Наиболее надежным способом длительного поддержания проходимости дыхательных путей, которым обязан владеть каждый врач скорой помощи, является интубация трахеи.
Интубация трахеи (рис. 6.5) позволяет осуществлять искусственную вентиляцию легких, предупреждать аспирацию, проводить туалет дыхательных путей и, наконец, через интубационную трубку вводить некоторые лекарственные вещества.
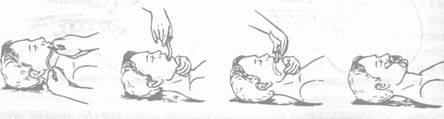
Рис.6.4. 5-образный воздуховод Сафара
При проведении интубации больной должен находиться на спине, с разогнутой или слегка приподнятой (с помощью валика) головой (рис. 6.6).
Для предупреждения регургитации применяют прием Селлика — прижатие гортани к позвоночнику, что сдавливает верхнюю часть пищевода.
Ларингоскоп берут в левую руку, клинок его вводят в рот, а язык отводят вверх и влево. При этом обнажается язычок мягкого нёба (рис. 6.5, а).
Затем ларингоскоп продвигают вглубь.
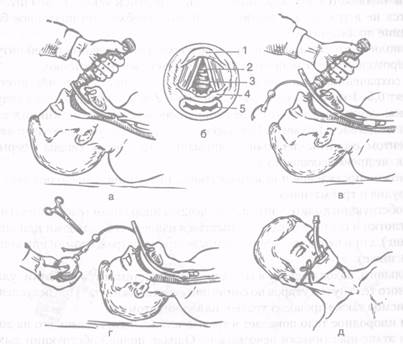
Рис. 6.3.Схема поэтапного введения ротового воздуховода
Рис.6.5. Этапы оротрахеальной интубации: а — прямая ларингоскопия; б — вход в гортань: 1 — надгортанник; 2 — голосовая связка; 3 — голосовая щель; 4 — черпаловидный хрящ; 5 — вход в пищевод; — интубация трахеи; г — раздувание манжетки; д — фиксация интубационной трубки
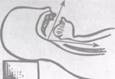
Рис. 6.6.Положение головы при интубации трахеи: а — классическое; б — улучшенное
В поле зрения попадает надгортанник (рис. 6.5, б), который подхватывается концом клинка ларингоскопа; при этом обнажается голосовая щель.
Далее правой рукой от угла рта через голосовую щель в трахею вводят интубационную трубку на глубину 20-22 см.
Ориентиром глубины введения трубки может служить ее введение таким образом, чтобы наружный край герметизирующей манжетки углубился на 1-2 см за голосовую щель.
После этого манжетка должна быть раздута, что герметизирует дыхательные пути.
Правильность введения трубки удостоверяется вдуванием через нее воздуха.
При правильном ее положении дыхание выслушивается над обоими легкими.
При возможном проведении трубки слишком глубоко, чаще — в правый главный бронх, дыхание над другим легким выслушиваться не будет.
Необходимо подтянуть трубку (предварительно распустив манжетку!)и убедиться в ее правильном положении.
Если при вдувании воздуха дыхание над легкими не выслушивается и появляется выпячивание в эпигастральной области, значит, трубка находится не в трахее, а в пищеводе; при этом необходимо повторное быстрое проведение процедуры.
При полном отсутствии сознания и рефлексов дыхательных путей интубация трахеи проводится без какой-либо фармакологической подготовки.
При сохраненном сознании и наличии рефлексов предварительно внутривенно вводят 0,5-1 мл 0,1 % раствора атропина и 2-4 мл 0,5 % раствора седуксена.
В крайнем случае возможно и введение миорелаксантов — сукцинил-хлорида (дитилин, листенон 1-2 мг на 1 кг массы тела).
Если интубация трахеи является компонентом сердечно-легочной реанимации, то массаж сердца прерывается на время, не превышающее 15с.
Возможно проведение и назотрахеальной интубации, однако она технически более трудна и травматична.
При обструкции дыхательных путей твердым инородным телом (пища) на уровне ротоглотки и гортани следует попытаться извлечь его пальцами или щипцами (корнцанг), а при неудаче — прибегнуть к экстренной трахеотомии или коникотомии (см. ниже).
У больного, находящегося в сознании, предпринимаются попытки удаления инородного тела путем ударов по спине или сжатием живота.
При безуспешности этих приемов также проводят трахео- или коникотомию.
Если инородное тело попадает в трахею или бронхи, извлечь его на догоспитальном этапе практически невозможно.
Однако полной обструкции дыхательных путей при этом не происходит, так как эти отделы шире, чем просвет гортани.
В стационаре такие инородные тела удаляются с помощью бронхоскопии или операционным путем.
При невозможности удалить инородное тело, обтурирующее гортань, а также при тяжелом отеке гортани и языка, размозжении лица, тяжелой травме лицевого скелета, что делает неосуществимой интубацию трахеи, проходимость дыхательных путей восстанавливают наложением трахеостомы или проведением трахеотомии или коникотомии.
Трахеотомия— это довольно сложная операция, требующая определенного времени, специальной аппаратуры и значительных практических навыков оперирующего, тогда как коникотомия может быть осуществлена за несколько десятков секунд и без специальной подготовки (рис. 6.7, 6.8).
Методика проведения коникотомии(крикотиреотомии).
Больной лежит на спине, под лопатками — валик высотой 10-15 см, голова запрокинута, нижняя челюсть поднята.
Врач определяет перстневидно-щитовидную мембрану, которая располагается между нижним краем щитовидного и верхним краем перстневидного хрящей.
После обработки кожи (в экстренных случаях этим можно пренебречь!)над мембраной делают поперечный разрез кожи длиной примерно 1,5 см.
В разрез вводят указательный палец так, чтобы его конец упирался в мембрану.
Затем по ногтю скальпелем перфорируют мембрану и в отверстие вводят любую полую трубку — резиновую, полиэтиленовую, металлическую и пр. — и закрепляют ее на коже.
Останавливать кровотечение и накладывать швы не требуется.
В настоящее время в распоряжении врачей, оказывающих скорую помощь, есть специальное приспособление — коникотом (рис. 6.9), применение которого существенно облегчает и ускоряет процедуру.
Коникотом состоит из троакара, на конце которого имеется острие, канюли, которая проводится по троакару, и резервуара, где коникотом хранится в стерильной жидкости.
Кожу и мембрану прокалывают острием троакара, который вместе с канюлей вводят в трахею, после чего троакар убирают.
Через коникотом возможны самостоятельное дыхание, ингаляция кислорода, санация дыхательных путей и искусственная вентиляция легких.
В крайнем случае при обструкции входа в гортань восстановление проходимости дыхательных путей может быть обеспечено за счет вкалывания одной-двух толстых игл с внутренним диаметром 2-2,5 мм в трахею на том же уровне.
Существенную роль в обеспечении проходимости дыхательных путей играют длительные аэрозольные ингаляции средств, разжижающих мокроту, стимулирующих кашель; противоотечных и противовоспалительных средств.
Эта методика применяется в основном в условиях стационара, но может быть полезной и на догоспитальном этапе оказания скорой помощи (см. гл. 42).

Рис. 6.7.Анатомические ориентиры при крикотиреотомии: 1 — щитовидный хрящ; 2 — перстневидный хрящ; 3 — перстневидная мембрана. Место рассечения или пункции перстневидной мембраны обозначено стрелкой и кружком
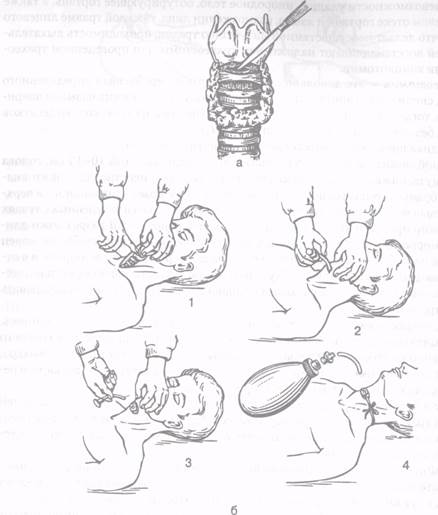
Рис. 6.8. Крикотиреотомия: а — рассечение щитовидной мембраны в поперечном направлении; б — чрескожная крикотиреоидотомия: 1 — место пункции; 2 — введение изогнутой кон и котом и чес кой канюли с троакаром; 3— извлечение троакара; 4 — фиксация канюли и подготовка к ИВЛ
При наличии жидкости — слюны, мокроты, жидких пищевых масс — в дыхательных путях необходимо ее активно удалить с помощью аспирации.
Если жидкость скапливается во рту, ее удаляют катетером, вводимым в ретрофарингеаль-ное пространство через рот или нижний носовой ход, в условиях визуального контроля.
При скоплении жидкости в нижних дыхательных путях катетер вводят через интубационную трубку.
Для удаления жидкости используют любое отсасывающее устройство — шприц Жане, резиновый баллон (клизму), ручной, пневматический или электрический отсасыватель, имеющиеся в машине скорой помощи.

Рис. 6.9.Коникотом
Кислородная терапияявляется неотъемлемым и очень важным элементом лечения больных с ОДН, но может сопровождаться и развитием очень тяжелых осложнений.
Дело заключается в том, что при развитии тяжелых нарушений кровообращения образуются токсичные формы кислорода: супероксидный анион — радикал кислорода — О27, пероксид водорода — Н2О2 и гидроксильный радикал ОН'.
Они являются мощными окислителями, активируют перекисное окисление липидов, продукты которого высокотоксичны и вызывают повреждение биологических мембран.
Кислород оказывает токсическое действие прежде всего на легкие: повреждается мерцательный эпителий дыхательных путей, подсыхает их слизистая оболочка, возникает раздражение дыхательных путей, утолщаются альвеолокапиллярные мембраны, что вызывает ухудшение диффузии газов, могут развиться отек легких, синдром острого легочного повреждения.
Аналогичные явления происходят в головном мозге и других органах.
Следует иметь в виду, что токсичные формы кислорода возникают не только при гипероксии — ингаляции высоких концентраций кислорода, но и при гипоксии, что, как только что указывалось, является следствием нарушений кровообращения, которые либо становятся причиной дыхательной недостаточности, либо развиваются на ее фоне.
Применение мер, направленных на профилактику и лечение осложнений кис-лородотерапии,— удел стационарной интенсивной терапии, однако ниже мы еще вернемся к рассмотрению этой проблемы.
Показания к применению кислородной терапии определяются тем, что она является важной составной частью интенсивной терапии ОДН самого различного происхождения при всех разновидностях гипоксии, так как способствует увеличению РаО2 и повышению кислородной емкости крови.
Лечение кислородом особенно показано при гипоксической гипоксии, развившейся вследствие паренхиматозной ОДН, но может быть рекомендовано как дополнительное средство и при циркуляторной и гемической гипоксии.
При серьезных нарушениях вентиляции легких оксигенотерапия должна проводиться в сочетании с ИВЛ.
Очень важна кислородная терапия у больных, находящихся в терминальном состоянии.
Поэтому баллон с запасом кислорода необходимо иметь в каждой машине скорой помощи.
Оксигенотерапию обычно проводят одним из двух способов: через носоглоточный катетер или с помощью маски.
Расчеты показывают, что при подаче кислорода через катетер, для того чтобы создать концентрацию кислорода, равную примерно 50 %, взрослому больному необходимо подавать этот газ со скоростью 10-11 л/мин.
Обычно подают кислород с меньшей скоростью (5-6 л/мин), поскольку тогда кислородотерапию можно применять более длительно.
Очень важно, чтобы внутренний конец катетера не заходил дальше носоглотки, так как в противном случае возникает опасность его попадания в пищевод с последующим раздуванием и даже разрывом желудка.
При слишком поверхностном положении катетера большая часть кислорода затрачивается бесполезно, вызывая раздражение слизистой оболочки носового хода.
Определить рациональную глубину введения носового катетера можно таким простым приемом: длина, на которую следует вводить катетер, равна расстоянию от крыла носа до козелка ушной раковины.
Эффективность лечения кислородом контролируют по уменьшению выраженности признаков ОДН (уменьшение одышки, исчезновение цианоза, нормализация кровообращения).
При интенсивной оксигенотерапии (особенно с помощью носоглоточного катетера) возможны раздражение и высушивание слизистой оболочки дыхательных путей, поэтому необходимо увлажнение кислорода путем пропускания его через воду.
Перед введением носовой катетер целесообразно смазывать анестезирующей мазью и хорошо закреплять на выступах лица пластырем.
Искусственная вентиляция легкихявляется мощным и надежным способом восстановления нарушенного газообмена, в особенности вентиляционного характера.
Показаниями к экстренному проведению ИВЛ служит острая дыхательная недостаточность III степени — наличие выраженного возбуждения или комы, одышка, превышающая 35 дыхательных движений в 1 мин, сочетающаяся со значительным цианозом, с тяжелыми нарушениями кровообращения (гипотония, тахи- или брадиаритмия), расширением зрачков, активным участием в акте дыхания вспомогательной мускулатуры.
Помимо этого ИВЛ проводится при гиповентиляции (или апноэ) любой этиологии при неэффективности консервативной терапии.
Простейшим методом ИВЛ является экспираторный — вдувание воздуха в дыхательные пути способами "изо рта в рот" или "изо рта в нос". Этот метод представляет собой элементарный компонент реанимационных мероприятий и описан в главе 5.
Оптимальным способом проведения ИВЛ является вдувание воздуха (или кислородно-воздушной смеси) через интубационную трубку с помощью любых — ручных или автоматических — аппаратов, имеющихся в машине скорой помощи.
Особенности ИВЛ при некоторых неотложных состояниях — утоплении, поражении электрическим током, отравлениях, странгуляционной асфиксии — изложены в соответствующих главах руководства.
Параметры ИВЛ по дыхательному объему и частоте при оказании скорой помощи выбирают, исходя из средних значений, характерных для данного возраста, а в дальнейшем тщательно контролируют адекватность избранных параметров по обычным клиническим признакам, главным из которых является быстрая и хорошая адаптация больного к аппарату ИВЛ без применения депрессантов.
При вентиляционной ОДН основные рациональные параметры ИВЛ (дыхательный объем, частота дыхательных движений, минутный объем вентиляции) можно определить по различным номограммам и формулам.
Наиболее простой и достаточно надежной номограммой является таблица Добкина, по которой дыхательный объем устанавливается в зависимости от массы тела больного (табл. 6.1).
В этой таблице приведены три показателя частоты дыхательных движений (16, 18 и 20 в 1 мин), рекомендуемые при проведении ИВЛ у взрослых.
Также хорошо известна формула Т. М. Дарбиняна для определения минутного объема вентиляции при ИВЛ у больных с массой тела от 55 до 110 кг, по которой МОВ (л/мин) = 0,1 М + 1, где М — масса тела больного в килограммах.
Существуют и более сложные номограммы для определения вентиляционных потребностей больного (например, номограмма Энгестрема-Герцога и пр.), используемые только в стационарных условиях, где параметры ИВЛ уточняются и по показателям парциального давления газов крови.
Необходимо особо подчеркнуть, что любые номограммы для определения параметров ИВЛ пригодны только при вентиляционной ОДН у больных, не имеющих заболеваний сердечно-сосудистой системы и повреждений легочной паренхимы.
У больных с паренхиматозной ОДН необходимо с самого начала ИВЛ увеличивать "расчетный" (т. е. получаемый по номограммам) МОВ в 2-2,5 раза, внося в дальнейшем дополнительные коррективы в параметры ИВЛ в зависимости от полученного результата.
При этом более целесообразна ИВЛ в режиме умеренной (но не резкой) гипервентиляции, а даже малейшая гиповентиляция совершенно недопустима.
В том случае, когда ОДН обусловлена травмой грудной клетки, сопровождающейся выраженным болевым синдромом, развитием напряженного или клапанного пневмоторакса, гемоторакса, необходимо применять соответствующие меры, изложенные в главе 7.
Лечение больных с ОДН в стационарных условияхпроводится на основе того же патогенетического подхода к решению вопросов интенсивной терапии, изложенного в первой части данной главы.
Однако к простым методам лечения постепенно, по мере надобности и с учетом противопоказаний подключаются такие сложные способы лечения ОДН, как длительная ИВЛ в различных режимах, гипербарическая оксигенация, использование мембранных оксигенаторов (иногда в сочетании с гемосорбцией) и многие другие.
Следует отметить, что в настоящее время противогипоксическая терапия включает и,применение комплекса физических или фармакологических средств, действие которых направлено на нормализацию обменных процессов.
Многие из этих средств еще не получили широкого распространения, но каждый врач должен иметь информацию об этом.
ТАБЛИЦА 6.1. Оптимальный дыхательный объем (мл) при ИВЛ (Dobkin, 1955)
| Частота дыхания в 1 мин | Масса тала (кг) | |||||
| 45,6 | 79,5 | |||||
| - | - | |||||
| - | ||||||
Снижение интенсивности обменных процессов может быть достигнуто применением гипотермии, дроперидола, фенотиазиновых препаратов (аминазин), 3-адренолитиков.
Улучшению диссоциации оксигемоглобина способствуют молочная или угольная кислота и серотонин (или мексамин).
Изменение пути биологического окисления, сопровождающееся более экономной утилизацией кислорода, обеспечивается использованием натрия оксибутирата, барбитуратов, седуксена, фенотиазинов, серотонина, вливанием инсулино-глюкозо-калиевого раствора.
Улучшению биологического окисления способствует применение комплексов витаминов, аминокислот, унитиола, хромосмона, дикаптола, пентоксила, метил-урацила, цистамина.
Упомянем об антиоксидантной терапии, которая направлена на нейтрализацию действия токсичных форм кислорода.
Она включает в себя применение средств, либо стимулирующих собственную антиоксидантную систему, либо тормозящих оксидантную систему.
Стимуляция антиоксидантной системы достигается применением глюкокор-тикоидных гормонов, которые повышают активность собственных антиоксидантов — супероксиддисмутазы, каталазы, глютатионпероксидазы и неферментных антиоксидантов — α-токоферола ацетат (витамина Е), диметилмочевины, Н-ацетилцистеина.
Торможению активности оксидантной системы способствуют дефероксамин и аллопуринол.
Мы только упомянули о тех элементах обширного комплекса средств респираторной терапии, которые применяются в условиях стационара.
Тем не менее основа успешного лечения больных с ОДН всегда закладывается на догоспитальном этапе.
Потеря времени или неправильные действия при начале лечения ОДН могут легко привести к полной бесперспективности дальнейшего лечения.
Дата добавления: 2015-03-07; просмотров: 1127;
