ИНГИБИТОРЫ АНГИОТЕНЗИНПРЕВРАЩАЮЩЕГО ФЕРМЕНТА
• Рамиприл (Тритаце).
• Периндоприл (Престариум).
Одним из перспективных классов лекарственных препаратов для улучшения прогноза жизни больных с ИБС являются ингибиторы ангиотензинпревращающего фермента. В настоящее время по этому показанию наиболее изучены рамиприл и периндоприл, обладающие общими свойствами, несколько отличающими их от остальных иАПФ (выраженное сродство к тканевому компоненту ренин-ангиотензин-альдостероновой системы (РААС), большая длительность действия). В основе позитивного клинического эффекта иАПФ при ИБС лежат следующие механизмы:
• Антиангинальное действие, опосредуемое расширением периферических сосудов (снижением пост- и преднагрузки), что сопровождается уменьшением кислородного запроса миокарда. Кроме того, происходит непосредственное расширение коронарных сосудов и улучшение коронарного кровотока. Такая вазодилатация обусловлена снижением вазоконстрикторного эффекта ангиотензина II и повышением синтеза ЭРФ в эндотелии сосудов.
• Непрямой профибринолитический эффект, развивающийся за счет блокады секреции ингибитора тканевого активатора плазминогена-1 (ИТАП-1).
• Антиатерогенное действие, обусловленное нормализацией эндотелиальной функции, антимитогенным, антиоксидантным и непрямым профибринолитический эффектами.
• Снижение гипертрофии левого желудочка независимо от снижения АД, связанное с уменьшением активности РААС и САС.
Включение иАПФ в комплексную терапию ИБС позволяет оказывать позитивное влияние на сердце, сосуды, почки, улучшая отдаленные исходы (инфаркт миокарда, сердечно-сосудистая смертность).
Рекомендуемая доза периндоприла составляет 8 мг/сут, рамиприла - 10 мг/сут. По-видимому, максимальный эффект от применения иАПФ у больных ИБС будет наблюдаться у лиц со средним и высоким риском, имеющих неконтролируемые факторы риска (курение, гиперхолестеринемия) и другие показания к приему иАПФ (ИМ в анамнезе и/или дисфункция левого желудочка, гипертензия, диабет). Согласно рекомендациям Американской ассоциации сердца, назначение этих препаратов является обязательным при сочетании ИБС с сахарным диабетом и желательным при выраженном атеросклеротическом поражении сосудов нижних конечностей.
ЛЕЧЕНИЕ СТАБИЛЬНОЙ СТЕНОКАРДИИ
Лечение стенокардии преследует две основные цели.
Первая- улучшить прогноз и предупредить возникновение инфаркта миокарда или внезапной смерти, и, соответственно, увеличить продолжительность жизни.
Вторая - уменьшить частоту и снизить интенсивность приступов стенокардии для улучшения качества жизни.
Лекарственные препараты, улучшающие прогноз у больных стенокардией, рекомендуются всем пациентам с ангинозными приступами при отсутствии противопоказаний. В первую очередь речь идет об антиагрегантах (ацетилсалициловая кислота), β-адреноблокаторах (как препаратах выбора у пациентов с приступами стенокардии или при диагностике эпизодов ишемии миокарда с помощью инструментальных методов) и гиполипидемических средствах (при наличии дислипидемий), а также иАПФ. По отношению к антиангинальный средствам у больных стабильной стенокардией справедливы следующие положения:
- антиангинальные препараты устраняют или уменьшают симптомы заболевания;
- антиангинальная комбинированная терапия несколько эффективнее, чем монотерапия;
- увеличение продолжительности жизни при применении антиангинальных препаратов требует дополнительных доказательств;
- острые ишемические эпизоды предотвращают ацетилсалициловая кислота, β-адреноблокаторы, статины, ингибиторыАПФ.
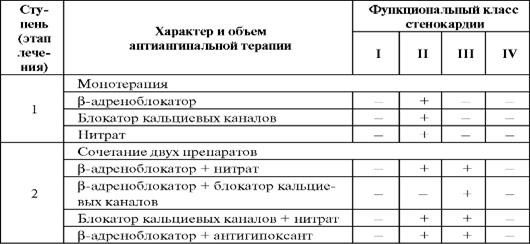
Лечение пациентов со стабильной стенокардией следует проводить с учетом ее функционального класса (ФК). Это предполагает у больных с I ФК купирование приступа стенокардии при тяжелых физических нагрузках. Как правило, назначают нитроглицерин сублингвально (прерывистое применение). Дальнейшая терапия складывается из мероприятий, связанных с нормализацией режима труда и отдыха, устранения психоэмоциональных стрессов, факторов риска. Для лечения стенокардии I ФКвозможно назначение антиагрегантов и гипо- липидемических средств (в случае наличия дислипидемий).
У больных II ФК можно использовать антиангинальные препараты, принадлежащие к одной из следующих групп: β-адреноблокаторы, блокаторы кальциевых каналов, нитраты - либо в качестве монотерапии, либо в комбинации. Именно в такой последовательности рекомендуется назначать эти классы лекарственных средств для лечения стабильной стенокардии, а также использовать их различные комбинации. Препаратами выбора в этом случае являются β-адреноблокаторы, при неэффективности или выраженных побочных эффектах которых следует назначать нитраты или БКК.
Если сопутствующими заболеваниями являются артериальная гипертензия или тахиаритмии, целесообразно назначение β-адреноблокаторов или фенилалкиламиновых БКК. При наличии бронхиальной астмы препаратами выбора являются БКК или нитраты. Если стабильная стенокардия протекает на фоне сердечной недостаточности, предпочтение следует отдавать β-адреноблокаторам или нитратам, а назначение фенилалкиламиновых БКК не рекомендуется. Наличие у больных ИБС сахарного диабета делает необходимым дополнительное введение в терапию иАПФ. Кроме того, больным со II ФК показана антиагрегантная терапия и назначение гиполипидемических средств (в случае наличия дислипидемий).
Если монотерапия неэффективна, то используют комбинированную антиангинальную терапию. Показаниями к ее проведению являются:
- неэффективность монотерапии у больных II ФК;
- непереносимость стандартных доз препаратов;
- ИБС с частыми нарушениями сердечного ритма (II-IV ФК);
- ИБС, протекающая с сердечной недостаточностью (IV ФК) или другими сопутствующими заболеваниями;
- коррекция неблагоприятных гемодинамических сдвигов, возникающих при монотерапии.
Наиболее часто используют следующие комбинации:
1. β-адреноблокаторы и нитраты.Сочетание препаратов этих групп дает выраженный антиангинальный эффект и оказывает положительное влияние на гемодинамические показатели. Комбинация предпоч- тительнее у больных с нарушениями сердечного ритма и артериальной гипертензией. Кроме того, данная комбинация может быть использована у пациентов с сочетанием ИБС и ХСН.
2. Блокаторы кальциевых каналов и нитраты.Результаты комбинированного применения БКК и нитратов противоречивы. По данным ряда исследователей, при добавлении БКК к нитратам можно получить более выраженный антиангинальный эффект, чем при монотерапии. Наряду с этим показано, что присоединение к изосорбида динитрату нифедипина или верапамила не приводит к усилению антиангинального эффекта по сравнению с монотерапией этими препаратами. Дополнительное назначение БКК (фенилалкиламинов и бензотиазе- пинов), безусловно, целесообразно для профилактики резистентности к нитратам (в безнитратный период).
3. β-адреноблокаторы и БКК (производные дигидропиридинов)- комбинация препаратов не превосходит лечение каждым из этих препаратов в отдельности. Хотя β-адреноблокатор в этой комбинации способен нивелировать рефлекторную тахикардию, вызываемую дигидропиридиновыми БКК. Комбинация β-адреноблокаторов и БКК - производных фенилалкиламинов практически не используется из-за взаимного потенцирования кардиодепрессивного действия.
Таблица 11.Схема ступенчатого назначения антиангинальных препаратов больным со стабильной стенокардией различных функциональных классов

При лечении больных ИБС важные задачи решаются в рамках вторичной профилактики. К ним относятся: предотвращение преждевременной смерти, торможение прогрессирования и достижение частичного регресса атеросклероза коронарных артерий, предупреждение клинических осложнений и обострений болезни, уменьшение частоты и сроков госпитализаций, особенно срочных. Для этого используют антиагреганты, β-адреноблокаторы, иАПФ и статины.
Таким образом, можно сделать следующие выводы:
• Лечение стабильной стенокардии II-III ФК следует проводить одним или несколькими антиангинальными препаратами, которые пациент должен принимать регулярно.
• Препаратами первой линии при отсутствии противопоказаний являются β-адреноблокаторы.
• Интенсивность лекарственной терапии и необходимость комбинирования нескольких антиангинальных средств в значительной степени определяются тяжестью проявлений стенокардии.
• Дополнительно к антиангинальным средствам необходимо назначение антиагрегантных и гиполипидемических препаратов, а у значительной части больных - иАПФ.
Лечение вариантной стенокардии
Установлено, что в генезе вариантной стенокардии Принцметала (ВС) ведущую роль играет локальный спазм эпикардиальной коронарной артерии, вызывающий трансмуральную ишемию в соответствующей зоне кровоснабжения миокарда. Отмечается повышенная чувствительность данного участка коронарной артерии к вазоспастическим стимулам (эргоновин, ацетилхолин, лейкотриены, серотонин и пр.). Вариантная стенокардия может возникать как на фоне стенозирующего атеросклероза сонных артерий (часто зона спазма находится в области бляшки), так и у лиц с внешне интактными коронарными артериями. Самыми эффективными средствами купирования приступов вариантной стенокардии являются нитраты (сублингвально таблетки или спрей), а их пролонгированные формы можно с успехом применять для профилактики приступов. Центральную роль в лечении ВС играют блокаторы кальциевых каналов, способные предупредить и разрешить возникающий спазм артерий. Разные точки приложения эффекта делают выгодной комбинацию БКК с нитратами - это является основой терапии ВС. Есть также сведения о потенциальной эффективности α-адреноблокаторов (празозин) у пациентов с ВС.
У большинства пациентов в течение 3-6 месяцев симптомы ВС спонтанно регрессируют, но могут возникать рецидивы болезни, чувствительные к ранее проводимому лечению.
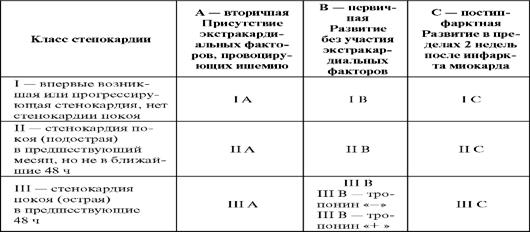
Таблица 12.Классификация нестабильной стенокардии (Hamm С. W., Braunwald E., 2000)
ЛЕЧЕНИЕ ОСТРЫХ КОРОНАРНЫХ СИНДРОМОВ (НЕСТАБИЛЬНОЙ СТЕНОКАРДИИ И ИМ)
Основной причиной развития ОКС является разрыв атеросклеротической бляшки или эрозия эндотелия с последующим тромбозом коронарной артерии и возникновением острой ишемии. Как показали многочисленные исследования, чем раньше начато необходимое лечение, тем больше надежды на благоприятный прогноз у конкретного пациента. На этапе первичного обследования больным с подозрением на нестабильную стенокардию или инфаркт миокарда устанавливают диагноз «острый коронарный синдром». Это означает, что лечение следует начинать до выяснения окончательного диагноза, при этом пациентов следует вести как больных инфарктом миокарда или нестабильной стенокардией.
Острая ишемия миокарда может быть признаком развивающегося ИМ, но далеко не всегда означает некроз кардиомиоцитов (нестабильная стенокардия). При определении тактики лечения важно диффе- ренцировать ОКС со стойким подъемом сегмента SТ на ЭКГ и ОКС без стойкого подъема сегмента ST (схема 4).
 Схема 4.Классификация и исходы острых коронарных синдромов
Схема 4.Классификация и исходы острых коронарных синдромов
Больные с ОКС со стойким подъемом ST- это пациенты с болью или дискомфортом в грудной клетке и стойким подъемом сегментаST или «новой» (впервые возникшей или предположительно впервые возникшей) полной блокадой левой ножки пучка Гиса на ЭКГ. Стойкий подъем сегмента ST подразумевает наличие острой полной окклюзии коронарной артерии тромбом. Главной задачей лечения в данной ситуации является быстрое и стойкое восстановление просвета сосуда - реперфузия ишемизированного миокарда. Для этого используют как фармакологические методы - введение тромболитиков, так и хирургические - чрескожное коронарное вмешательство (ЧKB).
Больные с ОКС без стойкого подъема ST - это пациенты с болью или дискомфортом в грудной клетке и изменениями на ЭКГ, свидетельствующими об острой ишемии миокарда, но без подъемов сегмента ST. У этих больных могут отмечаться стойкие или преходящие депрессии ST, инверсия, сглаженность или псевдонормализация зубца Т, хотя у части пациентов ЭКГ при поступлении может быть нормальной. Тромболитические агенты в лечении таких больных не используют. Основные задачи лечения заключаются в поддержании проходимости коронарной артерии путем ограничения и предупреждении внутрикоронарного тромбообразования и дистальных тромбоэмболии, ликвидации ишемии (консервативным или оперативным путем).
Цель лечения ОКС - ликвидация ишемии и ее осложнений, предупреждение развития некроза миокарда (или дальнейшего его распространения), в конечном счете - улучшение прогноза.
Основные направления их медикаментозной терапии, исходя из общности патогенеза ОКС:
· лизис тромба, обтурирующего коронарную артерию (для ОКС с подъемом ST);
· предупреждение дальнейшего тромбообразования, микроэмболизации и создание условий для спонтанного лизиса тромба, не закрывающего просвет сосуда;
· ликвидация ишемии и предупреждение ее возникновения;
· обезболивание;
· профилактика и лечение осложнений (лечение СН, шока, профилактику и лечение аритмий и т. д.);
· начало мероприятий по вторичной профилактике.
Основные группы фармакологических средств, используемых при лечении ОКС:
• Антитромботические средства (антиагреганты, антикоагулянты, фибринолитики).
• Антиишемические средства (нитраты, β-адреноблокаторы, блокаторы кальциевых каналов).
• Препараты других групп (анальгетики, ИАПФ, статины и пр.).
Дата добавления: 2015-03-03; просмотров: 1560;
