Лечение костных повреждений
В основе лечения детей с повреждениями челюстей лежат те же принципы оказания помощи, что и у взрослых.
Цель — восстановление анатомической целости и функции поврежденной кости.
Основные этапы: 1) сопоставление смещенных отломков (репозиция);
2) закрепление отломков в правильном положении (фиксация);
3) иммобилизация челюстей;
4) предупреждение осложнений (травматический остеомиелит, гайморит, флегмоны, абсцессы и др.).
Виды лечебной помощи — неотложная хирургическая и ортопедическая.
Первую помощь оказывают непосредственно на месте происшествия в порядке взаимопомощи.
Место оказания квалифицированной и специализированной врачебной помощи зависит от тяжести повреждения: при переломах альвеолярного отростка лечение, как правило, проводят в специализированной поликлинике, при переломах лицевых костей — в детских стационарах. Дети с обширными повреждениями челюстей должны быть обследованы невропатологом с целью исключения черепно-мозговой травмы (при необходимости больного направляют в специализированное неврологическое отделение).
Пострадавшим с открытыми повреждениями профилактически вводят противостолбнячный анатоксин согласно действующей инструкции.
Обязательному удалению подлежат зубы, препятствующие сопоставлению отломков, вклинившиеся между ними. Леченые и не леченые временные зубы с поражением пульпы и периодонта, многокорневые, постоянные зубы, каналы которых не удалось запломбировать, раздробленные зубы рекомендуется удалять. Фолликулы постоянных зубов сохраняются. Но в отдельных случаях постоянные многокорневые зубы с осложненным кариесом могут быть сохранены и в дальнейшем вылечены. Необходимо осуществлять дифференцированный подход к зубу, находящемуся в линии перелома. Само по себе расположение зуба в линии перелома не является показанием к его удалению.
Первые 8—10 дней проводят интенсивную противовоспалительную терапию. Фиксацию челюстей осуществляют в течение 2—3 нед. Она должна быть прочной и надежной, чтобы полностью исключить движение фрагментов. При движении отломков создается вакуумное пространство, способствующее всасыванию слюны в область костной раны
Репозицию и фиксацию костных фрагментов у детей следует проводить после предварительного надежного и полного обезболивания, включая современные методы премедикации.
Различают временные транспортные (бинтовая повязка, подподбородочная праща, косыночная теменно-подподбородочная повязка и др.) и постоянные методы иммобилизации — назубные стандартные и гнутые проволочные шины, зубонадесневые — шины и аппараты лабораторного изготовления.
Объем оказываемой помощи зависит от характера перелома.
Первая помощь заключается в подтягивании нижней челюсти к верхней путем наложения круговой повязки через голову, наложении стандартных подбородочных шин или индивидуальных шин из быстротвердеющей пластмассы, укрепленных при помощи стержней к головной повязке.Применяют также проволочные шины. Дальнейшее хирургическое и консервативное лечение осуществляется в специализированном стационаре.
В детском возрасте в связи с особенностями строения зубов (корни в стадии рассасывания или вормирования), недостатком зубов в период их смены и особенностями строения растущих костей противопоказаны многие методы фиксации костных отломков, которые широко применяются у взрослых.
В молочном прикусе и в период смены зубов нельзя использовать назубные ленточные и проволочные шины. При переломах альвеолярного отростка верхней челюсти или альвеолярной части нижней челюсти, которые всегда сопровождаются полным и неполным вывихом зубов и трудно рентгенологически диагностируются, надежным методом фиксации является индивидуальная пластмассовая назубная шина-каппа. С ее помощью можно фиксировать вывихнутые или сломанные зубы и удерживать отломанный участок альвеолярного отростка.
При наличии не менее двух зубов с каждого края от поврежденного альвеолярного отростка фиксацию можно проводить при помощи шины-скобы из ортодонтической проволоки. Для этой цели после репозиции зубы, входящие в поврежденные участки альвеолярного отростка, и не менее 2 соседних зубов по краям от линии перелома тщательно высушивают. Проводят протравливание эмали кислотой, смывают ее остатки, участок высушивают и осуществляют фиксацию проволочной шиной-скобой при помощи композитного пломбировочного материала химического или светового отверждения. Для шинирования, помимо проволоки, можно использовать стекловолоконные или полиэтиленовые ленты («Ribbond», «Fiber Splint» и др.), выпускаемые многими фирмами.
Фиксацию можно проводить с помощью ортодонтической брекет-системы с неактивной дугой.
При переломах альвеолярного отростка верхней или нижней челюсти надежным методом иммобилизации является индивидуальная пластмассовая назубная шина-каппа. С ее помощью можно фиксировать вывихнутые или сломанные зубы и удерживать отломанный участок альвеолярного отростка.
Шина-каппа из быстротвердеющей пластмассы обеспечивает надежную фиксацию отломков, однако она неэстетична, негигиенична, под ней часто возникает воспаление десны, что осложняет контроль за состоянием поврежденного альвеолярного отростка; снятие такой шины затруднено. Другие виды шин лишены этих недостатков, однако они требуют определенных технических навыков хирурга и оснащенности кабинетов необходимыми материалами.
При переломах челюстей используют индивидуальные пластмассовые зубонаддесневые шины, которые по показаниям могут быть изготовлены в форме моноблока. Такие шины хорошо фиксируются на челюстях при наличии молочных зубов, малом числе зубов и надежно удерживают костные отломки челюстей в физиологическом прикусе. При переломах верхней челюсти зубонаддесневые шины применяют в сочетании с шинами-ложками, которые фиксируют к головным повязкам. Наложение этих шин можно сочетать с тугой круговой повязкой, помогающей удерживать отломки верхней челюсти с помощью нижней челюсти. Доступным и малотравматичным методом является фиксация назубной или зубонаддесневой индивидуальной шины обвивным материалом.
Пластмассовые шины в виде моноблока может изготовить хирург из самотвердеющей пластмассы. Шины лучше изготавливать лабораторным путем, так как при длительном использовании такие шины меньше повреждают твердые ткани зубов.
Гнутые назубные шины С.С. Тигерштедта (гладкая шина-скоба, шина с распорочным изгибом или с зацепными петлями), а также транспортные шины Васильева в детской практике не применяются.
Хирургическое лечение переломов должно проводиться строго по показаниям: при безуспешности правильного сопоставления челюстей в физиологическом соотношении, грубых функциональных нарушениях и повреждениях сустава, многооскольчатых переломах. Для этой цели в последнее время применяют мини-пластины, винты-саморезы различной формы и диаметра, изготовленные из биоинертных материалов — титана, стали, циркония и др. Методика фиксации аналогична таковой у взрослых, однако имеются и особенности. Для фиксации отломков кости применяют монокортикальные винты-саморезы, так как при использовании бикортикального фиксирующего элемента возникает риск повреждения зачатков зубов.
Обязательное снятие фиксирующих элементов, состоящих из мини-пластин и винтов-саморезов, у детей является еще одной отличительной особенностью применения данного способа фиксации. Прежде всего это связано с ростом челюстных костей лицевого скелета. По мнению М. Champi (1993), мини-пластины должны обязательно удаляться независимо от возраста пациента, так как очень часто обнаруживаются следы их коррозии и даже переломы. Остеосинтез при помощи мини-пластин и саморезов обеспечивает прочную и надежную фиксацию отломков и обладает преимуществом по сравнению со швом кости.
Формирование первичной соединительнотканной и остеоидной мозолей при заживлении переломов у здоровых детейпроисходит в более короткие сроки, чем у взрослых. Однако переход таких мозолей в костную мозоль и эволюция последней протекают у детей в такие же сроки, как и у взрослых. Поэтому в детском и юношеском возрасте нельзя допускать сокращения срока фиксации костных фрагментов.
Преждевременное снятие шин может привести к вторичной деформации кости, так как плохо оссифицированная мозоль не в состоянии противостоять тяге жевательных мышц.
Срок срастания ускоряется, если перелом не проходит через зубной фолликул, и, наоборот, затягивается, если зачаток находится в линии перелома: возможен разрыв зубного мешочка и течение перелома осложняется остеомиелитом, а зачаток гибнет. Зубы, расположенные в линии перелома, у детей удаляют только в двух случаях: если зуб поражен кариесом или если он препятствует репозиции костных фрагментов.
У детей до 7—9 лет консолидация перелома происходит быстрее, чем в более старшем возрасте. Сроки консолидации удлиняются у ослабленных детей, страдающих рахитом, туберкулезом, а также с открытыми повреждениями, так как ре-паративные процессы в указанных случаях замедлены.
В целях лучшей консолидации и более быстрого срастания переломов следует заботиться об общем состоянии больного.
При лечении пациентов с травмами ЧЛО могут возникать ближайшие и отдаленные осложнения. Ближайшие осложнения при открытых переломах челюстей — развитие травматического остеомиелита, неправильное сращение отломков, вторичная адентия.
· При травматическом остеомиелите проводят лечение осложнений.
· При неправильном сращении отломков костей в детском возрасте на ранних стадиях можно исправить положение костных отломков за счет особенностей репаративного регенерата в линии перелома при помощи различных ортодонтиче-ских аппаратов с использованием тяг.
· При частичной адентии протезирование проводят съемными пластинчатыми протезами до окончания роста и развития челюстных костей. В дальнейшем дефект зубного ряда замещается современными эстетическими несъемными конструкциями.
· Одиночные дефекты в зубном ряду уже после 14— 15 лет можно замещать коронками на имплантатах.
· Для замещения костных дефектов челюстей проводят костную пластику с использованием аутотрансплантатов из гребешка подвздошной кости, ребер и др.
· Отдаленные осложнения в виде деформации костей лицевого скелета (особенно после травмы в активных зонах роста челюстей), дефектов костей, посттравматических деформирующих остеоартрозов требуют комплексного подхода в лечении с привлечением других специалистов — ортодонтов, терапевтов-стоматологов, ЛОР-врачей.
Все пациенты после травмы нуждаются в диспансерном наблюдении и при необходимости им проводят послеоперационное этапное лечение.
При развитии деформации зубных рядов назначают ортодонтическое лечение в комплексе современной рациональной терапии. При деформациях зубных рядов и челюстей, кроме ортодонтического лечения, применяют современные методы компрессионно-дистракционного остеогенеза с использованием как внутриротовых, так и внеротовых дистракционных аппаратов с последующей контурной пластикой различными композитными материалами. При посттравматическом ВДОА или анкилозе ВНЧС по показаниям проводят хирургическое лечение — остеотомию мыщелкового отростка с одномоментной костной пластикой, современными эндопротезами из композитных материалов на основе полиметилмет-акрилата в сочетании с гидрокси-апатитом, а также из углепластика. Титановые эндопротезы мыщелкового отростка в детском возрасте применять не рекомендуется.
Для транспортировки пострадавших с переломами челюстей применяют следующие временные способы иммобилизации: 1) мягкую повязку из бинта или подручного материала, с помощью которой прижимают нижнюю челюсть к верхней; 2) стандартную жесткую подбородочную пращу (рис. 6 а); 3) межчелюстное связывание зубов лигатурной проволокой, которое позволяет устранить подвижность отломков и временно (до 5 дней) закрепить их в правильном положении (рис. 6 б) (лигатуры должны захватывать не менее двух зубов одной челюсти).
Методы постоянной (лечебной) иммобилизации отломков нижней челюсти.
1.Назубные проволочные шины изгибают (с помощью специальных крампонных щипцов или плоскогубцев) по форме зубной дуги и фиксируют к зубам лигатурной проволокой. Для изготовления шины используют алюминиевую проволоку диаметром 2 мм. Концы шины закрепляют с помощью крючков, огибающих крайние в ряду зубы, или заостренными шипами, входящими в межзубные промежутки. Шина должна прикасаться к коронке каждого зуба несколько выше десневого края. Отдельными лигатурами шину привязывают ко всем зубам челюсти. Концы лигатур плотно скручивают, укорачивают до 8—10 мм и укладывают над или под шиной в сторону коронки зуба, строго избегая травмы десны. Наиболее распространены следующие виды проволочных шин: одночелюстная гладкая шина-скоба (рис.6 в); одночелюстная шина-скоба с распорочным изгибом и опорной плоскостью (рис. 6 г); проволочные шины с зацепными петлями и эластическим межчелюстным скреплением (рис. 6 д). Применение первых двух видов шин показано при вывихе зубов, переломе альвеолярного отростка, переломе тела нижней челюсти, но при наличии не менее двух-трех хорошо фиксированных зубов на каждом отломке.
|
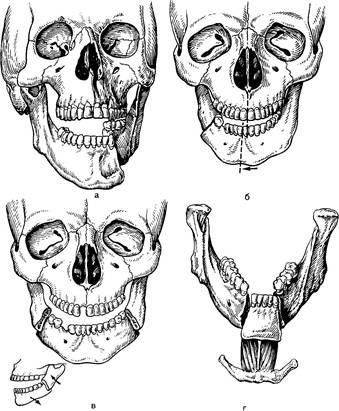
Рис.4.Смещение отломков при переломе. А — в области тела нижней челюсти; б — в области угла; в — в области углов; г — в подбородочной области.
Рис.5.Перелом мыщелкового отростка нижней челюсти, а — вид спереди; б — вид сбоку.
Шину с зацепными петлями применяют наиболее часто при переломах нижней челюсти. На шинах выгибают по 5—6 зацепных петель длиной 3,5—4 мм под углом к оси зуба в 35—40°. На зацепные петли надевают кольца, нарезанные из резиновой трубки. Изменяя направление тяги этих колец, можно добиться нужного смещения отломков, а также их фиксации. Срок межчелюстной эластичной фиксации в среднем около 3—4 недель (при развитии воспалительных процессов в области перелома его увеличивают). Больные с наложенными шинами нуждаются в специальном гигиеническом уходе за полостью рта —
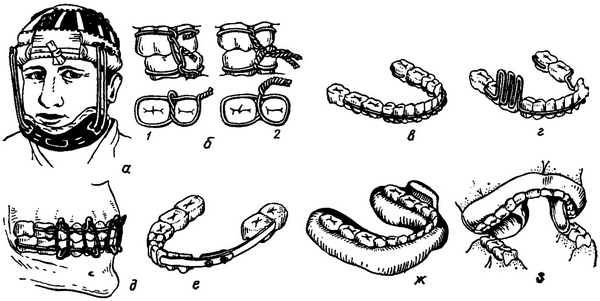
Рис.6. Методы иммобилизации отломков при переломах нижней челюсти: о — стандартная жесткая подбородочная праща с эластическим креплением к повязке-шапочке; б — межчелюстное связывание зубов лигатурной проволокой (1 — с образованием дополнительной петли по Айви, 2 — с непосредственным скручиванием концов лигатур); в — одночелюстная гладкая шина-скоба из алюминиевой проволоки; г — проволочная шина с опорной плоскостью и распорочным изгибом в области отсутствующих зубов; в — проволочные шины с зацепными петлями и эластическим межчелюстным скреплением; е — колпачковая (капповая) шина с соединительными рычагами, штампованная из листового металла; ж — зубонаддесневая шина типа Вебера из пластмассы с опорной плоскостью; з — шина Ванкевич.
частое промывание слабыми дезинфицирующими растворами, удаление пищевых остатков. Больным назначают жидкую, мелко размельченную пищу, разнообразную по составу, высококалорийную и богатую витаминами.
2. Упругие и паяные проволочные шины в СССР применяют сравнительно редко.
3. Шины и аппараты, укрепляемые на зубах с помощью специальных колпачков— капповые шины (рис. 6 е), изготовляют в зуботехнических лабораториях по слепкам с челюстей.
4. Зубонаддесневые шины (рис. 6 ж) имеют опору как на зубы, так и на альвеолярные отростки челюстей. Изготавливают их в лаборатории из пластмассы, применяют для фиксации отломков беззубых челюстей или при наличии дефекта нижней челюсти (шина Ванкевич, рис. 6 з).
5. Из оперативных способов фиксации отломков нижней челюсти широко применяют костный проволочный шов (рис. 7 а—в). Вместо проволоки может быть использована также прочная нить из полимерных материалов. Менее распространены остеосинтез с помощью стержней и спиц, соединение отломков с помощью пластинок или рамок. Фиксацию фрагментов нижней челюсти при наличии значительного дефекта кости производят с помощью внеротовых аппаратов, накладываемых на оставшиеся участки кости. Широко применяют для этой цели аппарат Рудько (рис. 8) или его модификации. Иммобилизация при переломах верхней челюсти заключается в укреплении ее с помощью шин и аппаратов к своду черепа. Для этой цели применяют внутриротовые шины на верхнюю челюсть с внеротовыми стержнями, скрепляемыми с мягкой повязкой — шапочкой на голове. Предложен и применяется ряд методов более жесткой и надежной фиксации верхней челюсти. Оперативные способы лечения переломов верхней челюсти заключаются в фиксации фрагмента или всей челюсти к скуловой дуге, височно-скуловому гребню (рис. 9, г).
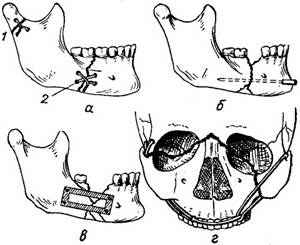 Рис. 7. Остеосинтез при переломах челюсти: а — костный шов из проволоки (1 — одинарный, 2 — двойной крестообразный); б — внутрикостное скрепление отломков металлическим штифтом или винтом; в — накостный остеосинтез металлической рамкой; г — остеосинтез по Адамсу при переломе верхней челюсти.
Рис. 7. Остеосинтез при переломах челюсти: а — костный шов из проволоки (1 — одинарный, 2 — двойной крестообразный); б — внутрикостное скрепление отломков металлическим штифтом или винтом; в — накостный остеосинтез металлической рамкой; г — остеосинтез по Адамсу при переломе верхней челюсти.
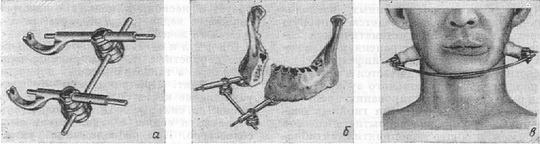
Рис. 8. Аппарат Рудько для внеротовой фиксации отломков нижней челюсти: а —общий вид аппарата; б — аппарат на челюсти; в — аппарат на больном.
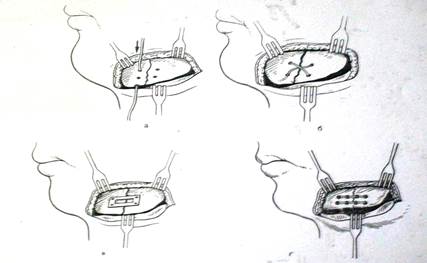
Рис. 9. Методы фиксации костных отломков
АНКИЛОЗ -это полное или частичное ограничение подвижности нижней челюсти, обусловленное изменениями в суставе, в отличие от контрактуры. Последняя также характеризуется полной или частичной неподвижностью сустава, развивающейся вследствие любых вне-суставных причин (воспалительные процессы, травмы, опухоли).
Различают анкилозы фиброзные и костные, последние у детей составляют 95 %.
Этиология. Поданным Украинского центра лечения детей с заболеваниями челюстно-лицевой области, причиной анкилоза в 50 % случаев является гнойный отит, в 30 % — травма суставного отростка и суставной ямки при падении, удары в область подбородка и травмы при родах; в 20 % — поражение суставного отростка остеомиелитом (в том числе гематогенным). Несостоятельность барьерных тканевых реакций и особенности иммунологического статуса новорожденных и детей раннего возраста создают условия для накопления инфекции и развития патологического очага избирательно в зонах лучшего кровоснабжения. Такой зоной активного роста, а значит и хорошего кровоснабжения, является мыщелковый отросток.
У младших детей существует большая вероятность развития костного анкилоза, что связанно с анатомическим строением ВНЧС. Приобретенный фиброзный анкилоз чаще наблюдается в подростковом и старшем возрасте.
Односторонний анкилоз. Жалобы детей или их родителей — на изменение конфигурации лица, иногда — храпение во сне, резко ограниченное открывание рта и невозможное? мальногоупотребления пищи. Поскольку родители видят своего ребенка каждый день, они, к сожалению, поздно замечают ограниченное открывание рта и основная жалоба их — на невозможность кормления ребенка с помощью ложки анамнезе — травма, перенесенная при родах или в старшем возрасте, отит или паротит, инфекционные заболевания.
Клиника. При обследовании наблюдается асимметрия лица за счет уменьшения размеров одной половины челюсти. Со стороны пораженного сустава мягкие ткани щеки пухлые, тогда как на здоровой стороне они выглядят плоскими. Это обусловлено тем, что один и тот же объем мягких тканей распреде.ляется на разных плоскостях (площадь пораженной стороны меньшая, чем здоровой, за счет уменьшения высоты ветви и размеров тела нижней челюсти). Такое несоответствие иногда приводит к диагностическим ошибкам. Описаны случаи, когда хирург начинал оперировать здоровый сустав. Средняя линия подбородка и резцовая на нижней челюсти всегда смещены в сторону больного сустава.
При бимануальной пальпации ВНЧС движения суставной головки в больном суставе отсутствуют или минимальные. Первые симптомы заболевания сустава у детей (ограниченное открывание рта, асимметрия лица за счет недоразвития нижней челюсти, смещение подбородка в сторону больного сустава) могут возникать уже в возрасте 1-1,5 года и постепенно прогрессировать.
В области угла нижней челюсти с пораженной стороны возникает костный вырост — "шпора". Она развивается как компенсация роста челюсти книзу, так как кверху он невозможен. "Шпора" определяется и на рентгенограмме.
Вследствие укорочения ветви, а иногда и тела нижней челюсти деформируются и зубные дуги. Резцы и клыки нижней челюсти наклоняются вперед и веерообразно расходятся, касаясь своими краями нёбной поверхности зубов верхней челюсти. Последние также наклоняются вперед и веерообразно расходятся вследствие постоянного давления языка в уменьшенном пространстве полости рта. Невозможность нормального приема и разжевывания пищи, ухода за зубами приводит к развитию гингивита, отложению зубного камня, повышенному поражению зубов кариесом. Результатом неподвижности нижней челюсти и малых ее размеров является нарушение внешнего дыхания, симптомы которого прослеживаются уже на ранней стадии заболевания. Во время сна происходит ослабление мышц языка и мягкого нёба. При этом корень языка давит на надгортанник, что вызывает нарушение дыхания, сопровождающееся храпом и пробуждением. Такие изменения создают условия для развития гипоксии в организме и требуют привлечения к акту дыхания дополнительных межреберных мышц. В свою очередь, это служит причиной деформации грудной клетки, поскольку молодые кости ее испытывают постоянное отрицательное давление мышц.
Кроме того, нарушаются функции питания и речи. Такие дети выглядят слабыми, изможденными, раздраженными, имеют нездоровый цвет лица.
На рентгенограмме (лучше сделать ортопантомограмму для сравнения изменений в обоих суставах) за счет сращения деформированных суставных поверхностей на стороне поражения сустава щель отсутствует, высота ветви челюсти снижена, ветвь более широкая, чем на здоровой стороне. В области угла обычно выявляется "шпора". Венечный отросток увеличен по высоте и имеет вид шила.
Диагноз основывается на таких ведущих признаках, как:
- невозможность открывания рта (резкое ограничение движений нижней челюсти);
- деформация мягких тканей в области нижней челюсти с одной стороны;
- смещение средней линии подбородка и резцовой в сторону больного сустава;
- на рентгенограмме — отсутствие суставной щели, наличие "шпоры" в области угла челюсти со стороны поражения.
Дифференциальная диагностика одностороннего анкилоза проводится с контрактурами, вторичным деформирующим артрозом.
Двусторонний анкилоз
Двусторонний анкилоз чаще является результатом септического заболевания или родовой травмы вследствие неудачного наложения щипцов на голову ребенка при родах.
Жалобы родителей — на наличие у ребенка деформации нижней трети лица, невозможность открывания рта, затрудненное питание, нарушение дыхания и хранение во сне.
Клиника. Лицо ребенка имеет вид птичьего (вследствие резкого недоразвития фронтального отдела его нижней трети). Прикус открытый, дистальный. Пальпаторноподвижность головок ВНЧС не определяется. Открывание рта резко ограниченное (до щелевидного). При осмотре ротовой полости — множественный кариес, воспаление слизистой оболочки десен, веерообразное расположение зубов верхней и нижней челюстей. Рентгенологически при двустороннем костном анкилозепатогномоничным признаком является частичное или полное отсутствие суставной щели, наличие костной ткани, объединяющей в один конгломерат мыщелковыйотросток и височную кость. Размеры ветвей и тела нижней челюсти уменьшены, определяются костные выросты в виде "шпор" в области обоих углов, венечные отростки увеличены.
Общие изменения в организме те же, что и при одностороннем анкилозе ВНЧС, но более выражены.
Нередко вследствие перенесенного септического состояния у ребенка может развиться анкилоз в других суставах, чаще в тазобедренном. Диагноз двустороннего анкилоза ставят на основании вышеописанных жалоб и симптомов.
Дифференциальная диагностика двусторонних анкилозов должна проводиться с вторичными деформирующими артрозами, контрактурами различного генеза.
Лечение костных анкилозов ВНЧС только хирургическое. Оперативное вмешательство проводят под общим обезболиванием, чаще используют внутривенный способ, что обусловлено ограниченностью открывания рта и невозможностью провести интубацию. В некоторых случаях предварительно накладывают нижнюютрахеостому с дальнейшей интубацией через нее.
Принципиальные положения хирургического лечения анкилозов ВНЧС:
1)- проводится сразу после установления диагноза, то есть не ждут, пока ребенок подрастет; у детей необходимо как можно раньше восстановить функцию сустава;
2)- соматическое развитие ребенка зависит от нормального питания, поэтому сначала ребенку надо обеспечить условия для этого, то есть открыть рот;
3)- единственным способом открытия рта является артропластика, суть которой состоит в проведении остеотомии. Последняя должна быть выполнена:
а) по возможности выше (ближе к бывшему суставу);
б) остеотомированные фрагменты должны быть разведены аппаратом или изолированы один от другого биологически совместимыми материалами — твердой мозговой оболочкой, белочной оболочкой семенника быка до того времени, пока не сомкнутся кортикальные пластинки обоих томированных фрагментов челюсти, что происходит через 1 — 1,5 мес после вмешательства;
4) решение вопроса об одноэтапной ликвидации анкилоза и микрогении зависит от возраста ребенка и соматического его состояния.
В историческом плане все методы хирургического лечения анкилозов разделяют на 3 группы:
1. Вмешательства, цель которых — восстановление движений нижней челюсти путем формирования "ложного" сустава в области пораженной ветви (разные виды высоких остеотомии или пересадка плюснефалангового сустава). Еще Клапп предлагал резекцию части ветви нижней челюсти с последующей свободной пересадкой четвертой плюсневой кости. Однако автор в дальнейшем отказался от этой операции в связи с такими недостатками, как:
- дополнительная травма, связанная со взятием трансплантата;
- возможное нарушение дальнейшего роста донорской кости;
- ослабление опорно-двигательной функции стопы;
- с течением времени — развитие деструктивных изменении пересаженных хрящевых и костных элементов сустава;
- пересаженный метатарзальный трансплантат не имеет достаточной потенции роста;
- расхождение функций плюснефалангового сустава и ВНЧС.
- Методики, которые вместе с восстановлением движений нижней челюсти ликвидируют и одностороннюю микрогению.
3. Методики, которые на первом этапе удлиняют тело нижней челюсти, а потом восстанавливают его подвижность. Они неприемлемы для детей, поскольку не отвечают главному правилу хирургии: сначала — восстановление функции (тем более такой), а потом — все остальное. Для ребенка, не имеющего возможности питаться, главное — открыть рот и восстановить подвижность нижней челюсти, а соответственно и нормальное питание.
В последние годы для устранения микрогении используют методику дистракцион-ного остеосинтеза (удлинение челюсти), что основывается на принципе Г. Елизарова. По этой методике проводят остеотомию ветви челюсти с последующим ее растягиванием до 1,5-2 см с помощью аппарата, который накладывается экстра- илиинтраорально. В дальнейшем ребенку нужен ретенционный аппарат на протяжении 1,5 года.
Больным после артропластики ВНЧС требуется назначение медикаментозной терапии (остеотропные антибиотики, ненаркотические анальгетики, витамины,иммуностимуляторы), механотерапии (активной и пассивной; рис. 103), массажа. Последние назначения должны выполняться как в ранний, так и в поздний послеоперационный период (на протяжении 2-3 мес).
Осложнения. Они могут возникать перед операцией, во время ее и в послеоперационный период.
Невозможность нормального обследования ребенка и нарушение общесоматического состояния могут задержать сроки вмешательства.
При проведении наркоза могут возникать затруднения для анестезиолога, а именно — невозможность интубации через нос и рот, что обусловлено патологическим развитием дыхательных путей и невозможностью открыть рот.
На этапе выполнения остеотомии мыщелкового отростка частым осложнением является повреждение верхнечелюстной артерии, расположенной возле внутренней поверхности головки мыщелкового отростка нижней челюсти.
После операции у ребенка может возникать рвота как осложнение после наркоза, поэтому следует избегать положения на спине, поскольку есть угроза аспи-рационной асфиксии.
Если в послеоперационный период не выполняется активная и пассивная механотерапия, операция может утратить смысл, так как за счет сращенияостеотомированных раневых поверхностей возникает рецидив заболевания.
Лечение больных с анкилозами в послеоперационный период должно проводиться хирургом и ортодонтом, усилия которого направлены на устранение:
- веерообразного расположения зубов;
- смешения центральной линии нижней челюсти в сторону больного сустава;
- патологического прикуса;
- микрогении и т.п.
Дата добавления: 2015-02-23; просмотров: 1154;
