БОЛЕЗНИ ПРОРЕЗЫВАНИЯ ЗУБОВ
Нарушения (аномалии) прорезывания зубов включают ряд заболеваний:
1) воспаления, связанные с прорезыванием зуба (затрудненное прорезывание зуба - острый и хронический перикоронит);
2) неправильное положение зуба (смещение, возникшее в процессе прорезывания) - дистопированный зуб;
3) неполное прорезывание зуба через костную ткань челюсти или слизистую оболочку (полуретенированный зуб);
4) задержка прорезывания полностью сформированного зуба через компактную пластинку челюсти (ретенированный зуб).
Чаще болезни прорезывания зубов развиваются в области нижнего зуба мудрости.
Перикоронит - воспаление мягких тканей, окружающих коронку зуба при его неполном или затрудненном прорезывании.
Этиология и патогенез. Этиологическим фактором острого или хронического перикоронита является обычная микрофлора полости рта. Благоприятные условия для ее развития имеются в зубодесневом кармане, под капюшоном слизистой оболочки у нижнего зуба мудрости. Скопления пищевых остатков, клетки слущенного эпителия, слизь являются средой, где размножаются и активизируются стрептококки, стафилококки, палочковидные формы, анаэробные бактерии и др.
Перикоронит - заболевание, развивающееся в маргинальном отделе периодонта. Воспалительные заболевания при затруднительном прорезывании зуба чаще возникают у нижнего зуба мудрости. Патогенез перикоронита достаточно сложен. Существует несколько предположений о причине заболевания. Одно из них связано с травмой слизистого капюшона в процессе прорезывания нижнего зуба мудрости и развитием эрозий и изъязвлений на слизистой оболочке. Нередко может прорезаться медиальный бугор (или оба бугра) и за счет развивающихся хронических воспалительных явлений происходит рубцевание края слизистого капюшона. Это еще больше задерживает отток из-под него и затрудняет прорезывание зуба.
Другая точка зрения на патогенез перикоронита основана на анатомо-топографических особенностях нижней челюсти. В процессе фило- и онтогенеза она уменьшается и нижнему зубу мудрости не хватает места в челюсти. Поэтому при прорезывании он может освободиться от покрывающей слизистой оболочки - капюшона, а в отдельных случаях и от костной ткани. Скопление детрита, изъязвление слизистой оболочки вследствие травмы при жевании определяют развитие воспалительных явлений.
Клиническая картина. Затрудненное прорезывание нижнего зуба мудрости (перикоронит) может иметь острое и хроническое течение.
Больные острым перикоронитом жалуются на боли в области нижнего третьего большого коренного зуба, затрудненное жевание, иногда боль при глотании. Общее состояние, как правило, удовлетворительное, температура тела повышается незначительно - до 37,2-37,5 °С. Поднижнечелюстные лимфатические узлы увеличены и болезненны при пальпации. Открывание рта вначале свободное и малоболезненное. Далее оно становится ограниченным и болезненным (воспалительная контрактура I степени). Воспалительные явления могут прогрессировать, а ограничение открывания рта нарастает (воспалительная контрактура II степени), усиливается болезненность при глотании.
Слизистая оболочка у нижнего зуба мудрости гиперемирована, отечна как в области инфильтрированного и приподнятого кверху капюшона, так и в области крыловидно-нижнечелюстной складки и нижнего свода преддверия рта на уровне нижних моляров. В отдельных случаях воспалительные явления распространяются на слизистую оболочку небно-язычной дужки, щеки. Зуб мудрости может быть весь прикрыт капюшоном слизистой оболочки и, только приподняв его, можно увидеть его коронку. В других случаях видны медиальный бугор или оба бугра нижнего зуба мудрости и только дистальная часть прикрыта капюшоном. При надавливании на капюшон из-под него выделяется серозно-гнойное отделяемое. Воспалительные явления, развивающиеся в тканях, окружающих зуб, протекают различно в зависимости от возможностей оттока экссудата из-под капюшона. Нередко отток из-под капюшона затруднен за счет рубцовых изменений его края. На течение заболевания влияет расположение зуба мудрости в альвеолярном отростке. В одних случаях наблюдается смещение коронки в щечную сторону, реже - в язычную. Часто нижний зуб мудрости наклонен вперед, и при осмотре видна дистальная часть коронки, а медиальная часть обращена вниз и прилегает ко второму нижнему большому коренному зубу.
Острый перикоронит может перейти в хроническую форму, когда воспалительные явления полностью не стихают и нередко повторяются обострения. Последнее часто связано с недостаточным оттоком экссудата после рассечения или иссечения капюшона над зубом мудрости, развитием патологического процесса в кости.
Осложнением острого перикоронита является позддимолярный периостит. Он развивается вследствие распространения гнойной инфекции из маргинального периодонта и из-под капюшона в клетчатку ретромолярного пространства, где формируется поднакостничный абсцесс. Заболевание характеризуется клиническими симптомами острого перикоронита, но боли выражены сильнее и интенсивнее, особенно при глотании (зубная ангина). Воспалительные явления распространяются из позадимолярного пространства на слизистую оболочку крыловидно-нижнечелюстной складки и нижний свод преддверия рта, мягкое небо, щеку. Более выражена воспалительная контрактура жевательных мышц (II-III степени), появляется отек тканей поднижнечелюстного треугольника и щечной области. Увеличены и болезненны лимфатические узлы поднижнечелюстного треугольника.
Диагноз. Перикоронит диагностируют на основании характерной клинической картины и рентгенологических данных. На рентгенограмме видно положение третьего нижнего моляра, состояние его периодонта, отношение к каналу нижней челюсти. Характерна резорбция кости, чаще от шейки зуба по ходу корня, нередко в виде полулуния.
Лечение. Острый перикоронит лечат преимущественно в условиях поликлиники. Терапия перикоронита зависит от выраженности воспалительных явлений, общей и местной картины заболевания, а также от рентгенологических данных.
Прежде всего необходимо ликвидировать острые воспалительные явления. В начальной стадии процесса может оказаться эффективным промывание промежутка между нависающей слизистой оболочкой и коронкой нижнего зуба мудрости антисептическими растворами и введение между ними тонкой полости йодоформной марли.
Наиболее эффективна перикоронаротомия - рассечение капюшона, прикрывающего коронку зуба или его дистальную часть, а также тканей ретромолярной области с последующим промыванием и дренированием раны.
Хороший лечебный эффект дает одно-двукратная лидокаиновая или тримекаиновая блокада по типу проводниковой и инфильтрационной анестезии (целесообразна инфильтрация тканей, окружающих третий моляр с добавлением антибиотика, фурацилина, протеолитических ферментов).
Показан прием внутрь анальгина, амидопирина, димедрола, супрастина. Назначают тепловые процедуры в виде ванночек для рта, полосканий, ингаляций; физические методы лечения - УВЧ, микроволновую терапию по 5-7 процедур, излучение гелий-неонового лазера. При воспалительной припухлости околочелюстных мягких тканей, лимфадените показаны наружные мазевые повязки, светолечение лампой соллюкс.
После стихания воспалительных явлений необходимо на основании клинических и рентгенологических данных решить вопрос о судьбе зуба. Если после проведенной терапии воспалительные явления стихли, коронка полностью освобождена от капюшона и зубу достаточно места в альвеолярном отростке, он находится в правильном прикусе с антагонистом, то на этом лечение можно считать законченным. Если же коронка зуба прикрыта слизистой оболочкой, проводят иссечение капюшона. Иссечение капюшона целесообразно проводить после стихания острых воспалительных явлений.
При неправильном положении зуба, нехватке места в альвеолярном отростке нижний зуб мудрости удаляют. Рецидивирование воспалительного процесса требует более радикальных вмешательств - иссечения капюшона и чаще удаление зуба.
Лечение позадимолярного периостита заключается в первичной хирургической обработке гнойной раны. Разрез производят через слизистую оболочку от основания крыловидно-нижнечелюстной складки вниз к нижнему своду преддверия рта. При этом следует отделить слизисто-надкостничный лоскут от кости. В отдельных случаях при воспалительной инфильтрации тканей нижнего свода преддверия рта разрез продолжают по альвеолярному отростку на уровне моляров. Проводят лечение по схеме, рекомендованной выше для острого перикоронита, а также назначают сульфаниламидные препараты. Очень важны систематические ежедневные перевязки и лечение гнойной раны.
Осложнения. Гнойный процесс часто распространяется из позадимолярного пространства кнаружи - к нижнему своду преддверия рта, в щечную область; внутрь и кзади - в сторону крыловидно-нижнечелюстной складки и мягкого неба; кнаружи и кзади - на область тела у ветви нижней челюсти. В результате распространения инфекции течение острого перикоронита и позадимолярного периостита может осложняться развитием остеомиелита тела и ветви нижней челюсти, абсцессов и флегмон в прилегающих околочелюстных мягких тканях: щечной, подъязычной, в том числе челюстно-язычном желобке, крыловидно-нижнечелюстном и окологлоточном пространствах, околоушно-жевательной, височной, поднижнечелюстной и других областях (рис. 1).
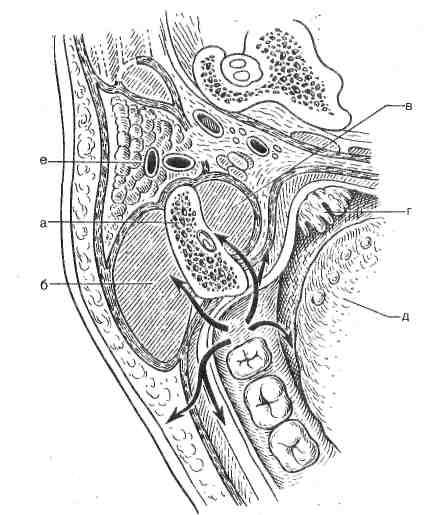
Рис. 1. Схема распространения гноя при перикоронарите.
а - ветвь нижней челюсти; б - жевательная мышца; в - медиальная крыловидная мышца; г - миндалина; д - язык; е - околоушная слюнная железа.
Повторное обострение процесса при позадимолярном периостите может вызвать гибель компактного слоя ветви нижней челюсти и развитие вторичного кортикального остеомиелита.
Неправильное положение в зубном ряду прорезавшегося зуба, или расположение его вне зубного ряда - смещение зуба. Это происходит чаще всего в результате нарушения последовательности и сроков прорезывания зубов, в связи с чем они занимают неправильное положение. Чаще наблюдается смещение нижнего зуба мудрости, реже - верхнего. Положение зуба разнообразно: на верхней челюсти зуб смещен в сторону преддверия рта или в сторону собственно полости рта, на твердое небо; на нижней челюсти - в сторону преддверия рта или за пределы альвеолярной дуги в собственно полость рта.
Кроме этого, может наблюдаться смещение медиальное, дистальное, от средней линий, поворот зуба и др., а также низкое или высокое положение зуба. Смещение нижних и верхних зубов мудрости также разнообразно. На верхней челюсти смещение зуба мудрости характеризуется прорезыванием зуба в сторону щеки, что часто ведет к развитию эрозий, декубитальных язв.
На нижней челюсти смещение зуба мудрости наблюдается часто. Нижний третий большой коренной зуб чаще из-за недостаточного места в альвеолярном отростке занимает неправильное положение, чаще смещается в сторону преддверия рта, реже - в собственно полость рта за пределы альвеолярной дуги. Зуб мудрости может занимать наклонное положение ко второму моляру, вплоть до горизонтального.
Диагноз ставят на основании клинического исследования и рентгенологических данных. На рентгенограмме определяется положение третьего нижнего большого коренного зуба. Может наблюдаться изменение костной ткани в его окружности, чаще участок резорбции ее располагается позади коронки.
Лечение. Обычно в период смены зубов все виды смещения зубов легко устраняются и, как правило, до 14-15 лет лечение смещения проводится различными ортодонтическими методами. Эти методы применяют и в возрасте после 15 лет. Однако в таких случаях успех ортодонтического лечения непостоянен. Чаще лечение сводится к удалению зубов мудрости на верхней челюсти. Иногда возможно устранение травмы сошлифовыванием бугров.
При развитии воспалительных явлений при смещении нижнего зуба мудрости лечебные мероприятия дают лишь временный эффект. После ликвидации воспалительных явлений и клинико-рентгенологического обследования решается вопрос о возможности прорезывания зуба и занятия им нормального положения, но чаще ставится вопрос об удалении зуба.
Удаление смещенного нижнего зуба мудрости проводят чаще в поликлинике, у некоторых больных - в стационаре. - используют операцию альвеолотомии (рис.2а-г).
Техника операции следующая:
Под проводниковой и инфильтрационной анестезией делают угло-образный разрез через слизистую оболочку и надкостницу в области наружной поверхности альвеолярной части нижней челюсти (рис.2а). Отслаивают от кости слизисто-надкостничный лоскут. В одних случаях при помощи прямого элеватора или ключа Леклюза вывихивают зуб и далее щипцами, изогнутыми по плоскости, извлекают его. В других случаях при помощи бормашины спиливают кость, покрывающую зуб, постепенно освобождая его (рис.2б). Далее, используя элеваторы и щипцы, вывихивают и извлекают зуб (рис.2в). При удалении смещенного зуба могут быть различные непредвиденные моменты: необходимость удаления зуба по частям (методом выпиливания); травмирование второго нижнего коренного зуба, особенно в случаях наклона коронки нижнего зуба мудрости к нему; резорбция кости (глубокий костный карман); травмирование канала нижней челюсти и кровотечение из сосудов. При операции следует учитывать возможность этих осложнений. После удаления нижнего зуба мудрости надо промыть рану, слизисто-надкостный лоскут уложить на место и фиксировать швами (рис.2г).
В послеоперационном периоде назначают анальгин, амидопирин, сульфаниламидные препараты, физические методы лечения и с 4-6-го дня - упражнения лечебной физкультуры.
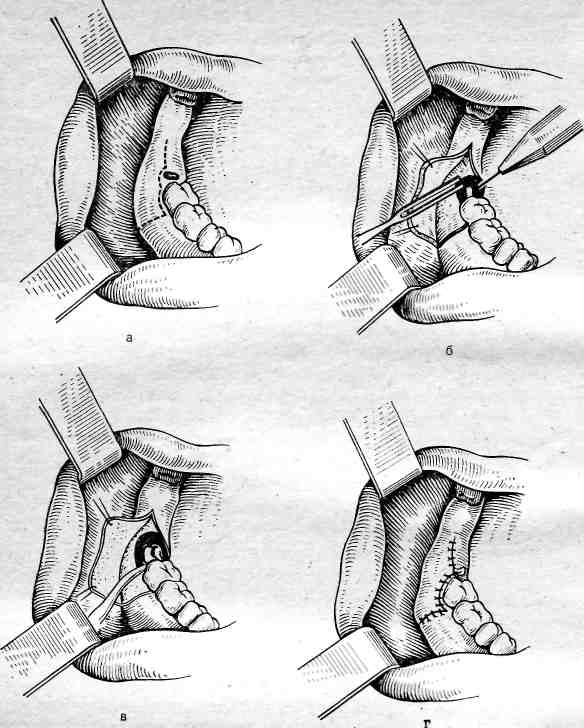
Рис.2.Схема операции альвеолотомии, удаления ретенированного 48 зуба
Осложнения. При смещении зубов воспалительные явления могут повторяться и приводить к осложнениям, описанным при перикороните.
Полуретенированный зуб. Неполное прорезывание через костную ткань челюсти или слизистую оболочку зуба наблюдается в области клыков, вторых резцов на верхней челюсти, нижнего и верхнего зубов мудрости.
Клиническая картина полуретенированного зуба характеризуется появлением прорезывающейся части коронки в каком-либо отделе альвеолярного отростка. В результате постоянной травмы слизистой оболочки, прилегающей к прорезывающейся части коронки зуба, возникает воспаление вокруг нее. Иногда полуретенированный зуб обнаруживают при появлении воспалительных явлений в участке альвеолярного отростка верхней или нижней челюсти. При исследовании определяют утолщение альвеолярного отростка, покрытое покрасневшей отечной слизистой оболочкой. Иногда полуретенированный зуб ничем себя не проявляет и может быть случайно обнаружен при рентгенографии.
Диагноз ставят по данным клинической картины болезни и рентгенологического исследования.
На рентгенограмме виден зуб, расположенный в альвеолярном отростке тела челюстей. Коронка или только часть ее прикрыта костной тканью. Полуретенированный зуб часто смещен, особенно нижний зуб мудрости. Прорезывание полуретенированных клыков и вторых резцов на верхней челюсти чаще происходит в сторону твердого неба, клыков, премоляров на нижней челюсти - в сторону преддверия рта.
Лечение по поводу полуретенированного зуба оперативное - удаление. У подростков и лиц юношеского возраста иногда возможно ортодонтическое лечение (кроме верхних и нижних третьих больших коренных зубов). Полуретенированные нижние и верхние зубы мудрости подлежат удалению (методика операции описана при лечении ретенированных зубов).
Дата добавления: 2015-02-16; просмотров: 6572;
