ЛУЧЕВАЯ АНАТОМИЯ МАЛОГО ТАЗА У ЖЕНЩИН Ультразвуковая анатомия матки и придатков
В настоящее время УЗИ женских внутренних половых органов осуществляется с использованием трансабдоминального (ТА) или трансвагинального (ТВ) сканирования, которые взаимно дополняют друг друга.
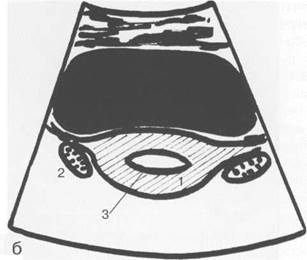
Матка. Дно матки обычно обращено кпереди, образуя с осью шейки открытый угол, составляющий 70—100°. При наполнении мочевого пузыря этот угол увеличивается. В матке выделяют верхнюю широкую часть — тело и нижнюю узкую — шейку. При ТА УЗИ определяют положение матки в малом тазу, ее контуры, структуру тела матки и шейки матки, их длину (продольное сечение), ширину и переднезадний размер (поперечное сечение), оценивают состояние миометрия, эндометрия и эндоцервикса (рис. 15.1).
Матка относится к гормонозависимым органам, что определяет изменчивость ее размеров и структуры. Физиологические и патологические изменения репродуктивного аппарата женщин приводят к колебанию размеров матки, которые зависят от возраста, перенесенных заболеваний, количества беременностей, родов и фазы менструального цикла (МЦ). Так, наименьшие размеры матка имеет в конце пролиферативной — начале секреторной фазы овуляторного цикла, а наибольшие — непосредственно перед менструацией; роды приводят к увеличению всех размеров матки, а искусственное прерывание беременности — только к увеличению ее передне-заднего размера. В постменопаузальном периоде отмечается постепенное уменьшение размеров матки.
У
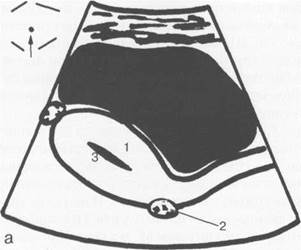
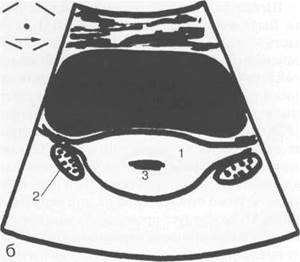
Рис. 15.1. УЗИ матки, схема.
а — продольное сканирование; б — поперечное сканирование; 1 — матка; 2 — яичники; 3 — М-эхо.
При продольном сканировании матка визуализируется как грушевидное образование, а при поперечном — как овоидное, имеющее средний уровень эхогенности. В раннем постнаталь-ном периоде она располагается в брюшной полости выше линии входа в малый таз и находится в положении невыраженной антеверсии (дно органа обращено вверх и чуть кзади). Длина матки в этот период составляет 25±3 мм, переднезадний размер — 8—10 мм. Наиболее выраженной является шейка матки (ШМ), на длину которой приходится 2/3 длины всей матки, стенка ШМ в два раза толще стенки тела матки (ТМ), цервикальный канал (ЦК) новорожденной девочки визуализируется в виде гипоэхогенной полоски. Нижняя часть шейки матки (10 мм) располагается во влагалище, задняя губа, как у взрослых, несколько длиннее, чем передняя. Угол между телом и шейкой матки не выражен, поскольку толщина этих отделов почти одинаковая. ТМ в продольном сечении имеет вогнутое седловидное дно, а в поперечном — выглядит округлым образованием. Начиная с возраста 1 мес увеличенная матка новорожденной подвергается инволюции и в последующем достигает своих первоначальных размеров лишь к 7—8 годам. Рост ее осуществляется главным образом за счет увеличения тела, соотношение длины тела и шейки матки постоянно меняется: если в 1 год оно составляет 1 : 2, в 4 года — 1 : 1,7, в 6—8 лет — 1: 1,4, то в 9 лет — уже 1 : 1, дно постепенно утрачивает седловидную форму, матка находится в положении антеверсии, антефлексии (дно матки обращено кпереди) и к 8 годам располагается у входа в малый таз. Между телом и шйкой матки постепенно образуется угол за счет утолщения миометрия и увеличения переднезаднего размера матки.
Быстрый рост матки начинается за 6 месяцев до наступления месячных и продолжается до конца подросткового периода. С наступлением менструального возраста соотношение длины тела и шейки матки составляет в среднем 2 : 1, а через 2 года — 3 : 1. С установлением регулярного менструального цикла матка приобретает грушевидную форму, находится в положении антеверсии или антефлексии, иногда в положении ретрофлексии, четко определяется угол между ТМ и ШМ. Среднестатистические размеры тела матки у девочки, регулярно менструирующей в течение 2 лет, следующие: длина — 42,4+1,4 мм, переднезадний размер — 28,3+0,8 мм. В период менопаузы отмечается инволюция матки.
Шейка матки имеет цилиндрическую форму, при поперечном сканировании — форму овала. Выделяют влагалищную часть ШМ, которая находится во влагалище, и надвлагалищную часть — располагающуюся выше влагалищных сводов. Шейка имеет среднюю эхогенность, однородную структуру. Цервикальный канал визуализируется в виде гиперэхогенной линейной структуры шириной 1—2 мм. Перед овуляцией он определяется в виде гипоэхогенной полоски толщиной до 2—4 мм, затем наступает истончение полоски, и снова становятся видны его передняя и задняя стенки в виде однородной гиперэхогенной линии.
Эхоморфологические изменения эндометрия.При УЗИ эндометрия оцениваются его толщина, структура и соответствие фазе МЦ. Для оценки толщины эндометрия используется измерение переднезаднего размера М-эхо (срединное маточное эхо), которое представляет собой суммарное изображение эндометрия передней и задней стенки, а также полости матки (которая часто не имеет четкого отображения на эхограмме вследствие сомкнутости ее стенок). Измерение толщины М-эхо следует производить при продольном сканировании матки ТА или ТВ с одновременной визуализацией цервикального канала по наружным контурам М-эхо перпендикулярно продольной оси матки, не включая в измерение ободок пониженной эхогенности (хало), который обычно появляется с начала 2-й фазы МЦ. Эхоморфологические изменения эндометрия зависят от возраста обследуемой, перенесенных заболеваний, дня менструального цикла.
В период новорожденное™ на протяжении 1—2 недель после рождения эндометрий вследствие влияния плацентарных гормонов матери проявляет свою прол иферативную и секреторную активность и определяется в виде ровной гиперэхогенной полоски толщиной 2—3 мм, при этом фаза десквамации может сопровождаться менструальноподобными выделениями из влагалища. К концу 1-го месяца жизни воздействие материнских эстрогенов постепенно заканчивается, эндометрий истончается. На протяжении нейтрального периода развития (до 7 лет) эндометрий может не определяться при ТА-сканировании, а при трансректальном сканировании выявляется в виде яркой гиперэхогенной полоски толщиной до 2—3 мм. В препубертатный период (от 7 лет до менархе) эндометрий сохраняет те же эхоморфологические характеристики.
С началом пубертатного периода (от наступления менархе до 16 лет) и в подростковый период (от 16 до 18 лет) эндометрий подвержен циклическим изменениям гормонального гене-за (рис. 15.2). Обычно эндометрий имеет среднюю эхогенность, однородную структуру. Во время менструации полость матки заполнена кровью и обрывками эндометрия — в этот период на эхо-граммах М-эхо выглядит как сложная преимущественно гиперэхогенной линейной эхост-руктуры. После прекращения менструального кровотечения и освобождения полости матки от крови в первые дни после менструации М-эхо либо не определяется, либо выявляется в виде гиперэхогенной полоски толщиной 1 — 2 мм (являющейся ультразвуковым отражением соприкасающихся поверхностей функциональных слоев эндометрия передней и задней
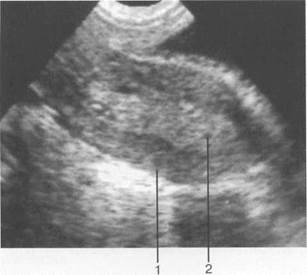
Рис. 15.2. М-эхо у девочки 11лет, начало пубертатного периода (трансректальное сканирование).
1 — матка; 2 — М-эхо.
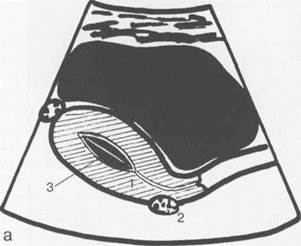
Рис. 15.3. Фазы менструального цикла. УЗИ, схемы.
а — первая фаза; б — вторая фаза. 1 — матка; 2 — яичники; 3 — М-эхо.
стенок матки). К 5—6-му дню МЦ М-эхо представляет собой структуру в виде трех гиперэхо-генных линий: сам эндометрий, особенно в центральных отделах, является практически ан-эхогенным за счет высокой степени его гидрофильности, внутренние участки на границе с ми-ометрием имеют плотную структуру и представлены в виде двух гиперэхогенных линий, а центральная полоска представляет собой соприкасающиеся отделы передней и задней стенок матки (рис. 15.3, а; 15.4, а).
Величина М-эхо к 14-му дню МЦ (периовуляторный период) у женщин детородного периода может составлять до 14 мм. На протяжении 1 недели после овуляции эхогенность эндометрия продолжает нарастать — сначала в базальной зоне, а затем в поверхностных отделах; появляется ободок пониженной эхогенности. К 21-му дню МЦ эндометрий становится полностью гиперэхогенным (за счет накопления в клетках секрета), по периферии выявляется гипоэхоген-ная зона (обусловленная расширенными сосудами миометрия на границе с базальным отделом эндометрия) (рис. 15.3, б; 15.4, б ). Высота эндометрия остается прежней (как в 1-й фазе), но к моменту наступления менструации отмечается некоторое уменьшение его высоты.
В постменопаузальном периоде М-эхо представляет собой структуру высокой эхогенности шириной 1—2 мм, гипоэхогенный ободок вокруг эндометрия отсутствует (рис. 15.5). Иногда полость матки расширена до 2—4 мм из-за наличия в ней небольшого количества жидкости, что обусловлено снижением тонуса миометрия. Для исключения предраковых процессов в эндометрии (дисплазии) требуется проведение диагностических мероприятий и наблюдение в динамике.
Яичники.Для изучения яичников используют продольное или поперечное сканирование полости малого таза. Яичники выглядят как образования овоидной формы, имеющие однородную внутреннюю структуру, среднюю эхогенность. Располагаются яичники сбоку от тела матки, правый чуть выше, чем левый, но могут определяться и кзади от нее или в непосредственной близости к ее углам. Ориентиром их расположения является внутренняя подвздошная вена. Длина яичника составляет в среднем 29 мм, толщина — 19 мм, ширина — 27 мм, средний объем яичника у здоровой женщины детородного возраста — 7,7 см3.
ж
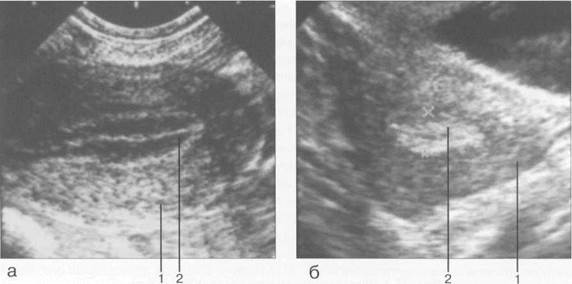
Рис. 15.4. УЗ И, трансвагинальное сканирование.
а — М-эхо в фазе пролиферации; б — М-эхо в фазе секреции. 1 — матка; 2 — М-эхо.
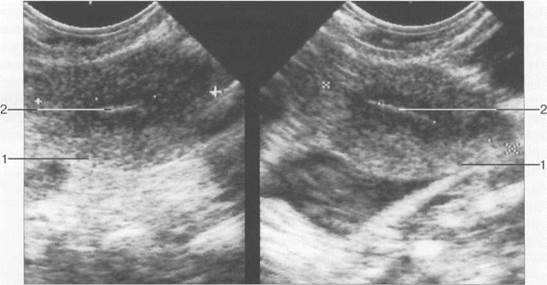
Рис. 15.5. М-эхо в постменопаузе, трансвагинальное сканирование.
1 — матка; 2 — М-эхо.
УЗИ предоставляет возможность проследить за формированием фолликула в яичнике, определить его размеры и установить время овуляции. Ультразвуковые параметры созревающего фолликула отчетливо коррелируют с тестами функциональной диагностики, уровнем содержания большинства гормонов (ФСГ, ЛГ, пролактина, эстрадиола, прогестерона и др.). Диаметр
способного к овуляции фолликула составляет 20 мм и более (максимум до 25 мм), структура его анэхогенная, капсула не выявляется. После овуляции и до 21—22-го дня МЦ на месте фолликула отмечается наличие гипоэхогенного образования того же диаметра (желтое тело), которое также не имеет капсулы и исчезает к моменту начала цикла.
В раннем детском возрасте яичники располагаются в брюшной полости над входом в малый таз, правый несколько выше, чем левый. Длина яичников у новорожденных варьирует от 15 до 30 мм, ширина — от 4 до 8 мм, толщина — от 2 до 3,5 мм. К моменту рождения количество половых клеток в яичниках составляет около 500 000, дифференцировка их продолжается после рождения и заканчивается к концу первого года жизни. Половые клетки, окруженные мелкими уплощенными клетками стромы, образуют премордиальные фолликулы (овогонии), которые располагаются по периферии яичника в кортикальном слое, а в мозговом слое в основном расположены питающие сосуды (они видны при ЦДК). Некоторые из овогонии гипертрофируются под влиянием гормонов, как у взрослых женщин, периферические клетки их формируют толстый гранулезный слой, а в центре образуются различной величины полости, достигающие нескольких миллиметров в диаметре (фолликулы). Вплоть до пубертатного периода фолликулы в своем развитии останавливаются на стадии, предшествующей овуляции, жидкость в них рассасывается, а полость закрывается соединительной тканью. На смену атрезированным фолликулам появляются новые, имитируя нормальный овуляторный цикл женщины. Иногда количество растущих фолликулов настолько велико, что приводит к гипертрофии яичника, изредка (при гормональном дисбалансе) в яичниках встречаются крупные кистовидные фолликулярные образования до 10—20 мм в диаметре.
Нейтральный период протекает без выраженного участия половых гормонов, вторичные половые признаки отсутствуют, и хотя в организме синтезируется небольшое количество эстрогенов, развитие фолликулов по прежнему носит ациклический и беспорядочный ановулятор-ный характер. При УЗИ в яичниках выявляется от 2 до 8 кистовидных образований диаметром 2—3 мм. Яичники с возраста 3 лет постепенно мигрируют из брюшной полости и к 5—6 годам определяются вблизи стенок малого таза у нижнего края поперечного среза длинной мышцы таза. В 7—8 лет яичники достигают длины 18—27 мм.
В подростковом периоде завершается развитие репродуктивной системы. Выделяемые передней долей гипофиза ФСГ и ЛГ способствуют созреванию фолликулов и овуляции. На месте лопнувшего зрелого фолликула появляется желтое тело, продуцирующее прогестерон, обратное развитие желтого тела инициирует созревание нового фолликула. Повышение уровня содержания эстрогенов становится поводом для овуляции и выброса в кровь ЛГ. Ритмические гормональные импульсы определяют специфическую реакцию эндометрия, в котором осуществляется пролиферативная (1-я фаза) и секреторная (2-я фаза), а также процессы десквама-ции и регенерации.
Маточные трубыв норме при УЗИ не визуализируются, что, однако, возможно при УЗИ с применением эхоконтрастных средств (эховиста и др.).
Влагалищелегко выявляется при УЗИ при его нормальном анатомическом состоянии. На продольных сканограммах оно определяется в виде трубчатой структуры, соединяющейся под небольшим углом с шейкой матки. При этом в центре влагалища определяется срединная ги-перэхогенная линейная структура, являющаяся ультразвуковым отражением соприкасающихся слизистых оболочек передней и задней стенок влагалища. Расположенная вокруг нее гипо-эхогенная зона соответствует мышечной оболочке влагалища. Толщина стенок влагалища в норме составляет 3—4 мм.
Существующие методики УЗИ матки и придатков обладают ограниченными диагностическими возможностями, так как исследуются анатомические структуры, которые в физиологических условиях при УЗИ представляются полностью неподвижными, что не дает тех преиму-
ществ, которые имеются при исследовании внутренних органов, обладающих выраженной кинетической способностью. Это не позволяет, в частности, достоверно оценить при наиболее распространенном ТА-сканировании матки состояние ее задней стенки или дна ретрофлексиро-ванной матки, произвести в ряде случаев топическую и патоморфологическую дифференциальную диагностику между маткой, яичниками и придатковыми патологическими образованиями.
Для повышения информативности УЗИ органов малого таза предложен способ УЗИ матки и придатков с применением маточносокращающего средства — окситоцина. Перед УЗИ, производимым по известным методикам (ТА, ТВ), назначают окситоцин в дозе 5 ЕД (1 мл препарата), сублингвально, однократно. Через 1—2 минуты после введения препарата, когда начинаются сокращения миометрия, производят повторное УЗИ матки и придатков датчиком той же частоты и того же типа, что и до введения окситоцина с регистрацией изображений изучаемых отделов матки. При использовании данной методики окситоцин, вызывая ритмические сокращения матки с периодами ее релаксации, позволяет при УЗИ в В-режиме наблюдать изменения конфигурации матки. Однократное введение окситоцина в указанной дозе оказывает краткосрочное действие (примерно 1—2 минуты), что, однако, вполне достаточно для проведения УЗИ. Следует подчеркнуть, что применение окситоцина в данном способе УЗИ должно согласоваться с существующими противопоказаниями к его использованию — беременность, послеоперационные рубцы на матке.
Указанные способы УЗИ матки и ее придатков с применением маточносокращающих средств значительно повышают возможность ультразвукового морфологического анализа их структуры, проведение дифференциальной топической и анатомической патоморфологичес-кой диагностики.
Дата добавления: 2015-02-03; просмотров: 2963;
