ЛУЧЕВАЯ АНАТОМИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
1. Громов А.И. Ультразвуковое исследование предстательной железы.— М.: Биоинфорсер-вис, 1999.- С. 3-15.
2. Зубарев А.В., Гажонова В.Е. Диагностический ультразвук. Диагностический ультразвук. Уронефрология.— М.: ООО «Фирма Стром», 2002.— С. 131-142.
3. Терновой С.К., Синицын В.Е. Компьютерная томография и магнитно-резонансная томография брюшной полости. Учебный атлас. CD-диск.— М.: Видар-М, 2000.
4. ЦыбА.Ф., Гришин Г.И., Нестайко Г.В. Ультразвуковая томография и прицельная биопсия в диагностике опухолей малого таза.— М.: Кабур, 1994.— С. 31—39.
5. Aarning R.G. etal. Technical aspects of transrectal ultrasound of prostate.— Nigmegen Netherland, 1996.- P. 71.
6. Higgins СВ., Hricak H., Helms C.A. Magnetic resonance imaging of the body. 2nd ed.— New York: Raven Press, 1992.— P. 939-935.
7. Kaye K. W., Richter L. Ultrasonographic anatomy of normal prostate gland: reconstruction of computer graphics // Urology— 1990.— V. 35.— P. 12-17.
8. McNeal. The prostate gland: morphology and pathology // Monogr. Urol.— 1983, 4:3.— С 159.
9. Robett R., John R. Clinical Magnetic Resonance Imagine.— Philadelphia, 1990.— P. 952-980.
10. Stark D.D., Bradley W.G. Magnetic resonance imaging. 2nd ed.— St. Louis: Mosby-Year Book, 1992.- P. 2058-2078.
11. Wegener O.H. Whole Body Computed Tomography— Boston, 1992.— P. 425-430.
Глава 5
ЛУЧЕВАЯ АНАТОМИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
НОРМАЛЬНАЯ АНАТОМИЯ ЩИТОВИДНОЙЖЕЛЕЗЫ
Щитовидная железа расположена в средненижнем отделе передней поверхности шеи (от уровня щитовидного хряща до надключичной области). Состоит из двух долей (правой и левой) и перешейка; одна из долей, чаще правая, незначительно больше другой. Доли располагаются на уровне латеральной поверхности щитовидного, перстневидного хрящей и трахеи, нижний их полюс доходит до 5—6-го хряща трахеи. Правая и левая доли соединяются узким перешейком, который располагается на уровне 2—3-го хряща трахеи. У 25% людей имеется добавочная пирамидальная доля, которая с годами атрофируется. Пирамидальная доля (тонкий отросток) находится впереди щитовидного хряща на уровне перешейка и может доходить до подъязычной кости (рис. 5.1).
По конфигурации доли напоминают форму груши, длина преобладает над шириной и толщиной. Поперечник железы — около 45—50 мм; переднезадний размер боковых долей — 18—20 мм, а на уровне перешейка — 6-8 мм. Размеры щитовидной железы на протяжении жизни меняются: увеличиваются до 29 лет, остаются стабильными в возрасте 29—45 лет, уменьшаются после 45 лет. Средняя масса щитовидной железы взрослого человека составляет 15—30 г.
Щитовидная железа — это паренхиматозный орган, состоящий из фолликулов, а также интрафолликулярной
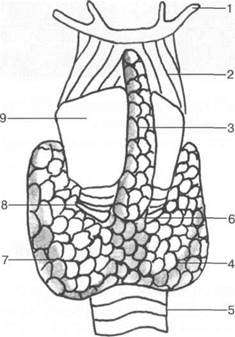
Рис. 5.1. Схема строения щитовидной железы [М.Г.Привес, Н.КЛысенков, В.И.Бушкович].
1 — подъязычная кость; 2 — lig. thyrohyoideum; 3 — пирамидальная доля; 4 — правая доля щитовидной железы; 5 — трахея; 6 — перешеек щитовидной железы; 7 — левая доля щитовидной железы; 8 — перстневидный хрящ; 9 — щитовидный хрящ.
ткани и соединительнотканных перегородок, последние располагаются между фолликулами. Фолликул представляет собой пузырек, который выстлан кубическим эпителием, продуцирует коллоид и является функциональной единицей.
Железа покрыта двумя капсулами, которые берут начало от 3-й и 4-й фасции шеи, наружная капсула — толстая, внутренняя (собственная) — более тонкая. Щитовидная железа с капсулой не спаяна, при помощи связок капсула фиксирует ее к хрящу и трахее, что обусловливает смещение железы при глотании вместе с гортанью и трахеей. Между капсулами располагается пространство, выполненное соединительнотканной клетчаткой с большим количеством сосудов.
Кровоснабжение щитовидной железы обеспечивают две парные верхние и нижние щитовидные артерии, иногда определяется третья артерия, снабжающая кровью перешеек.
Верхняя щитовидная артерия отходит от наружной сонной артерии и у верхнего полюса железы делится на переднюю и заднюю ветви. Нижняя щитовидная артерия берет свое начало из щитовидно-шейного ствола справа и подключичной артерии слева. Нижние щитовидные артерии на уровне 1—2-го хряща трахеи делают изгиб и под прямым углом пересекают общую сонную артерию, проходят вдоль железы позади общей сонной и кпереди от позвоночной артерии, в тра-хеопищеводном пространстве располагаются близко к возвратному нерву. Артерии железы образуют большое количество анастомозов. После входа в паренхиму железы артерии образуют густую сеть мелких артериол, распадающихся на капилляры, которые окружают фолликулы, тесно прилегая к фолликулярному эпителию. Интенсивность кровообращения в железе значительно превосходит таковую в других органах и тканях. При пересчете на единицу массы ткани кровоток через нее превышает таковой в миокарде, мозге, почках (рис. 5.2).
Щитовидные вены начинаются от перитиреоидной венозной сети и, сливаясь, образуют верхнюю, среднюю и нижнюю группы. Щитовидные вены впадают в яремную вену.
Латеральнее долей щитовидной железы находится сосудистый пучок, образованный общей сонной артерией и наружной яремной веной. Общая сонная артерия в нижних отделах шеи располагается более медиально по отношению к долям, в средних — делится на две ветви (наружную и внутреннюю). Наружная яремная вена расположена кпереди латеральнее общей сонной артерии, в верхних отделах шеи вены находятся впереди от артерий.
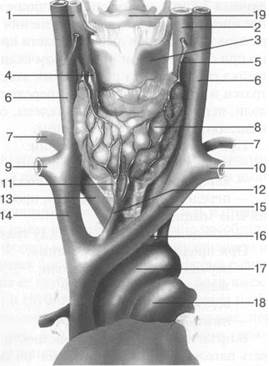
Рис. 5.2. Схема сосудов шеи [W.Swobodnic, M. Herrmann].
1 — a. carotis dextra; 2 — a. carotis sinistra; 3 — cartilago thy-roidea; 4 — a. thyroidea superior; 5 — v. thyroidea superior; 6 — v. jugularis interna; 7 — a. subclavia dextra; 8 — щитовидная железа; 9 — v. subclavia dextra; 10 — a. subclavia sinistra; 11 —v. thyroidea inferior; 12 — v. thyroidea superior im-par; 13 —truncusbrachiocephalicus; 14 —v. brachiocephalica dextra; 15 — v. brachiocephalica sinister; 16 — a. subclavia; 17 — дуга аорты; 18 — a. pulmonalis; 19 — подъязычная кость.
Спереди щитовидная железа прикрыта, за исключением перешейка, предщитовидными мышцами, к которым относятся грудино-подъязычная, плече-подъязычная, грудино-щито-видная, по боках от долей железы на всем протяжении шеи располагаются грудино-ключич-но-сосцевидные мышцы. Заднесредние поверхности боковых долей прилежат к трахее и нижней части глотки, заднебоковые отделы железы доходят почти до пищевода. Более поверхностно располагается тонкий пласт подкожной мышцы и кожа.
В паратрахеальной клетчатке позади щитовидной железы располагаются верхние и нижние группы паращитовидных желез, количество их может быть от 4 до 12, размеры не превышают 2—8 мм (длина — 6 мм, ширина — 4 мм, толщина — 2 мм). Паращитовидные железы могут располагаться как под капсулой щитовидной железы, так и экстракапсулярно.
Возвратный нерв является ветвью блуждающего нерва, проходит позади подключичной артерии (справа) и дуги аорты (слева), описывает петлю вокруг них, а затем направляется вверх и ложится сбоку в желобке между пищеводом и трахеей (в месте деления передней ветви верхней щитовидной артерии). Возвратный нерв пересекает верхнюю щитовидную артерию в месте ее деления на переднюю и заднюю ветви, в '/, случаев лежит впереди артерии, в 1/3 случаев — сзади, в остальных случаях — между ветвями (слева чаще сзади, а справа — спереди). Нерв может быть окружен паренхимой железы, что наблюдается при увеличении размеров органа.
Регионарные зоны лимфооттока щитовидной железы — югулярные, пре- и паратрахеальные, предгортанные, загрудинные надключичные и подключичные. Поверхностные и глубокие югулярные лимфатические узлы располагаются по ходу яремных вен на боковых поверхностях шеи.
УЛЬТРАЗВУКОВАЯ АВАТОМИЯ ЩИТОВИДНОЙЖЕЛЕЗЫ
Сканирование щитовидной железы проводится с помощью линейного высокочастотного датчика 7,5 мгц, применение датчиков с более высокой частотой 10—15 мгц позволяет детальнее оценивать структурные изменения паренхимы железы. Исследование начинают с осмотра передних отделов шеи от области яремной вырезки до подъязычной кости, последовательно при поперечном и продольном сканировании. Оценивают состояние каждой доли и перешейка отдельно. На поперечных эхограммах в центре определяется акустическая тень от трахеи и гортани, по бокам и кпереди от трахеи (в зависимости от уровня среза) выявляются доли, перешеек щитовидной железы, окружающие мышцы и сосуды. У щитовидной железы выделяют следующие ориентиры.
При поперечном сканировании:
— медиальный край доли прилежит к трахее, щитовидному хрящу, щитонадгортанной мышце;
— латеральный край доли располагается между передней и задней ее поверхностями;
— передняя поверхность доли прослеживается от перешейка до латерального края, отграничена мышцами;
— задняя поверхность — между трахеей и латеральным краем. При продольном сканировании:
— передняя поверхность доли;
— задняя поверхность доли;
— верхний полюс;
— нижний полюс.
В практической работе, в частности в хирургической практике, целесообразнее локализовать патологические образования по сегментам. Деление на сегменты условно. На продоль-
Рис. 5.3. Схема сегментов щитовидной железы (объяснения в тексте).
а — в поперечном сканировании; б — в продольном сканировании: I — передняя поверхность доли; II— задняя поверхность доли; III— верхний полюс; IV — нижний полюс.
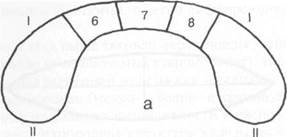
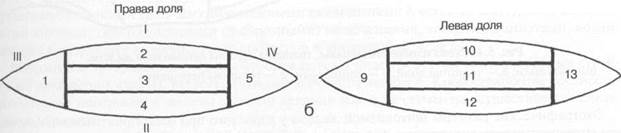
ных сканах в каждой доле выделяют верхний и нижний полюсы, а также центральную зону, последнюю в свою очередь подразделяют на 3 равные части, посредством линий, параллельных передней и задней поверхностям доли. На поперечном скане через перешеек проводят 2 линии, на равном расстоянии, перпендикулярные к его передней и задней поверхностям. Таким образом, в щитовидной железе выделяют 13 сегментов. В правой и левой долях — по 5 сегментов, в перешейке — 3 сегмента (рис. 5.3).
В правой доле различают следующие сегменты:
1 — соответствует верхнему полюсу правой доли;
2, 3, 4 — центральные сегменты;
5 — соответствует нижнему полюсу.
8 левой доле выделяют следующие сегменты:
9 — соответствует верхнему полюсу; 10, 11, 12 — центральные сегменты;
13 — соответствует нижнему полюсу.
В перешейке различают следующие сегменты:
6 — латеральный, граничит с правой долей;
7 — центральный;
8 — латеральный, граничит с левой долей.
Обычное расположение щитовидной железы характеризуется эхографическим выявлением ее верхней границы на уровне щитовидного хряща, а нижней границы — на 1,5-2 см выше
ключиц.
Форма щитовидной железы на поперечных сканах напоминает изогнутый гантель и отражает обе доли и узкий перешеек, на продольных сечениях имеет вид эллипса. Типично преобладание длины над другими размерами железы. Варианты формы характеризуются отклонением от наиболее часто встречаемой конфигурации. В 80% случаев боковые доли имеют форму равнобедренного треугольника, при этом ширина доли равна ее глубине. Реже боковые доли имеют форму треугольника с острым углом на его вершине, и глубина доли больше ширины на 3-4 мм. Форма боковых долей может быть в виде треугольника с тупым углом на вершине, при этом ширина доли превышает глубину на 3-4 мм (см. рис. 5.3). Асимметричная форма (изменение формы и размеров одной из долей) может свидетельствовать о патологии.
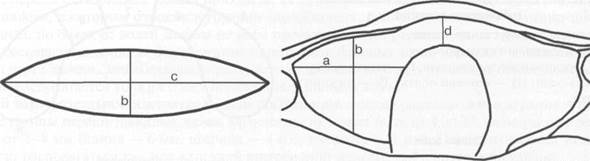
Рис. 5.4. Схема измерения ширины, толщины и длины щитовидной железы.
а — ширина доли; b — толщина доли; с — длина доли; d — толщина перешейка.
Эхографические размеры щитовидной железы у взрослого при благоприятных экологических условиях широко варьируются (по данным различных авторов). На серии поперечных эхо-грамм определяют максимальные значения ширины и толщины, на продольных — длины доли и производят измерения каждой доли отдельно (рис. 5.4):
— ширина доли — 13—18 мм, измеряется между крайними точками на поперечной линии, проведенной через центр от латерального до медиального края;
— толщина доли (переднезадний размер) — 14—18 мм, соответствует расстоянию между крайними точками на перпендикуляре, опущенном из места перехода доли в перешеек к задней поверхности доли. При атипичной форме доли проводят коррекцию формы при помощи дополнительных построений;
— длина доли — 40—60 мм — это расстояние между полюсами;
— толщина перешейка — 4—6 мм, расстояние между передней и задней поверхностями перешейка (табл. 5.1).
В настоящее время недостаточно проводить измерение линейных размеров щитовидной железы, необходимо также определять ее объем. В клинической практике объем щитовидной железы вычисляют по следующей формуле:
Объем ЩЖ = Объем правой доли + Объем левой доли + Объем перешейка.
Объем доли = ширина х толщина х длина х 0,479.
Объем перешейка = 0,05 (Объем правой доли + Объем левой доли).
Нормальный объем щитовидной железы у взрослых: до 18 см3 (4,5—18 см3) у женщин, у мужчин — до 25 см3 (7,7—22,6 см3).
Таблица 5.1 Размеры щитовидной железы в зависимости от возраста
| Размеры, мм | Дети до 15 лет | 25-50 лет | Старше 50 лет (размеры уменьшаются) |
| Длина | 32-40 | 40-60 | 36-42 |
| Ширина | 12-14 | 16-18 | 14-16 |
| Толщина | 10-12 | 14-18 | 12-14 |
Контуры щитовидной железы должны быть ровными и четкими, с четко дифференцирующейся гиперэхогенной капсулой.
Эхогенность ткани щитовидной железы в норме всегда выше таковой окружающих мышц или равна эхогенности подчелюстной слюнной железы (у обследуемых старше 18 лет). Наиболее распространена характеристика эхогенности неизмененной железы как «средняя».
Структура неизмененной щитовидной железы однородная (мелко-, средне- и крупнозернистая) с равномерным распределением одинаковых по размеру, интенсивности и расположению отражений. У обследуемых пожилого возраста однородная структура железы может прерываться мелкими (до 5 мм) анэхогенными включениями с четкими контурами, содержащими коллоид, гиперэхогенными (фиброзными) включениями, микрокальцинатами, возникающих в результате инволютивных процессов в щитовидной железе.
Венозные и артериальные сосуды отображаются в виде трубчатых гиперэхогенных структур по периферии железы, преимущественно в области полюсов. Кровоснабжение среднестатистической щитовидной железы с учетом деления долей на сегменты осуществляется следующим образом:
— верхние полюса боковых долей (1-й и 9-й сегменты) из системы верхних щитовидных артерий;
— нижние полюса (5-й и 13-й сегменты) из системы нижних щитовидных артерий;
— средние сегменты долей (2-й, 3-й, 4-й, 10-й, 11-й, 12-й) и перешеек (6-й, 7-й, 8-й) имеют смешанный тип кровоснабжения из систем верхних и нижних щитовидных артерий (передние поверхности, больше верхние щитовидные артерии, задние поверхности — больше нижние щитовидные артерии);
— зонами перекреста являются средние сегменты и перешеек.
Анатомический диаметр верхней щитовидной артерии составляет 1,23—1,39 мм, нижней щитовидной артерии — 1,23 мм.
При эхографии диаметр верхней щитовидной артерии составляет 1,8+0,9 мм, одинаково в правой и левой долях, у мужчин и женщин; нижней щитовидной артерии — 1,2+0,9 мм в правой доле и 1,4±0,9 мм в левой доле. При импульсной допплерографии в верхней и нижней щитовидной артерии V сист. макс. — 7,8—44,7 см/с, V диаст. макс — 2,2—17,1 см/с, индекс резистентности (RI) — 0,4—0,9, пульсационный индекс (PI) — 0,5—1,5. В настоящее время рациональнее определять объемную скорость кровотока (Vo6), которая рассчитывается по формуле:
Vo6 = (ПД /4) ТАМАХ,
где Д — внутрипросветный диаметр сосуда; П — 3,14; ТАМАХ — усредненная по времени Умакс.
В норме Vo6. у мужчин в правой доле составляет 13,47+4,91 мл/мин, в левой — 11,44+2,85 мл/мин, у женщин в правой доле — 13,42+5,61 мл/мин, в левой — 10,58±+4,31 мл/мин.
Цветовое (энергетическое) допплеровское картирование (ЦДК, ЭДК) в оценке паренхиматозного кровотока имеет большое значение. В норме при ЦДК выявляются единичные цветовые паттерны на полюсах и в интрапаренхиматозных перегородках (до 3—5), ЭДК позволяет оценить любой калибр сосудов вплоть до капилляров, просвет сосудов равномерный, ширина не более 3 мм.
У латеральных поверхностей обеих долей визуализируются сосуды в виде двух анэхоген-ных структур. Общая сонная артерия прилежит к доле на поперечных сканах в виде округлых образований и трубчатых — на продольных срезах, не изменяет просвет при сдавливании ее датчиком. Наружная яремная вена визуализируется латеральнее общей сонной артерии на по-
перечных сечениях как овальное образование, на продольных — трубчатая структура. При сдав-лении датчиком изменяется просвет сосуда.
Пищевод отображается медиальнее и кзади от долей щитовидной железы, на поперечных срезах как округлое образование с гипоэхогенными стенками и гипоэхогенно внутренней структурой слева, но достаточно часто и справа от трахеи, на продольных срезах — трубчатая структура спереди от позвоночника.
В настоящее время эхография щитовидной железы проводится у детей преимущественно старше 3 лет. Это связано в основном с техническими трудностями (отсутствие приборов и соответствующих датчиков в родильном доме, короткая шея у новорожденных), однако с увеличением числа беременных женщин с эндемическим зобом нередко у новорожденных отмечается вторичная недостаточность йода, сопровождается изменением размеров железы. Адекватное исследование железы проводится линейным или микроконвексным датчиком (7,5—10 мгц) в поперечном и продольном сечении. Контуры железы должны быть ровными, эхогенность — средней, структура — однородной. В поперечном сечении проводится измерение ширины (А) правой и левой долей, толщины перешейка (С). Под левой долей железы определяется пищевод в поперечном сечении. При продольном сканировании проводится измерение длины (В) правой и левой долей. Ширина в норме в среднем составляет 10 мм, длина — 20 мм, толщина перешейка — 10 мм. Выраженная асимметрия встречается редко (рис. 5.6.—5.13).
Вычисление объема проводят по формуле (рис. 5.5):
Объем железы = (АхВхСхО,479) + (АхВхСхО,479).
Объем железы у доношенного новорожденного ребенка в среднем не превышает 10—15 мм.
В настоящее время наиболее целесообразно использование нормативов объема железы (эхо-волюметрия), рассчитанных относительно площади поверхности тела, предложенные F.Delange и рекомендованных ВОЗ Международным комитетом по контролю йододефицитных заболеваний (МККЙЗ, 1997), но при их коррекции при умножении 97 перцентилей на поправочный коэффициент 0,71 (МККЙЗ, 2001). Нормативы разработаны для детей старше 6 лет и дифференцированы по полу. Принцип расчета по площади поверхности тела оптимален, так как учитывает антропометрические показатели ребенка.
В нашей стране также используются таблицы нормативов объема щитовидной железы у детей с учетом их пубертатного развития, предложенные М.И.Пыковым и соавт. в 1994 г. Таблицы нормативов учитывают окружность грудной клетки (для детей 4—6 лет), длину ноги от большого вертела бедренной кости до пола (для детей 7—9 лет до пубертатного периода) или массу тела для детей 10—11 лет, вступивших в пубертатный период, и всех подростков старше 12 лет (табл. 5.2).
Дата добавления: 2015-02-03; просмотров: 1890;
