Подмышечная блокада
А. Показания.Из всех видов блокад периферических нервов наибольшее распространение получила
именно подмышечная блокада. Ее применяют при хирургических вмешательствах на верхней конечности, начиная от середины плеча и до кисти. Технически провести такую блокаду достаточно просто, она редко вызывает осложнения. Из всех доступов к плечевому сплетению именно подмышечная блокада обеспечивает наиболее полноценную анестезию ветвей C7-T1 (локтевой нерв).
Б. Анатомия(рис. 17-2). Проходя под ключицей, подключичная артерия входит в подмышечную область и становится подмышечной, здесь же стволы плечевого сплетения делятся на передние и задние разделения (см. ранее). На уровне латерального края малой грудной мышцы нервные пучки отдают крупные терминальные ветви. Об этих ветвях необходимо помнить, чтобы точно установить иглу и правильно трактовать парестезии или индуцированную двигательную реакцию. Следует отметить, что в подмышечной области мышечно-кожный нерв располагается вне фасциалъного футляра и проходит в толще клювовидно-плечевой мышцы. Кроме того, исследования показали, что в подмышечной области фасциальный футляр, которым окружено плечевое сплетение, разделен несколькими перегородками — отрогами фасции. Предположительно, эти перегородки могут препятствовать распространению анестетика в фасци-

Рис. 17-7.Блокада плечевого сплетения: подключичный доступ
альном футляре, что может объяснить мозаичную анестезию у некоторых больных.
В. Методика выполнения блокады(рис. 17-8). Для выполнения блокады можно использовать любую из нижеприведенных методик, но при выборе следует прежде всего определить пульс на подмы-
шечной артерии. Больной лежит на спине, рука отведена в плечевом суставе и согнута в локте под углом 90°. Рука обязательно должна находиться выше уровня тела, потому что смещение плечевой кости вперед затрудняет пальпацию пульса на плечевой артерии. Медиальный кожный нерв плеча
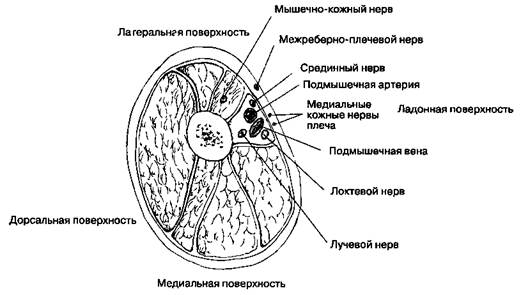
Рис. 17-8.Подмышечная блокада. Показано расположение нервов относительно подмышечной артерии
покидает фасциальный футляр сразу ниже ключицы и поэтому не может быть блокирован при подмышечной блокаде вне зависимости от используемой методики. Следовательно, для блокады этого и межреберно-плечевого нерва необходимо инфильтрировать анестетиком подкожную клетчатку в проекции артерии, что также позволяет использовать пневматический турникет (см. ранее). Инъекция раствора анестетика в толщу клювовидно-плечевой мышцы обеспечивает блокаду мышечно-кожного нерва.
1. Чрезартериальный доступ.Определяют пульс на подмышечной артерии как можно проксималь-иее в подмышечной ямке, идеально — проксималь-нее от гребня большого бугорка плечевой кости (места прикрепления большой грудной мышцы). Используют иглу с затупленными краями среза размером 25 G и длиной 2 см или размером 22 G и длиной 4 см. Иглу вводят в направлении точки пульсации. Сигналом к прекращению введения будет получение ярко-алой крови при аспирации. После этого иглу осторожно продвигают вперед или назад до тех пор, пока не прекратится поступление крови при аспирации. Целесообразно использовать методику "неподвижной иглы" (см. ранее). Анестетик вводят либо спереди, либо сзади от артерии, а иногда в обоих местах: выбор определяется местом проведения операции и мнением анестезиолога относительно роли фасциальных перегородок. Если хирургическое вмешательство затрагивает область, которая получает иннервацию более чем от одного ствола сплетения, то анестезиологи, которые придерживаются мнения о важной роли фасциальных перегородок, предпочитают вводить анестетик в обеих точках — спереди и сзади от артерии. Общая доза анестетика составляет 40 мл, давление на ткани дистальнее места инъекции способствует проксималь-ному распределению анестетика внутри фасциаль-ного футляра и вовлечению в блок проксимальных ветвей, например мышечно-кожного нерва.
2. Верификация положения иглы по зоне парестезии.В некоторых случаях анестезиолог намеренно вызывает парестезии, в других случаях они возникают попутно, при выполнении блокады по иной методике. Зная о месте проведения предстоящей операции и представляя зоны иннервации конечности, анестезиолог пытается получить парестезии в интересующей его зоне. Например, для лечения перелома V пястной кости необходимо добиться парестезии в зоне иннервации локтевого нерва, для чего иглу направляют чуть ниже точки пульсации на подмышечной артерии (рис. 17-8). Вначале ощущается прокол фасции, после чего быстро возникает парестезия. Целесообразно прекратить продвижение иглы сразу же после того, как возникнут парестезии. Как было отмечено ранее, применение игл с затупленными краями среза снижает вероятность интраневральной инъекции. Некоторое усиление парестезии во время инъекции является нормальным феноменом и подтверждает правильное положение иглы. Жгучая, мучительная боль свидетельствует об интраневральном введении анестетика, поэтому во избежание повреждения нерва следует немедленно прекратить инъекцию и изменить положение иглы.
Учитывая существование перегородок внутри фасциального футляра, некоторые анестезиологи стремятся получить парестезии в зоне иннервации локтевого, срединного и лучевого нервов, для чего вводят раствор анестетика в нескольких точках. Надавливая на мягкие ткани дистальнее места инъекции, вводят 40 мл раствора анестетика. При этом общее количество инъецируемого препарата остается постоянным вне зависимости от того, вводили анестетик в одной точке или в нескольких.
3. Футлярная периваскулярная блокада.Иглу с затупленными краями среза вводят перпендикулярно поверхности кожи в направлении над точкой пульсации до фасции. Как только игла проколет фасцию, шприц отсоединяют и по передаточной пульсации иглы судят о близости артерии. Иглу наклоняют почти параллельно коже и продвигают еще на 1 -2 см. Надавливая на мягкие ткани дистальнее места инъекции, вводят 40 мл раствора анестетика.
4. Электростимуляция нерва.Как в случае определения локализации иглы по зоне парестезии, положение иглы относительно подмышечной артерии зависит от места проведения операции. Например, при вмешательстве на сухожилии разгибателя большого пальца необходимо блокировать лучевой нерв, поэтому кончик иглы должен располагаться сзади от подмышечной артерии. Правильное положение иглы подтверждается при индуцированном электростимуляцией разгибании большого пальца. Для более точного определения положения нерва следует оттянуть иглу до исчезновения двигательной реакции, а затем ввести вновь до ее появления. Кроме того, варьирование напряжения позволяет снизить силу тока. Если мышечное сокращение возникает при электростимуляции с силой тока 1 мА, то вероятность непосредственного контакта иглы с нервом высока, а при силе тока 0,5 мА она составляет практически 100 %.
При электростимуляции, выполняемой на фоне инъекции раствора анестетика, наблюдается кратковременное усиление мышечного сокращения, потому что анестетик, будучи солью соляной кислоты, является проводником тока и усиливает нервный импульс вплоть до начала развития блокады. После кратковременного усиления происходит быстрое снижение (угасание) активности. В отсутствие усиления и угасания мышечной активности при электростимуляции на фоне введения анестетика следует прекратить инъекцию и изменить положение иглы. На фоне дистального сдавления тканей вводят 40 мл раствора анестетика.
Г. Осложнения.Риск внутриартериальной инъекции анестетика выше при использовании чрезартериального доступа. Выявление парестезии, особенно в нескольких местах, может повысить риск послеоперационной нейропатии, хотя это утверждение весьма спорно. Инфекция и гематома возникают очень редко.
Дата добавления: 2015-01-29; просмотров: 1264;
