Проблемы совместимости
Проблему совместимости донора и реципиента считают важнейшей для обеспечения нормального функционирования трансплантата в организме реципиента.
Совместимость донора и реципиента
В настоящее время подбор донора осуществляют по двум основным системам антигенов: АВ0 (антигены эритроцитов) и HLA (антигены лейкоцитов, получившие название антигенов гистосовместимости) - см. главу 6.
Совместимость по системе АВ0
При трансплантации органов оптимально совпадение группы крови донора и реципиента по системе АВ0. Допустимо также несовпадение по системе АВ0, но по следующим правилам (напоминают правило Оттенберга при гемотрансфузии):
• если у реципиента группа крови 0(I), возможна пересадка только от донора с группой 0(I);
• если у реципиента группа крови A(II), возможна пересадка только от донора с группой A(II);
• если у реципиента группа крови В(III), возможна пересадка от донора с группой 0(I) и В(Ш);
• если у реципиента группа крови АВ(IV), возможна пересадка от донора с группой A(II), В(III) и AB(IV).
Совместимость по резус-фактору между донором и реципиентом учитывают индивидуально для трансплантации сердца и комплекса «сердце-лёгкие» при проведении искусственного кровообращения и использовании гемотрансфузии.
Совместимость по системе HLA
Совместимость по антигенам HLA считают определяющей при подборе донора. Комплекс генов, контролирующих синтез основных антигенов гистосовместимости, расположен в VI хромосоме. Полиморфизм антигенов HLA весьма широк. В трансплантологии основное значение имеют локусы А, В и DR.
В настоящее время идентифицировано 24 аллеля локуса HLA-A, 52 аллеля локуса HLA-B и 20 аллелей локуса HLA-DR. Комбинации генов могут быть крайне разнообразными, и совпадение одновременно во всех трёх указанных локусах практически невозможно.
После определения генотипа (типирования) производят соответствующую запись, например «HLA-A5 (антиген кодируется 5 сублокусом локуса А VI хромосомы), А10, В12, В35, DRw6» и т.д.
Отторжение в раннем послеоперационном периоде обычно связано с несовместимостью по HLA-DR, а в отдалённые сроки - по HLA-A и HLA-B. При полном совпадении HLA-A и HLA-B вероятность приживления донорской почки, например, в течение 2 лет составляет около 90%, при совпадении наполовину - 65-85%.
Перекрёстное типирование
В присутствии комплемента проводят тестирование нескольких взятых в разное время проб сыворотки реципиента с лимфоцитами донора. Положительным считают результат, когда выявляют цитотоксичность сыворотки реципиента по отношению к лимфоцитам донора. Если хотя бы в одном случае перекрёстного типирования выявлена гибель лимфоцитов донора, трансплантацию не проводят.
Подбор донора к реципиенту
В 1994 г. в клиническую практику широко внедрён метод перспективного генотипирования реципиентов «листа ожидания» и доноров. Селекция доноров - важная предпосылка для эффективности клинических трансплантаций. «Лист ожидания» - сумма всей информации, характеризующей заданное количество реципиентов, из неё формируют банк информации. Основное назначение «листа ожидания» - оптимальный подбор донорского органа конкретному реципиенту. Учитывают все факторы селекции: АВ0-групповая и желательно резус-совместимость, комбинированная HLA-совместимость, перекрёстное типирование, серопозитивность по цитомегаловирусной инфекции, гепатиту, контроль на ВИЧ-инфекцию и сифилис, конституциональные особенности донора и реципиента.
В настоящее время в Европе действует несколько банков с данными о реципиентах (Евротрансплантат и др.).
При появлении донора, у которого планируют изъятие органов, проводят его типирование по системам АВ0 и HLA, после чего выбирают, с каким реципиентом он наиболее совместим. Реципиента вызывают в центр трансплантации, где находится донор или куда доставляют в специальном контейнере донорскую почку, и выполняют операцию.
Пересадку почки обычно проводят при совместимости по системе АВ0, совпадении 2-4 антигенов по системе HLA и отрицательном результате перекрёстной пробы.
Понятие об отторжении органа
Несмотря на предпринимаемые меры по подбору каждому реципиенту наиболее генетически близкого донора, добиться полной идентичности генотипа невозможно, у реципиентов после операций может возникнуть реакция отторжения.
Отторжение - воспалительное поражение пересаженного органа (трансплантата), вызванное специфической реакцией иммунной системы реципиента на трансплантационные антигены донора.
Отторжение происходит тем реже, чем более совместимы реципиент и донор.
Выделяют сверхострое (на операционном столе), раннее острое (в течение 1 нед), острое (в течение 3 мес) и хроническое (отсроченное во времени) отторжение. Клинически отторжение проявляется ухудшением функций пересаженного органа и его морфологическими изменениями (по данным биопсии). Резкое ухудшение состояния реципиента, связанное с повышением активности иммунной системы по отношению к трансплантированному органу, получило название «криз отторжения».
Для профилактики и лечения кризов отторжения больным после трансплантации назначают иммуносупрессивную терапию.
Основы иммуносупрессии
Для снижения активности иммунной системы и профилактики отторжения органов после операций трансплантации всем больным проводят фармакологическую иммуносупрессию. При неосложнённом течении используют относительно небольшие дозы препаратов по специальным схемам. При развитии криза отторжения дозы иммунодепрессантов значительно увеличивают, изменяют их комбинацию. Следует помнить о том, что иммунодепрессия приводит к значительному увеличению риска инфекционных послеоперационных осложнений. Поэтому в отделениях трансплантации особенно тщательно нужно соблюдать меры асептики.
Для иммуносупрессии в основном используют следующие препараты.
Циклоспорин - циклический полипептидный антибиотик грибкового происхождения. Подавляет транскрипцию гена интерлейкина-2, необходимого для пролиферации Т-лимфоцитов, и блокирует Т-интерферон. В целом иммунодепрессивное действие избирательное. Применение циклоспорина обеспечивает хорошую приживляемость трансплантата при относительно низкой вероятности инфекционных осложнений.
Отрицательный эффект применения препарата - нефротоксичность, но его положительные свойства позволяют применять циклоспорин в качестве основного иммунодепрессанта и при трансплантации почки.
Сиролимус - макролидный антибиотик, структурно родствен так- ролимусу. Подавляет регуляторную киназу («мишень сиролимуса») и уменьшает клеточную пролиферацию в цикле деления клеток. Действует на гемопоэтические и негемопоэтические клетки. Применяют в базовой иммуносупрессии в качестве основного или дополнительного компонента. Нет необходимости постоянного контроля концентрации препарата в крови. Возможные осложнения применения препарата: гиперлипидемия, тромботическая микроангиопатия, анемия, лейкопения, тромбоцитопения.
Азатиоприн. В печени превращается в меркаптопурин, подавляющий синтез нуклеиновых кислот и деление клеток. Применяют в сочетании с другими препаратами для лечения кризов отторжения. Возможно развитие лейко- и тромбоцитопении.
Преднизолон. Стероидный гормон, оказывающий мощное неспецифическое депрессивное действие на клеточный и гуморальный иммунитет. В чистом виде не используют, входит в состав схем иммунодепрессии. В высоких дозах применяют при кризах отторжения.
Ортоклон. Содержит антитела к CD3+-лимфоцитам. Применяют для лечения кризов отторжения в комплексе с другими препаратами.
Антилимфоцитарный глобулин и антилимфоцитарные сыворотки. Были введены в клиническую практику в 1967 г. для профилактики отторжения у больных с аллотрансплантацией почки. В настоящее время широко используют для профилактики и лечения отторжения, особенно у пациентов со стероид-резистентным отторжением. Оказывают иммунодепрессивное действие за счёт угнетения Т-лимфоцитов.
Кроме перечисленных препаратов, используют и другие средства: ингибиторы кальциневрина, моноклональные и поликлональные антитела, гуманизированные анти-ТАС антитела и пр.
Частные виды трансплантаций
В настоящее время выполняют органные трансплантации почки, сердца, лёгких, печени и поджелудочной железы, а также пересадку ткани эндокринных желёз и клеточных культур. Наиболее важными представляются пересадки почки и сердца. Трансплантация почки - самая распространённая операция. Трансплантация сердца - вершина трансплантологии, да и хирургии вообще.
Пересадка почки
Пересадка почки - самая частая операция в трансплантологии. Она детально разработана и даёт хорошие результаты.
История
В эксперименте на животных впервые почку пересадили Каррель и Ульман в 1902 г.
В 1934 г. Вороновым была предпринята первая попытка трансплантации трупной почки больной при острой почечной недостаточности, закончившаяся неудачно.
В 1953 г. Хьюм выполнил первую успешную пересадку почки от родственного донора.
В России в 1965 г. Б.В. Петровский впервые успешно трансплантировал почку от живого донора и от трупа.
В настоящее время в России ежегодно пересаживают около 500 почек (в Европе - около 10 000).
Показания
Показанием к трансплантации почки считают терминальную стадию хронической почечной недостаточности (III стадии), когда необходим постоянный гемодиализ. Причины развития почечной недостаточности могут быть различными: хронический гломерулонефрит, хронический пиелонефрит, поликистоз почек, мочекаменная болезнь с исходом в гидронефроз и т.д.
Особенности трансплантации
Так как почка - парный орган, возможна пересадка как от живого родственного донора, так и от нежизнеспособного донора. В последнем случае забор почки можно осуществлять при констатации смерти мозга на работающем сердце или сразу после фактической гибели донора и остановки сердца.
После забора почка, сохраняемая в растворе Евро-Коллинз при температуре 4-6 ?С, может быть трансплантирована в течение 36 ч.
При трансплантации почки проводят подбор донора на основании результатов типирования по антигенам системы HLA, совместимости по AB0 и перекрёстной пробе. После операции назначают традиционную иммуносупрессивную терапию.
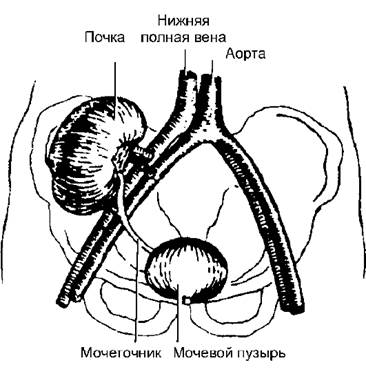
Рис. 15-1. Техника трансплантации почки
Трансплантацию почки осуществляют гетеротопически - на подвздошные сосуды (рис. 15-1). При этом обычно формируют анастомоз с наружными подвздошными артерией и веной по типу «конец в бок» и накладывают неоуретероцистоанастомоз (соустье между мочеточником донорской почки и мочевым пузырём реципиента). Собственные нефункционирующие почки предварительно удаляют лишь в случае развития в них инфекционного процесса (при поликистозе, гидронефрозе).
После операции почка начинает функционировать практически сразу, но в некоторых случаях отмечают олигурию, возможны кризы отторжения, в связи с чем проводят сеансы вспомогательного гемодиализа.
При отторжении донорской почки возможны повторные пересадки. В течение 1 года функционирует более 85% трансплантированных почек. В течение 2 лет - более 75%. Есть наблюдения за пациентами в течение 20 лет после пересадки почки с сохранением её функций.
Пересадка сердца
Пересадка сердца - самый драматичный и впечатляющий раздел трансплантологии. Длительное время вокруг этой проблемы вели острые дискуссии и споры: как человек будет жить с чужим сердцем и как с моральной точки зрения выглядит изъятие только что работавшего сердца?
История
В экспериментах на животных пересадка сердца, как и комплекса «сердце-лёгкие», головы и почек, в 50-х годах XX века была разработана российским учёным Владимиром Петровичем Демиховым.
Первая пересадка сердца была выполнена 3 декабря 1967 г. в Кейптауне Кристианом Барнардом. Больной прожил после операции 18 сут и умер от двусторонней пневмонии.
В России первая пересадка сердца была выполнена А.В. Вишневским в 1968 г. Пациентка скончалась через 33 ч после операции.
После длительного перерыва подобные операции были возобновлены в России. Первая успешная трансплантация сердца в НИИТиИО была выполнена 12 марта 1987 г. (В.И. Шумаков). На текущий момент трансплантацию сердца в России выполняют только в двух трансплантологических центрах - НИИ трансплантологии и искусственных органов и Научном центре хирургии РАМН.
В настоящее время в мире проводят тысячи трансплантаций сердца, многие пациенты живы 10-15, а некоторые и 20 лет после операции.
Показания
Показанием к трансплантации сердца считают резкое снижение сократительной способности миокарда с развитием сердечной недотаточности в результате ишемической болезни сердца (кардиосклероз, постинфарктный кардиосклероз и аневризма сердца, кардиомиопатия), врождённых и приобретённых пороков сердца.
Особенности трансплантации сердца
Сердце пересаживают в ортотопическую позицию. Изъятие донорского сердца выполняют после констатации у донора смерти мозга. Обычно операции по забору и имплантации сердца проводят практически одновременно.
После удаления сердца реципиента кровообращение осуществляется с помощью аппарата искусственного кровообращения.
При удалении сердца сохраняют задние стенки предсердий с впадающими в них полыми и лёгочными венами. При имплантации донорского сердца накладывают анастомозы с задними стенками обоих предсердий, лёгочной артерией и аортой. После этого сердце запускают с помощью электрического разряда (дефибрилляция).
При пересадке сердца обязательно соблюдение правил совместимости донора и реципиента. Проводят иммунодепрессию в послеоперационном периоде (циклоспорин, азатиоприн, преднизолон).
Наряду с пересадкой донорского сердца интенсивно разрабатывают проблему искусственного сердца. Проведён ряд операций, позволяющих временно заменить функции сердца искусственным аппаратом. В последующем таким пациентам необходима трансплантация донорского сердца.
Возможно, что уже в ближайшем будущем искусственное сердце будет имплантировано в грудную клетку пациента и сможет длительно обеспечивать кровообращение во всём организме.
Дата добавления: 2015-01-10; просмотров: 7211;
