Хронические воспалительные заболевания глотки
Хронические неспецифические воспаления глотки относятся к распространенным заболеваниям. Различные неблагоприятные профессиональные и бытовые факторы, обусловливающие возникновение острого воспаления глотки и верхних дыхательных путей, при повторном воздействии приводят к развитию хронического воспаления. В ряде случаев причиной заболевания могут быть болезни обмена веществ, заболевания желудочно-кишечного тракта, печени, болезни кроветворных органов и др.
3.6.1. Хронический фарингит
Хронический фарингит (pharyngitis chronica) — хроническое воспаление слизистой оболочки глотки, развивающееся как следствие острого воспаления при неадекватном лечении и неустра-ненных этиологических факторах. Различают хронический катаральный, гипертрофический (боковой и гранулезный) и атрофи-ческий фарингит.
Этиология.Возникновение хронического фарингита в большинстве случаев обусловлено местным длительным раздражением слизистой оболочки глотки. Способствуют возникновению хронического фарингита повторные острые воспаления глотки, воспаление небных миндалин, носа и околоносовых пазух, длительное нарушение носового дыхания, неблагопри-
ятные климатические и экологические факторы, курение и т.д. В ряде случаев причиной заболевания могут быть болезни желудочно-кишечного тракта, эндокринные и гормональные нарушения, кариес зубов, употребление алкоголя, острой раздражающей и чрезмерно горячей или холодной пищи. Наконец, хронический фарингит может возникать и при ряде хронических инфекционных заболеваний, например при туберкулезе.
Патоморфология.Гипертрофическая форма фарингита характеризуется утолщением всех слоев слизистой оболочки, увеличением числа рядов эпителия. Слизистая оболочка становится толще и плотнее, кровеносные и лимфатические сосуды расширены, в периваскулярном пространстве определяются лимфоциты. Лимфоидные образования, рассеянные по слизистой оболочке в норме в виде едва заметных гранул, значительно утолщаются и расширяются, часто за счет слияния соседних гранул; отмечается гиперсекреция, слизистая оболочка гиперемирована. Гипертрофический процесс может преимущественно относиться к слизистой оболочке задней стенки глотки — гранулезный фарингит, или к боковым ее отделам — боковой гипертрофический фарингит.
При атрофическом хроническом фарингите характерно резкое истончение и сухость слизистой оболочки глотки; в выраженных случаях она блестящая, "лакированная". Величина слизистых желез и число их уменьшены. Наблюдается десква-мация эпителиального покрова.
При катаральном фарингите выявляется стойкая диффузная венозная гиперемия, пастозность слизистой оболочки за счет расширения и стаза вен малого калибра, наблюдается перива-скулярная клеточная инфильтрация.
Клиника.Катаральная и гипертрофическая формы воспаления характеризуются ощущением саднения, першения, щекотания, неловкости в горле при глотании, ощущением инородного тела, не мешающего приему пищи, но заставляющего часто производить глотательные движения. При гипертрофическом фарингите все эти явления выражены в большей степени, чем при катаральной форме заболевания. Иногда возникают жалобы на закладывание ушей, которое исчезает после нескольких глотательных движений.
Основными жалобами при атрофическом фарингите явля->тся ощущение сухости в глотке, нередко затруднение глота-*я, особенно при так называемом пустом глотке, часто неприятный запах изо рта. У больных нередко возникает желание ыпить глоток воды, особенно при продолжительном разго-
ве "е°бходимо отметить, что не всегда жалобы больного соот-ствуют тяжести процесса: у одних при незначительных па-огических изменениях и даже при видимом отсутствии их


 возникает ряд неприятных побочных ощущений, которые заставляют больного длительно и упорно лечиться, а у других, наоборот, тяжелые изменения проходят почти незаметно.
возникает ряд неприятных побочных ощущений, которые заставляют больного длительно и упорно лечиться, а у других, наоборот, тяжелые изменения проходят почти незаметно.
Фарингоскопически катаральный процесс характеризуется гиперемией, некоторой отечностью и утолщением слизистой оболочки глотки, местами поверхность задней стенки покрыта прозрачной или мутной слизью.
Для гранулезного фарингита характерно наличие на задней стенке глотки гранул — полукруглых возвышений величиной с просяное зерно темно-красного цвета, расположенных на фоне гиперемированной слизистой оболочки, поверхностных ветвящихся вен. Боковой фарингит представляется в виде тяжей различной толщины, расположенных позади небных дужек.
Атрофический процесс характеризуется истонченностью, сухостью слизистой оболочки, которая имеет бледно-розовый цвет с тусклым оттенком, покрытой местами корками, вязкой слизью.
Лечение амбулаторное, направлено прежде всего на устранение местных и общих причин заболевания, таких как хронический гнойный процесс в полости носа и околоносовых пазухах, в миндалинах и т.д. Необходимо исключить воздействие возможных раздражающих факторов — курения, запыленности и загазованности воздуха, раздражающую пищу и т.д.; провести соответствующее лечение общих хронических заболеваний, способствующих развитию фарингита. Имеет немаловажное значение санация полости рта.
Наиболее эффективно местное лечебное воздействие на слизистую оболочку глотки с целью ее очищения от слизи и корок.
При гипертрофических формах применяют полоскание теплым изотоническим или 1 % раствором хлорида натрия. Этим же раствором можно производить ингаляции и пульверизацию глотки. Уменьшает отечность слизистой оболочки смазывание задней стенки глотки 3—5 % раствором нитрата серебра, 3—5 % раствором протаргола или колларгола, можно рекомендовать полоскание настоем шалфея, чистотела, бикарминта, гексора-ла, мирамистина, октенисепта. Положительный эффект дает применение антисептиков в виде карамелей для рассасывания во рту, оказывающих бактериостатический эффект — фаринго-септ, гексализ. Крупные гранулы эффективно удалять с помощью криовоздействия, прижигания концентрированным 30— 40 % раствором нитрата серебра, ваготилом.
Лечение атрофического ринита включает ежедневное удаление из полости носа слизисто-гнойного отделяемого и корок. Лучше это делать изотоническим или 1 % раствором хлорида натрия с добавлением 4—5 капель 5 % спиртового раствора йода на 200 мл жидкости, раствором ротокана. Систематическое и длительное орошение глотки этими растворами снимает раздражение слизистой оболочки, уменьшает выраженность симптомов фарингита. Периодически проводятся курсы сма-
|
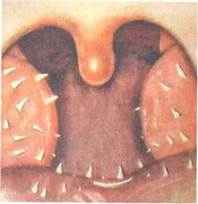
Рис. 3.19. Гиперкератоз глотки.
зывания слизистой оболочки задней стенки глотки люго-левским раствором, камилло-заном. Возможны и другие составы лекарственных препаратов для нанесения на слизистую оболочку глотки, однако при атрофическом фарингите нужно избегать высушивающих, угнетающих секрецию желез средств, в частности нецелесообразно применение растворов гидрокарбоната натрия, поскольку он понижает активность секреции желез, эвкалиптового и облепихового масла, так как они обладают высушивающим действием.
Положительный эффект дает применение новокаиновых блокад в боковые отделы задней стенки глотки, часто в сочетании с добавлением биостимуляторов — алоэ, стекловидного тела. Смесь, содержащую 2 % раствор новокаина и алоэ поровну в одном шприце, вводят по 1,0 мл под слизистую оболочку в боковую часть задней стенки ротоглотки, аналогично инъекцию производят и с другой стороны. Курс лечения состоит из 8—10 процедур с интервалом в 5—7 дней.
К гипертрофическим формам фарингита относится гиперкератоз миндалин, при котором на поверхности лимфаденоид-ной ткани глотки образуются пирамидоподобные остроконечные выросты ороговевшего эпителия размером около 2—3 мм. Чаще всего желтовато-белые плотные образования выступают на зевной поверхности небных миндалин, сосочках языка (рис. 319). Они отличаются от лакунарных пробок твердостью и прочной спаянностью с эпителием, с трудом отрываются пинцетом. Морфологически характеризуются пролиферацией эпителия с ороговением.
При микроскопическом исследовании в этих образованиях обнаруживают нитчатые бактерии В. leptotrix, что дает основание считать данный возбудитель этиологическим фактором в возникновении заболевания. Процесс протекает хронически и долгое время остается не обнаруженным из-за отсутствия воспаления тканей и клинических проявлений, еле Н°3 устанавливают ПРИ осмотре и гистологическом ис-^ Довании эпителиальных выростов. Специфической терапии гт^УЩесТвует- Нри сопутствующем хроническом тонзиллите "оказана тонзиллэктомия.
Non progredi est regredi.
He идти вперед ~ значит идти назад.
3.6.2. Хронический тонзиллит
Хронический тонзиллит — общее инфекционно-аллергическое заболевание с местными проявлениями в виде стойкого хронического воспаления миндалин, характеризующегося рецидивирующим течением и возникающего чаще как осложнение инфекционной патологии (ангина, кариес зубов и др.).
Среди миндалин лимфаденоидного глоточного кольца в большинстве случаев в воспалительный процесс вовлекаются только небные миндалины, поэтому под термином "хронический тонзиллит" подразумевают хроническое воспаление именно небных миндалин.
Заболевание относится к распространенным, по данным разных авторов, среди взрослого населения частота составляет 4—10 % случаев, а в детском возрасте — 12—15 %.
Этиология. При изучении флоры в лакунах и на поверхности небных миндалин выявлено более 30 сочетаний различных форм микробов. В глубине лакун миндалин чаще встречается монофлора, а на зевной поверхности — полифлора. Наиболее часто высеваются гемолитический стрептококк, зеленящий стрептококк, энтерококк, стафилококк, аденовирусы. Следует отметить, что возникновение хронического тонзиллита может быть связано и с активизацией непатогенной сапрофитной флоры верхних дыхательных путей при нарушении защитно-приспособительных механизмов организма. С этой точки зрения хронический тонзиллит может быть отнесен к так называемой группе собственно аутоинфекционных заболеваний, обусловленных эндогенной инфекцией — аутоинфекцией.
Патогенез. В патогенезе хронического тонзиллита играют роль многие факторы. Наиболее часто заболевание возникает после повторных ангин. Процесс обратного развития острого воспаления в силу общих или местных причин не всегда приводит к полному выздоровлению, и болезнь переходит в хроническую форму.
Предпосылками к возникновению и развитию хронического тонзиллита могут служить анатомо-топографические и гистологические особенности небных миндалин, наличие условий ве-гетирования микрофлоры в лакунах и криптах. В частности, в отличие от других миндалин лимфаденоидного глоточного кольца в небных имеются лакуны и глубокие щели — крипты, которые пронизывают толщу миндалины, ветвятся в ней, просветы их всегда содержат отторгнувшиеся эпителиальные клетки, лимфоциты и разнообразную микрофлору, что приводит к
сужению или полной облитерации устий крипт, нарушая тем самым дренаж из них.
Часть отверстий лакун прикрыта треугольной складкой Гиса, а часть сужена или закрыта рубцовой тканью после острых воспалительных процессов в глотке, поэтому в глубине крипт формируется хроническое воспаление.
В "ложной" капсуле миндалины и отходящих от нее соединительнотканных перемычках — трабекулах, под влиянием хронического воспаления в лакунах и ангин возникают мор-фогиотологические и склеротические изменения. Нередко развитию хронического тонзиллита способствует наличие хронических заболеваний полости носа и околоносовых пазух, вследствие чего происходит инфицирование нижележащих путей стекающим из носоглотки секретом. При этом затруднение дыхания через нос вызывает необходимость ротового дыхания, в результате миндалины подвергаются местному охлаждению, а слизистая оболочка пересыханию. Все это способствует возникновению и прогрессированию хронического тонзиллита.
Миндалины обеспечивают общие и местные иммунные реакции, участвуя в выработке антител при контакте с бактериальным агентом. Сами небные миндалины по своей анатомической организации обладают идеальными условиями для взаимодействия бактериального агента с клетками, вырабатывающими антитела.
Патоморфология. При хроническом тонзиллите не выявляют достаточно характерных или специфических изменений, позволяющих судить о хроническом воспалении. Лимфоциты, составляющие основную массу паренхимы миндалин, являются клетками воспаления, поэтому морфологически бывает трудно отличить здоровую ткань от воспаленной. С этим связано то обстоятельство, что для диагностики хронического тонзиллита биопсия и последующие гистологические исследования не используются. Различают изменения со стороны эпителиального покрова, стенок лакун и крипт миндалин, паренхимы миндалин, а также паратонзиллярной клетчатки.
Поражение эпителия и стенок лакун и крипт проявляется в отторжении эпителия на значительных участках, массивной инфильтрации лимфоцитами и плазматическими клетками. При этом в просвете лакун обнаруживается жидкое гнойное содержимое, состоящее из слущенного эпителия, полиморфно-ядерных лейкоцитов, плазматических клеток, друз гриба, частиц пищи и др.
Изменения паренхимы миндалины выражаются процессами как гиперплазии, так и инволюции фолликулов, образованием инфильтратов с последующим возникновением микроабсцессов. В заключительных стадиях активного воспалительного процесса происходит разрастание соединительной ткани, заме-

 щающей лимфаденоидную ткань, от которой остаются отдельные островки.
щающей лимфаденоидную ткань, от которой остаются отдельные островки.
В паратонзиллярной клетчатке и капсуле миндалины также наблюдаются процессы разрастания соединительной ткани, а в последующем гиалиноз этой ткани. Эти процессы, сопровождаются образованием гнездных инфильтратов вокруг мелких сосудов, наиболее выраженных у верхнего полюса миндалины.
Многочисленные классификации хронического тонзиллита основаны на клинических, патоморфологических, симптоматических признаках [Луковский Л.А., 1941; Ундриц В.Ф., 1954; Солдатов И.Б., 1976, и др.]. В наибольшей мере современным представлениям о хронической очаговой инфекции, о токсических и аллергических процессах при хроническом тонзиллите соответствует классификация Б.С. Преображенского (1970), которая несколько изменена и дополнена В.Т. Пальчуном (1974)-табл. 3.1.
Таблица 3.1. Классификация хронического тонзиллита (по Б.С. Преображенскому и В.Т. Пальчуну)
| Форма хроничес- | Характеристика |
| кого тонзиллита | |
| Простая формаХарактеризуется местными признаками и у 96 % | |
| больных — ангинами в анамнезе | |
| Местные признаки | |
| 1. Жидкий гной и казеозно-гнойные пробки в | |
| лакунах, разрыхленная поверхность миндалин | |
| 2. Признак Гизе — стойкая гиперемия краев неб- | |
| но-язычных дужек | |
| 3. Признак Зака — отечность краев верхних отде- | |
| лов небных дужек | |
| 4. Признак Преображенского — инфильтрация и | |
| гиперемия краев небно-язычных дужек | |
| 5. Сращение и спайки миндалин с дужками и тре- | |
| угольной складкой | |
| 6. Увеличение отдельных регионарных лимфати- | |
| ческих узлов | |
| 7. Болезненность при пальпации регионарных | |
| лимфатических узлов | |
| Сопутствующие заболевания не имеют единой | |
| этиологической и патогенетической основы с хро- | |
| ническим тонзиллитом, патогенетическая связь осу- | |
| ществляется через общую и местную реактивность | |
| Токсико-аллерги- | |
| ческая форма | |
| Iстепень Характеризуется признаками простой формы и об- | |
| щими токсико-аллергическими явлениями | |
| Токсико-аллергические признаки | |
| 1. Субфебрильная температура (периодическая) | |
| 2. Тонзиллогенная интоксикация: периодические |
Продолжение
| форма хроничес- | Характеристика |
| кого тонзиллита | |
| или постоянные слабость, разбитость, недомо- | |
| гания, быстрая утомляемость, пониженная тру- | |
| доспособность, плохое самочувствие | |
| 3. Периодические боли в суставах | |
| 4. Шейный лимфаденит | |
| 5. Функциональные нарушения сердечной деятель- | |
| ности выявляются только в период обострения | |
| и не определяются при объективном исследо- | |
| вании (ЭКГ и др.) | |
| 6. Отклонения в лабораторных данных (показате- | |
| ли крови и иммунологические) неустойчивы | |
| и нехарактерны | |
| Сопутствующие заболевания такие же, как | |
| при простой форме | |
| II степень Характеризуется признаками I степени с более вы- | |
| раженными токсико-аллергическими явлениями; | |
| при наличии сопряженного заболевания всегда | |
| диагностируется II степень | |
| Токсико-аллергические признаки | |
| 1. Функциональные нарушения сердечной деятель- | |
| ности, регистрируемые на ЭКГ | |
| 2. Боли в области сердца бывают как во время ан- | |
| гины, так и вне обострения хронического тон- | |
| зиллита | |
| 3. Сердцебиение, нарушение сердечного ритма | |
| 4. Субфебрильная температура (длительная) | |
| 5. Функциональные нарушения острого и хрони- | |
| ческого инфекционного характера почек, сер- | |
| дца, сосудистой системы, суставов, печени и | |
| других органов и систем, регистрируемые кли- | |
| нически и с помощью лабораторных исследо- | |
| ваний | |
| Сопутствующие заболевания такие же, как | |
| при простой форме | |
| Сопряженные заболевания имеют единые с хро- | |
| ническим тонзиллитом этиологические и патогене- | |
| тические факторы | |
| Местные | |
| 1. Паратонзиллярный абсцесс | |
| 2. Парафарингит | |
| 3. Фарингит | |
| Общие: острый и хронический тонзиллогенный | |
| сепсис, ревматизм, инфектартрит, приоб- | |
| ретенные заболевания сердца, мочевыде- | |
| лительной системы, суставов и других | |
| органов и систем инфекционно-аллерги- | |
| ческой природы |
 |  |
|
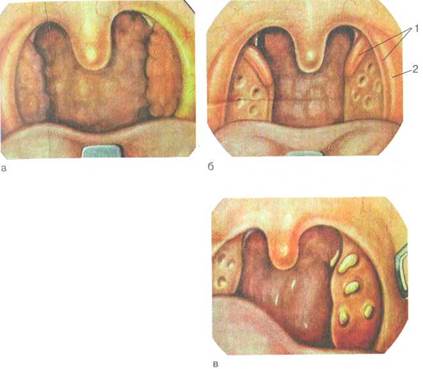
| Рис. 3.20. Местные признаки хронического тонзиллита, а — признак Зака; б — признак Преображенского (1) и Гизе (2); в — казе-озные пробки в лакунах. |
Диагностика. Необходимо отметить, что ни один из существующих объективных и субъективных признаков хронического тонзиллита не позволяет однозначно установить диагноз. Для диагностики заболевания необходима совокупная оценка всех симптомов.
Нельзя диагностировать хронический тонзиллит в момент обострения (ангины), поскольку все жалобы и фарингоскопические признаки будут отражать остроту процесса, а не хроническое его течение.
Наиболее достоверным признаком хронического тонзиллита являются данные анамнеза, указывающие на частые перенесенные ангины. Обычно обострения хронического тонзиллита бывают 2—3 раза в год, реже ангины возникают 5—6 раз, однако даже однократные ежегодные ангины следует считать частыми. Нередко больные любое побаливание в горле без других признаков склонны трактовать как ангину, поэтому в каждом конкретном случае необходимо уточнять характер перенесенного воспаления, особенности лечения и др.
Встречаются и так называемые безангинные формы, когда на фоне выраженных фарингоскопических признаков хронического процесса ангин у больного не бывает. В таких случаях допустимо считать, что хронический процесс в миндалинах течет на фоне измененной реактивности организма. Другими словами, отсутствие в анамнезе ангин не говорит об отсутствии хронического тонзиллита, считают, что "безангинная форма" хронического тонзиллита бывает у 4 % больных.
Фарингоскопическое исследование позволяет выявить местные признаки длительного воспаления в миндалинах. Изменения со стороны дужек возникают в результате длительных воспалительных процессов и раздражения гнойным содержимым из лакун и нарушения в них крово- и лимфообращения. К этим признакам относят:
▲ Сращения и спаянность небно-язычных и небно-глоточ-
ных дужек с самой миндалиной. Зонд или элеватор,
введенный между дужками и тканью миндалины, натал
кивается на спаянность между краями дужек и миндали
ной или облитерацию верхнего полюса миндалины (над-
миндаликовая ямка).
а Признак Зака — отечность в области верхнего угла, образованного небно-язычными и небно-глоточными дужками (рис. 3.20, а).
▲ Признак Преображенского — гиперплазия и инфильтра
ция краев верхних отделов небно-язычных и небно-гло-
точных дужек (рис. 3.20, б).
▲ Признак Гизе — гиперемия небно-язычных дужек (см.
рис. 3.20, б).
Эти признаки могут быть не всегда выражены, а при одновременном наличии хронического фарингита не имеют принципиального значения.
▲ Величина миндалин не играет существенной роли в диагностике хронического тонзиллита и может варьировать в зависимости от индивидуальных и конституциональных особенностей. У детей и реже у взрослых гипертрофия небных миндалин может являться вариантом развития, выражением лимфатической конституции или аллергического состояния. Однако гиперплазия миндалин может способствовать развитию хронического тонзиллита, что объясняется чрезмерным сдавлением миндалин между дужками, травматизацией пищевым комком и т.д. А Важным, но не обязательным признаком хронического тонзиллита является наличие в лакунах миндалин жидкого казеозного или в виде пробок гнойного содержимого с неприятным запахом (рис. 3.20, в).
Нужно иметь в виду, что в норме миндалины содержат эпидермальные пробки, которые бывает трудно отличить от патологических. Обнаружить содержимое лакун удается с по-

 мощью метода выдавливания. Для этого одним шпателем врач отдавливает язык книзу, как при фарингоскопии, а другим шпателем мягко надавливает на небно-язычную дужку так, что сдавливает область прикрепления миндалины к боковой стенке глотки. Этим методом необходимо пользоваться осторожно, так как при излишне грубом давлении можно ранить слизистую оболочку миндалины или небной дужки. Наличие гноя в лакунах является существенным признаком хронического тонзиллита. Методы зондирования, диагностического вымывания или отсасывания содержимого используются реже.
мощью метода выдавливания. Для этого одним шпателем врач отдавливает язык книзу, как при фарингоскопии, а другим шпателем мягко надавливает на небно-язычную дужку так, что сдавливает область прикрепления миндалины к боковой стенке глотки. Этим методом необходимо пользоваться осторожно, так как при излишне грубом давлении можно ранить слизистую оболочку миндалины или небной дужки. Наличие гноя в лакунах является существенным признаком хронического тонзиллита. Методы зондирования, диагностического вымывания или отсасывания содержимого используются реже.
Одним из симптомов хронического тонзиллита является увеличение или болезненность регионарных лимфатических узлов вдоль переднего края грудиноключично-сосцевидной мышцы и у угла нижней челюсти. Этот признак имеет важное значение лишь в том случае, если нет других воспалительных процессов в области головы.
Лабораторные методы диагностики, такие как анализы крови, бактериологические, цитологические исследования и др., также не играют существенной роли для диагностики заболевания.
Таким образом, при диагностике хронического тонзиллита необходимо основываться не на одном каком-либо симптоме, хоть и ярко выраженном, а на сумме местных и общих признаков, данных анамнеза, объективных признаков и др., которые позволяют установить точный диагноз.
Клиника.Клинические проявления и жалобы больного хроническим тонзиллитом зависят от его формы (см. табл. 3.1).
При простой форме могут быть частые ангины 1—2 раза в год, но в промежуточные периоды общее состояние больного остается хорошим. Имеются местные фарингоскопические признаки хронического тонзиллита, рассмотренные выше. Со стороны других органов нет выраженных нарушений, отсутствует интоксикация организма.
При простой форме хронического тонзиллита возможно, но не обязательно, наличие сопутствующих заболеваний. К ним относятся заболевания, не имеющие единой этиологической и патогенетической основы с хроническим тонзиллитом и протекающие как отдельные самостоятельные заболевания без заметного неблагоприятного влияния друг на друга [Преображенский Б.С, 1970]. Однако сопутствующие заболевания могут отягощать течение хронического тонзиллита через общую реактивность организма, и, наоборот, хронический тонзиллит может неблагоприятно отразиться на течении сопутствующих заболеваний. К сопутствующим заболеваниям относятся, например, гипертоническая болезнь, гипертиреоз, сахарный диабет, туберкулез, эпилепсия, болезни желудочно-кишечного тракта и др.
При токсико-аллергической форме хронического тонзиллита могут быть гематологические, биохимические, иммунологические и другие патологические изменения. Выраженность этих изменений может быть разная, поэтому различают I и II степень токсико-аллергических изменений.
Токсико-аллергическая форма I. Возникает в результате клинически регистрируемых нарушений защитно-приспособительных механизмов организма больного. Критериями этой формы наряду с теми, что имеются при простой форме, являются симптомы интоксикации и аллергизации, обусловленные частым попаданием в организм токсинов, ау-тоаллергенов и т.д. У больных с токсико-аллергическим тонзиллитом I степени могут появляться субфебрильная температура тела, повышенная утомляемость, общая слабость, болевые ощущения со стороны сердца, тахикардия, аритмии, боли в суставах. Иногда больных беспокоят боли и ломота в области поясницы. Возможны сопутствующие заболевания, как и при простой форме хронического тонзиллита.
У больных с токсико-аллергической формой хронического тонзиллита возможны и некоторые гематологические сдвиги — увеличение СОЭ, небольшой лейкоцитоз, изменение биохимических показателей крови, а именно диспротеинемия.
При объективном исследовании выявляют тахикардию, нарушение ритма сердечной деятельности, чаще типа экстрасис-толии. На ЭКГ имеются нарушения в проводниковой системе сердца, изменения ритма сердца, формы и величины зубцов, однако при отсутствии выраженных органических изменений сердца. Эти изменения бывают выражены в период обострения, носят, как правило, функциональный характер и проходят в период ремиссии заболевания.
Токсико-аллергическая форма II. При этой форме общая реакция организма, болевая симптоматика со стороны сердца, суставов, почек и др., а также нарушения со стороны сердечно-сосудистой, выделительной систем, опорно-двигательного аппарата встречаются в разных вариантах и являются признаками частых и интенсивных токсико-аллергических влияний, систематически исходящих из пораженных миндалин.
Сдвиги лабораторных показателей, наблюдаемые в момент обострения тонзиллита, носят постоянный характер и сохраняются вне обострения.
Нарушения со стороны сердечно-сосудистой, почечной систем и др. регистрируются и при отсутствии обострения хронического тонзиллита.
Характерным для этой формы тонзиллита является одновременное наличие сопряженных заболеваний. К числу сопряженных, т.е. взаимосвязанных причинно-следственными, этиологическими отношениями с хроническим тонзиллитом, отно-
 сятся многие заболевания: ревматизм, нефрит, неспецифический полиартрит, эндокардит и др. Для всех этих заболеваний характерен общий возбудитель — р-гемолитический стрептококк. Инфекционно-аллергический процесс, лежащий в основе этих заболеваний, тесно связан с очаговой, торпидно протекающей стрептококковой инфекцией, локализующейся чаще всего именно в небных миндалинах. Кроме того, частые обострения хронического тонзиллита обусловливают тот аллергический фон, который является пусковым фактором в развитии сопряженных заболеваний.
сятся многие заболевания: ревматизм, нефрит, неспецифический полиартрит, эндокардит и др. Для всех этих заболеваний характерен общий возбудитель — р-гемолитический стрептококк. Инфекционно-аллергический процесс, лежащий в основе этих заболеваний, тесно связан с очаговой, торпидно протекающей стрептококковой инфекцией, локализующейся чаще всего именно в небных миндалинах. Кроме того, частые обострения хронического тонзиллита обусловливают тот аллергический фон, который является пусковым фактором в развитии сопряженных заболеваний.
Лечение.При лечении хронического тонзиллита используют консервативные и хирургические методы. Эффективность лечения хронического тонзиллита оценивается следующими факторами:
• ликвидацией или уменьшением числа обострений ангин;
• исчезновением или уменьшением объективных призна
ков;
• исчезновением токсико-аллергических симптомов хрони
ческого тонзиллита.
Тактика лечения зависит от формы хронического тонзиллита. При простой форме необходимо консервативное лечение (медикаментозное и физиотерапевтическое), которое проводят месячными курсами чаще 2—3 раза в течение 1 года. При отсутствии эффекта после 3—4 курсов показано хирургическое лечение.
При токсико-алаергической форме I целесообразно также начать с консервативной терапии, которую проводят 1—2 курсами. При отсутствии достаточно выраженного положительного эффекта также назначают хирургическое лечение.
Наконец, при токсико-алаергической форме II хронического тонзиллита следует сразу применить радикальное хирургическое лечение — удаление миндалин.
Консервативная терапия. Включает методы местного воздействия на миндалины и общеукрепляющую терапию.
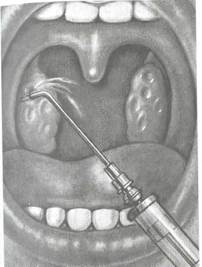
Наиболее распространенным и эффективным местным методом лечения является промывание лакун миндалин (разработан Н.В. Белоголововым и В.Г. Ермолаевым). Под контролем зрения поочередно в каждую лакуну вводят тонкую специальную канюлю, соединенную со шприцем и под давлением антисептическим раствором вымывают содержимое лакун (рис. 3.21), а также оказывают лечебное воздействие на микрофлору и паренхиму миндалины. Курс лечения состоит из 10—15 промываний лакун миндалин, которое проводят через день. Промывание можно заканчивать введением в лакуны миндалин антибиотиков после определения флоры и ее чувствительности к антибиотикам и смазывать поверхность миндалины раствором Люголя, йодинола, 5 % раствором колларгола. Однако
|
Рис. 3.21.Промывание лакун миндалин.
необходимо указать, что фармакологические свойства препаратов, в том числе и антибиотика, решающего значения в механизме действия лекарственных процедур не имеют.
Основной эффект оказывают чисто механическое вымывание содержимого лакун, их санация и восстановление дренирующей функции.
Методы полоскания слизистой оболочки глотки антисептиками, отсасывания, выдавливания содержимого лакун специальным крючком в лечебной практике используют редко, поскольку они малоэффективны и травматичны.
Некоторые авторы предлагают применять методы введения лекарственных веществ в ткань самой миндалины и паратон-зиллярную (околоминдаликовую) клетчатку, для чего используют различные антибиотики, ферменты, гормоны, анестетики для блокады рефлексогенных зон и др. Эффективность этих методик неопределенна, и одновременно сохраняется опасность внесения инфекции при прохождении иглы через инфицированные ткани миндалины.
Среди различных методов консервативного лечения небных миндалин важное место занимают физиотерапевтические процедуры.
При ультрафиолетовом облучении используют наружный способ (на область регионарных лимфатических узлов) и внут-риротовой метод непосредственного воздействия на миндалины через специальный тубус. Курс лечения состоит из 10—15 сеансов. УФО повышает резистентность миндалин, улучшает барьерную функцию, стимулирует местные и общие иммунологические процессы, оказывает антимикробный эффект.
УВЧ- или СВЧ-терапия, лазеротерапия: воздействие на под-нижнечелюстную область производят ежедневно, курс 10—12 сеансов. Данные методы вызывают расширение мелких кровеносных сосудов и прилив крови к очагу воспаления.
Используют ультразвуковые аэрозоли, с помощью которых производят направленное осаждение лекарственных препаратов на слизистую оболочку миндалин. В качестве лекарствен-
|
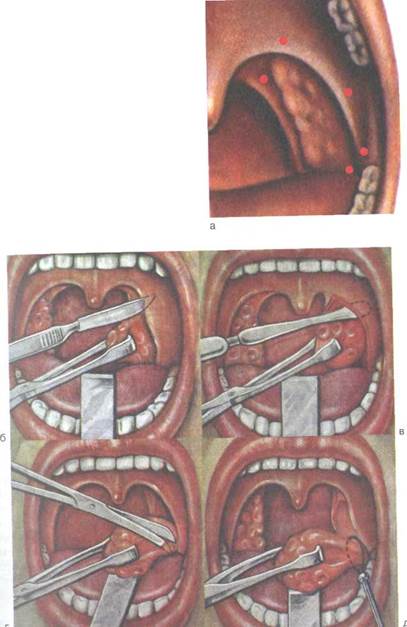
| рИс. 3.22. Тонзиллэкто мия. а _ места введения анесте тика; б, в, г, д — этапы one ративного вмешательства. |
ных веществ можно применять 1 % раствор диоксидина, суспензию гидрокортизона, гумизоль, лизоцим, сок коланхоэ и др. Проводят 8—12 процедур через день, по 10—15 мин каждая.
Лечебную грязь и озокерит применяют в виде аппликаций (температура 42—45 °С), продолжительностью 15 мин, 10—12 воздействий на курс. По данным многих исследователей, эти природные факторы обладают гипосенсибилизирующим, противовоспалительным эффектом.
Рентгенотерапия при хроническом тонзиллите не получила широкого распространения и в настоящее время представляет лишь исторический интерес.
Противопоказаниями к физиотерапевтическим процедурам служат декомпенсация сердечно-сосудистой системы, стенокардия, беременность, онкологические заболевания.
Важным компонентом консервативного лечения при хроническом тонзиллите является применение средств, повышающих резистентность организма: витаминов С, В, Е, К, биостимуляторов (апилак, алоэ и др.), иммунокорректоров (полиок-сидоний, деринат и др.), вакцин (ИРС-19, имудон, рибомунил и др.).
Полухирургические методы лечения хронического тонзиллита в настоящее время применяют редко, и сохраняют они только исторический интерес. К ним относятся методы выжигания всей миндалины с помощью накаливающегося наконечника — так называемая гальванокаустика. При этом производят выжигание лакун миндалин с целью превращения их в широкие каналы, открытые в просвет глотки. Отрицательными сторонами подобных вмешательств являются длительность и болезненность процедур (сеансы проводятся многократно в течение 6—7 дней, выраженный спаечно-рубцовый процесс, последующие рецидивы и др.).
Ограниченно применяют криохирургический метод. Крио-тонзиллотомия — метод вымораживания миндалин с помощью криоаппликатора, в замкнутой системе которого циркулирует жидкий азот при температуре —195 °С. Учитывая отсутствие кровотечения и малую болезненность, этот метод можно использовать у больных с системными заболеваниями крови, при повышенной кровоточивости, а также у ослабленных больных, когда имеются противопоказания к тонзиллэктомии по общесоматическому статусу. Следует учитывать, что криохирургический метод включает несколько этапов в течение 1,5 мес и при этом не всегда удается произвести полное удаление миндалин.
Хирургические методы. Наиболее распространенным методом лечения хронического тонзиллита является тонзил-лэктомия — полное удаление небных миндалин вместе с прилежащей капсулой (рис. 3.22). Показаниями к тонзиллэктомии являются следующие формы хронического тонзиллита:
•  хронический тонзиллит простой или токсико-аллергичес-
хронический тонзиллит простой или токсико-аллергичес-
кий I степени при отсутствии эффекта от консервативно
го лечения;
• хронический тонзиллит токсико-аллергический II степе
ни;
• хронический тонзиллит, осложненный паратонзиллитом,
или наличие в анамнезе паратонзиллярных абсцессов;
• тонзилогенный сепсис.
Противопоказаниями к тонзиллэктомии являются:
• наличие порока сердца с явлениями выраженной сердеч
ной недостаточности И—III степени;
• тяжелая степень сахарного диабета с наличием кетонурии;
• хронические заболевания почек с выраженной почечной
недостаточностью;
• гемофилия и другие заболевания кроветворной системы,
сопровождающиеся геморрагическим диатезом;
• активная форма легочного туберкулеза.
Временно противопоказана операция при наличии кариозных зубов, острых воспалительных заболеваний, во время менструаций, в последние недели беременности.
Подготовка к операции, как и при других плановых оперативных вмешательствах, включает осмотр терапевта, рентгенографию органов грудной клетки и при наличии патологии — осмотр соответствующих специалистов и лабораторное обследование (клинический анализ крови, мочи, анализ крови на ВИЧ-инфекцию, кровь на RW, HBS-антиген). Среди гематологических исследований необходимо обратить внимание на длительность кровотечения и показатели свертываемости крови. Кроме того, необходимы ЭКГ, санация зубов во избежание инфицирования раневой поверхности. За 2—3 дня до операции у больного берут мазок слизи с миндалин и исследуют на наличие дифтерийной палочки (бацилл Леффлера).
У больных с соматическими заболеваниями проводят соответствующую предоперационную подготовку. При гипертонической болезни необходимо назначение гипотензивных средств, у больных с сахарным диабетом для повышения окислительных процессов и профилактики гипергликемии в результате операционного стресса рекомендуется повысить прием углеводов и соответственно повысить количество вводимого инсулина, у больных с ревматизмом и нефритом операцию желательно проводить на фоне противорецидивного лечения антибиотиками (бициллин 1 500 000 ЕД внутримышечно).
Для профилактики кровотечения больному желательно за 3—5 дней до операции назначить препараты кальция, аскорбиновую кислоту, викасол.
Накануне операции назначают седативные средства, за 30—
248 ■ ■ ■
40 мин до операции проводят премедикацию с наркотическим анальгетиком, атропином и антигистаминным препаратом.
В большинстве случаев тонзиллэктомию производят под местной анестезией в сидячем положении больного. При необходимости используют интубационный наркоз. При местной анестезии проводят инфильтрационную анестезию (1 % раствор новокаина, тримекаина, 2 % раствор лидокаина и др.). Некоторые авторы предлагают добавлять к анестетику 0,1 % раствор адреналина, однако, учитывая побочные сосудистые эффекты, мы не рекомендуем этот препарат. Инъекции анестетика производят тонкой и длинной иглой, чтобы не загораживать поле зрения, чаще всего из 5 точек:
• над верхним полюсом миндалины, где сходятся вместе
небно-язычная и небно-глоточная дужки;
• в область верхнего полюса миндалины;
• в область среднего полюса миндалины;
• в область нижнего полюса миндалины (у основания
небно-язычной дужки);
• в область небно-глоточной дужки миндалины.
Во всех случаях иглу вводят на глубину около 1 см, при каждом вколе инъецируется 2—3 мл раствора. Начинать операцию можно через 3—5 мин после окончания инъекций. Основная задача операции — полное удаление миндалин вместе с капсулой. Необходимым условием этого является проникновение конца элеватора в надлежащий слой ткани (за капсулу миндалины), после чего отсепаровка легко удается.
Узким загнутым распатором или элеватором через претон-зиллярное пространство проникают за капсулу миндалины. Вылущивание миндалины можно осуществлять доступом с верхнего или среднего полюса, большого различия в этом нет. Иногда в области входа инструмента делают надрез слизистой оболочки скальпелем. Далее миндалину берут на зажим, отводят несколько медиально и острым распатором (элеватором) отсепаровывают миндалину от небно-язычной и небно-глоточной дужки, начиная с верхнего полюса, далее средние отделы и доводят до нижнего полюса. При отсепаровке ткань миндалины следует захватывать щипцами вместе с капсулой, иначе миндаликовая ткань рвется и ее трудно удержать.
Нижний полюс миндалины отсекают петлей (чаще всего петлей Бохона), при этом миндалину максимально отводят медиально, а петлю прижимают к боковой стенке, чтобы вся миндалина и ее нижний отдел прошли через петлю и были отсечены одним блоком.
После произведенной операции необходимо тщательно осмотреть ниши миндалин для выяснения, во-первых, нет ли кровотечения и, во-вторых, нет ли остатков миндалин. Необходимо доудалить остатки миндалин, которые могут быть в

 верхнем полюсе или в области нижнего полюса. На кровоточащие сосуды накладывают зажимы, а затем кетгутовые лигатуры. Необходимо следовать старому правилу, что больной после тонзиллэктомии может быть перевезен из операционной в палату лишь при наличии сухих ниш.
верхнем полюсе или в области нижнего полюса. На кровоточащие сосуды накладывают зажимы, а затем кетгутовые лигатуры. Необходимо следовать старому правилу, что больной после тонзиллэктомии может быть перевезен из операционной в палату лишь при наличии сухих ниш.
При тонзиллэктомии необходимо учитывать расстояние от небной миндалины до сосудистого пучка шеи, расположенного в парафарингеальном пространстве.
По окончании операции больного доставляют в палату на сидячей каталке и укладывают в постель, обычно на правый бок. На шею кладут пузырь со льдом, который через 1—2 мин попеременно смещают на левую и правую стороны. Как правило, после операции в 1-е сутки у больного наблюдается обильная саливация. Больной не должен глотать слюну, поэтому ему рекомендуют дышать открытым ртом, под голову подкладывают пеленку для сбора стекающей слюны с примесью крови. Оплевывание, отхаркивание, откашливание запрещают. В 1-е сутки после операции у больного может возникнуть выраженный кашель, для уменьшения которого и с целью обезболивания назначают наркотические анальгетики.
В 1-й день после операции больному не рекомендуется есть, пить и разговаривать. В последующие 4—5 дней питание должно быть не горячим, в жидком или кашицеобразном виде. Постельный режим 1—2 дня.
В послеоперационном периоде больного всегда беспокоит выраженная боль в горле, усиливающаяся при глотании. Общее самочувствие страдает из-за плохого сна и ограничения питания. Больным можно рекомендовать карамельки для сосания, содержащие обезболивающие средства (нео-ангин, септолете и др.), наркотические и ненаркотические анальгетики, седатив-ные препараты, симптоматическую терапию. В первые 2—3 дня после операции полоскание горла не применяют, так как в этот период горлу должен быть обеспечен покой. С 4-го дня разрешают легкое, не форсированное полоскание горла различными антисептиками (шалфей, ромашка, мать-и-мачеха и др.). Время нахождения в стационаре 4—5 дней. В последующем не рекомендуются физические нагрузки в течение 3—4 нед.
У больных с хроническим тонзиллитом с сопряженными заболеваниями (ревматизм, полиартрит, нефрит, эндокардит и др.) с целью профилактики обострения этих процессов рекомендуется в послеоперационном периоде провести курс пенициллинотерапии и противоревматическое лечение. Сама операция должна проводиться в стадии стойкой ремиссии сопряженного заболевания.
Одним из наиболее частых и опасных осложнений тонзиллэктомии является кровотечение. Значительное кровотечение может возникнуть как во время операции, так и в разные сроки, чаще в 1-е сутки после операции. Сосудистое кровоте-
чение может быть локальным или паренхиматозным, артериальным или венозным, явного или скрытого характера.
Во время оперативного вмешательства может возникнуть незначительное кровотечение. В таких случаях прекращать операцию не следует, необходимо быстрее вылущить миндалину с капсулой из ложа, снять петлей и затем уже дифференцировать источник кровотечения и проводить гемостаз. При умеренном или сильном кровотечении нужно остановить его уже во время операции. Для этого необходимо вложить уже в частично отсепарованную часть ниши свернутую в шарик марлевую салфетку или наложить зажим Кохера и продолжить операцию, затем лигировать сосуд.
При кровотечении в послеоперационном периоде необходимо произвести тщательную фарингоскопию, тонзиллярную нишу освободить от кровяных сгустков и произвести осмотр наиболее опасных участков геморрагии:
• в верхнем углу ниши миндалины, в углу небно-язычной
и небно-глоточной дужек (ветвь нисходящей небной ар
терии);
• в среднем отделе тонзиллярной ниши, отведя в сторону
небно-язычную дужку (миндаликовая ветвь восходящей
небной артерии);
• в самом нижнем отделе ниши (ветви язычной артерии).
При идентификации источника кровотечения накладывают кровоостанавливающий зажим Кохера или Пеана. Иногда бывает достаточно подержать зажим 15—20 мин, затем удалить. Если после этого кровотечение не останавливается, производят лигирование сосуда кетгутом.
Нередко инфильтрация (обкалывание) области кровотечения анестетиком (2—3 мл 1 % раствора новокаина, 1 % раствора лидокаина) оказывается достаточной для остановки незначительного кровотечения.
Иногда целесообразно тампон или марлевую салфетку, пропитанную гемостатическим препаратом, оставить на несколько часов в тонзиллярной нише. Во избежание аспирации тампон можно прикрепить к щеке на нитке или наложить стягивающие швы на дужки поверх введенного в нишу марлевого тампона. Одновременно проводят медикаментозную гемостатичес-кую терапию — дицинон (этамзилат натрия) внутримышечно 2 мл; 10 % раствор хлорида или глюконата кальция внутривенно, переливание гемостатических доз крови (до 100 мл), 5 % раствор аминокапроновой кислоты внутривенно.
При тяжелом и массированном кровотечении невозможно даже сразу установить, в каком месте находится кровоточащий сосуд. В таких экстремальных случаях необходимо немедленно, не теряя хладнокровия, указательным и средним пальцем ввес-
 ти в тонзиллярные ниши марлевый тампон и плотно прижать к боковой стенке глотки. Через 3—5 мин удаляют на секунду тампон, что дает возможность определить кровоточащий участок и наложить на него зажим. Можно прижать тампон ккровоточащей нише специальным щечным зажимом, одна бранша которого прижимает тампон, а другая лежит снаружи на щеке (зажим Микулича). В очень редких случаях приходится перевязывать наружную сонную артерию, что обычно не вызывает каких-либо осложнений.
ти в тонзиллярные ниши марлевый тампон и плотно прижать к боковой стенке глотки. Через 3—5 мин удаляют на секунду тампон, что дает возможность определить кровоточащий участок и наложить на него зажим. Можно прижать тампон ккровоточащей нише специальным щечным зажимом, одна бранша которого прижимает тампон, а другая лежит снаружи на щеке (зажим Микулича). В очень редких случаях приходится перевязывать наружную сонную артерию, что обычно не вызывает каких-либо осложнений.
3.7. Гипертрофия небных миндалин
Гипертрофия небных миндалин— увеличение их лимфаденоид-ной ткани. Чаще встречается в детском возрасте. Причинами гипертрофии могут служить частые повторные острые воспаления или же гипертрофия является отражением врожденной общей гиперплазии лимфаденоидной ткани.
Клиника.Увеличенные небные миндалины могут являться причиной нарушения дыхания, дикции; а иногда и затрудняют прием пищи. В тех случаях, когда наряду с небными миндалинами увеличены и аденоиды, дыхательная функция резко нарушена, ребенок плохо спит, возникают кашель по ночам, храп, в связи с чем могут развиться нервно-психические расстройства.
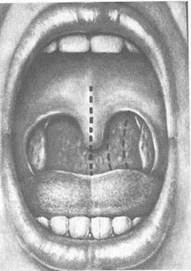
Диагностикане представляет особых затруднений и основывается на характерной фарингоскопической картине. Условными ориентирами для определения степени гипертрофии миндалин (по Б.С. Преображенскому) является горизонтальная линия, проведенная через край небно-язычной (передней) дужки, и вертикальная — через середину язычка; расстояние между ними делят на три части (рис. 3.23):
| • I степень гипертрофии — увеличение миндалины на 1/3 этого расстояния; | |
| • II степень гипертрофии — миндалина занимает 2/3 про- межутка; | |
| • III степень гипертрофии — миндалины доходят до языч- ка и соприкасаются друг с другом. | |
Гипертрофия небных миндалин не является признаком воспалительного процесса, однако ее необходимо дифференцировать от хронического гипертрофического тонзиллита, который характеризуется частыми ангинами в анамнезе и фарингоскопическими признаками хронического воспаления. Кроме того, простую гипертрофию небных миндалин необходимо дифференцировать от опухолевых процессов — лимфосаркомы (как
|
Рис.3.23. Оценка степени гипертрофии небных миндалин.
правило, поражение одной миндалины), лимфогранулематоза, при котором наблюдается гиперплазия лимфоид-ной ткани наряду с реакцией со стороны лимфатических узлов. Для опухолевых процессов характерна асимметрия, повышенная плотность ткани, изъязвления и регионарные метастазы. Исследование крови и биопсия с гистологическим исследованием кусочка ткани проясняет диагноз. В редких случаях под видом гипертрофии может скрываться внутриминдалико-вый "холодный" абсцесс, распознаванию которого могут помочь флюктуация при пальпации и получение гноя при пункции с отсасыванием.
Лечение.Зависит от клинической симптоматики. Если увеличенные небные миндалины приводят к нарушению дыхания, расстройству речи и др., что наблюдается при II—IIIстепени гипертрофии, производят частичное их удаление — тонзиллото-мию. При этом отсекают части миндалин с обеих сторон, выступающие за пределы небных дужек. В большинстве случаев тонзиллотомию производят детям в возрасте 5—7 лет, она может быть выполнена в амбулаторных условиях, при условии постоянного наблюдения за больным.
Операцию производят в сидячем положении, с применением аппликационной анестезии (10 % раствор лидокаина). Обычно используют тонзиллотом Матье гильотинного типа с вилочкой для удержания срезанной миндаликовой ткани. Иногда можно использовать и петлю Бохона, в этом случае Удаляемую часть миндалины фиксируют зажимом Кохера.
Часто у детей с гипертрофией небных миндалин имеются показания и к аденотомии, в таких случаях тонзиллотомию производят одномоментно с удалением аденоидов — аденотон-зиллотомия. (Подготовка к операции и послеоперационный Уход см. в разделе 3.8.)
Необходимо помнить, что тонзиллотомия может приводить к рубцовой деформации лакун миндалин и нарушению их Дренирующей функции в послеоперационном периоде.

 3.8. Гипертрофия глоточной миндалины (аденоиды)
3.8. Гипертрофия глоточной миндалины (аденоиды)
Аденоидные вегетации (vegetatio adenoides) — патологическая гипертрофия глоточной (носоглоточной) миндалины. Встречаются обычно в возрасте от 3 до 14 лет. В период полового созревания, после 14 лет, глоточная миндалина атрофируется и у взрослых встречается редко. Аденоиды наблюдаются одинаково часто у девочек и мальчиков, по данным литературы, — от 3 до 45 %.
Аденоидные вегетации локализуются в области свода носоглотки, могут заполнять весь купол, распространяться по боковым стенкам книзу, на глоточные отверстия слуховых труб. Прикрепляясь широким основанием к своду носоглотки, они имеют неправильную форму и разделены глубокими расщелинами на несколько долек, напоминая петушиный гребень. Имеют мягкую консистенцию и бледно-розовую окраску.
Морфологически аденоиды представлены соединительной тканью, между которыми располагаются лимфоциты, местами организованные в фолликулы.
Различают 4 степени гипертрофии глоточной миндалины:
• I степень — аденоиды прикрывают '/з сошника;
• II степень — прикрывают до Уг!
• III степень — гипертрофированные миндалины закры-
вают 2/3 сошника;
• IV степень — хоаны закрыты полностью.
Клиника.Обычно хорошо выражена и зависит от степени разрастания аденоидов. Основными признаками аденоидов являются нарушение носового дыхания, серозные выделения из носа, нарушение функции слуховых труб, что приводит к частым отитам. Дети, страдающие аденоидами, обычно плохо спят, часто храпят, рот полуоткрыт, фонация нарушена и сопровождается "носовым оттенком". При длительном течении заболевания у детей возникают нарушения в развитии лицевого скелета, отмечаются полуоткрытый рот и сглаженность носо-губных складок, постоянно отвисшая нижняя челюсть становится узкой и удлиненной, неправильно развивается твердое небо — оно формируется высоким и узким, нарушается прикус. Эти изменения придают лицу характерный "аденоидный" вид лица (habitus adenoideus).
Значительным может быть влияние аденоидов на дыхательную функцию и мозговое кровообращение. В силу рефлекторных влияний дыхание через рот имеет несколько меньшую глубину, чем через нос. У ребенка это нарушение вентиляции легкого не компенсируется. Уменьшенная оксигенация крови с течением времени может проявиться постоянным чувством вялости, понижением трудоспособности, дети отстают в учебе, их часто беспокоит головная боль. У детей, страдающих ги-
тоофией глоточной миндалины, с течением времени нару-аеяся формирование грудной клетки ("куриная грудь"), разбивается малокровие.
Постоянное ротовое дыхание приводит к высыханию слитой оболочки полости рта, развитию атрофического фарин-та ангин, неблагополучно отражается на состоянии нижних т! 'тельных путей. Нарушение аэрации полости носа и око-поносовых пазух приводит к воспалительным заболеваниям этих органов и слуховой трубы с последующим инфицированием среднего уха и понижением слуха.
Диагностика.Обычно не представляет больших затруднений. Характерны жалобы на затрудненное носовое дыхание, заложенность носа, полуоткрытый рот, особенно во время сна, нарушение слуха на одно или оба уха, склонность к отитам и заболеваниям верхних дыхательных путей — все это позволяет предположить наличие у ребенка аденоидов.
Задняя риноскопия позволяет определить величину и расположение аденоидов. Достаточно информативно пальцевое исследование носоглотки, при этом определяется ее консистенция, величина, особенности строения свода и задней стенки носоглотки, что важно и для дифференциальной диагностики. Обзорная рентгенография в боковой проекции также позволяет определить степень гипертрофии глоточной миндалины. В последние годы широко используют эндоскопические методы диагностики. Эндоскопами прямого и бокового видения можно тщательно осмотреть свод носоглотки, область слуховых труб, характер роста и расположение аденоидной ткани.
Дифференциальная диагностика.Аденоидные вегетации необходимо дифференцировать от ангиофибромы носоглотки, мозговой грыжи, антрохоанальных полипов. Ангиофиброма отличается рецидивирующими кровотечениями в анамнезе, плотной консистенцией и выраженным сосудистым рисунком при задней риноскопии. Антрохоанальный полип исходит из верхнечелюстной или клиновидной пазухи, имеет ножку, гладкую поверхность и бледно-розовый цвет, может баллотировать при форсированном дыхании или пальпации. Мозговая грыжа исходит из свода носоглотки, имеет гладкую овальную поверхность, серовато-голубой цвет.
Лечение.Зависит не только от степени гипертрофии миндалины, но и от клинических проявлений. Гипертрофия аденоидов III—IV степени является показанием к операции — аде-нотомии, при разрастаниях I—II степени показана консервативная терапия. В некоторых случаях, даже при незначительном увеличении аденоидов, когда нет выраженного нарушения носового дыхания, но отмечаются нарушение проходимости слуховой трубы, частые отиты, понижение слуха, ребенку показано оперативное вмешательство — аденотомия. И наоборот,

 при увеличенных аденоидах, но без функциональных расстройств и признаков воспаления, аденотомия не показана, так как с возрастом или под влиянием консервативного лечения размеры глоточной миндалины могут уменьшиться.
при увеличенных аденоидах, но без функциональных расстройств и признаков воспаления, аденотомия не показана, так как с возрастом или под влиянием консервативного лечения размеры глоточной миндалины могут уменьшиться.
Консервативные методы включают антигистаминную терапию, гомеопатические средства, местно — препараты, содержащие раствор серебра (колларгол, протаргол в нос), эуфор-биум — спрей для носа, лимфомиозот по схеме, поливитамины, физиопроцедуры.
Хирургическое лечение — аденотомию —проводят как в стационаре, так и в амбулаторных условиях, с предварительным обследованием, включающим клинический анализ крови, время кровотечения и время свертываемости, анализ мочи, по показаниям и другие анализы, осмотр педиатра (терапевта) и санацию полости рта.
Операцию производят кольцевидным ножом — аденотомом Бекманна — под аппликационной анестезией, а в некоторых случаях и под кратковременным наркозом с применением эндоскопов. Существует пять размеров аденотомов, по величине носоглотки подбирают соответствующий размер. Ребенка фиксируют простыней и усаживают на колени помощника. Ноги ребенка зажимают между колен, а руками фиксируют его голову (рис. 3.24, а). Шпателем прижимают язык ко дну рта, аденотом вводят в носоглотку по средней линии и продвигают вверх к куполу носоглотки по заднему краю сошника. При прижимании аденотома к куполу носоглотки и сошника аденоидная ткань входит в кольцо инструмента. После этого коротким и быстрым движением нож аденотома смещают книзу по задней стенке носоглотки (рис. 3.24, б). При этом аденоиды срезают у основания и выбрасывают в полость рта или они остаются висеть на тонкой полоске ткани, откуда их удаляют щипцами. Затем ребенок поочередно высмаркивает обе половины носа.
В некоторых случаях срезанные аденоиды попадают в нижний отдел глотки и проглатываются. Попадание аденоидной ткани в дыхательные пути опасно ввиду возможной асфиксии. В связи с возможностью таких осложнений предложены аде-нотомы, снабженные корзинкой или зубчиками, которые удерживают срезанные аденоиды.
После операции небольшое кровотечение быстро останавливается и ребенка отпускают домой через 2—3 ч после контрольного осмотра глотки. Рекомендуется постельный режим в течение 1-х суток, полужидкая негорячая пища, следует избегать физических нагрузок, резких движений.
Противопоказаниями к хирургическому вмешательству являются болезни крови (геморрагический диатез, гемофилия, лейкоз), тяжелые заболевания сердечно-сосудистой системы,
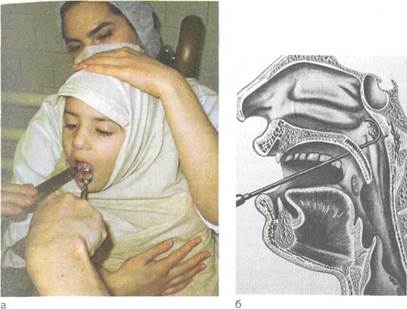
Рис. 3.24. Аденотомия.
а — положение ребенка и медсестры при проведении аденотомии; б — положение аденотома (вид сбоку).
увеличение вилочковой железы. После острых воспалительных заболеваний дыхательных путей и перенесенных ангин операцию можно производить спустя 1—1,5 мес.
В некоторых случаях остатки аденоидной ткани могут гипертрофироваться, особенно у детей младшего возраста, и тогда возникает необходимость повторного хирургического вмешательства.
В последние годы в практику внедряется эндоскопическая аденотомия под наркозом с визуальным контролем операционного поля эндоскопами под различным углом зрения.
Осложнения при аденотомии — наиболее частым является кровотечение в ближайшем послеоперационном периоде, требующее повторной аденотомии для удаления остатков аденоидной ткани, назначения гемостатической терапии. Возможно инфицирование послеоперационной раны с развитием бокового или заглоточного абсцесса, повреждение глоточного отверстия слуховой трубы, попадание аденоидной ткани в дыхательные пути.
 3.9. Инородные тела глотки
3.9. Инородные тела глотки
Инородные тела верхних дыхательных путей и, в частности, глотки встречаются часто. Причинами их попадания в глотку могут быть невнимательность и поспешность при приеме пищи, разговор или смех во время еды, кашель, чиханье во время еды. Дети, оставленные без присмотра, берут в рот и пытаются проглотить различные предметы. У пожилых людей инородными телами могут быть зубные протезы. Наконец, в условиях жаркого климата инородными телами становятся попадающие вместе с выпиваемой жидкостью пиявки или другие мелкие насекомые.
Инородные тела бывают различной природы и формы: рыбьи, куриные кости, мелкие металлические предметы, кусочки фруктов, стекло и др.
В зависимости от формы и величины инородные тела могут застревать в ткани небных миндалин, в боковых валиках глотки, язычной миндалине, ямках надгортанника, грушевидном кармане и т.д.
Диагностика.Основывается на жалобах больного, данных анамнеза и инструментального осмотра (мезофарингоскопия, эпифарингоскопия, непрямая ларингоскопия). Для уточнения локализации инородного тела большую помощь оказывает рентгенографическое исследование, ощупывание пальцем подозрительных мест. Нередко субъективные жалобы больного вызываются не инородным телом, а травмой слизистой оболочки, нанесенной проглоченным инородным телом. В таких случаях необходим динамический контроль за состоянием больного и изменением фарингоскопической картины в течение нескольких дней.
Клиника.Клиническая картина складывается из жалоб больного на ощущение комка в горле, наличия болей в горле, усиливающихся при глотании. При крупных инородных телах, застревающих в ротоглотке, возможна обтурация дыхательных путей с последующей асфиксией и летальным исходом.
Особые трудности возникают при подозрении на попадание инородного тела в нижний отдел глотки, например в грушевидный карман или вблизи перехода глотки в пищевод. Одним из признаков инородного тела, скрытого в грушевидном кармане, служит задержка в нем слюны ("слюнное озерцо"). В таких случаях, кроме обычной ларингоскопии и гортанных щипцов, используют прямые методы с применением жестких эзофагоскопов.
В некоторых случаях инородное тело глотки может вызвать флегмону или абсцесс боковой стенки глотки, а также подкожную эмфизему и медиастинит, что требует соответствующего хирургического вмешательства.
Лечение.Необходимо удаление инородного тела глотки, как
правило, после предварительной анестезии слизистой оболочки Ю % раствором лидокаина. Инородное тело можно захватить гортанными или носоглоточными щипцами, иногда пинцетом. При необходимости раневую поверхность смазывают анестетиками, назначают полоскание растворами антисептиков, местную противовоспалительную терапию.
3.10. Ранения глотки
Различают ранения глотки наружные и внутренние, проникающие и непроникающие, изолированные и сочетанные. При наличии только входного отв
Дата добавления: 2015-01-24; просмотров: 2619;
