Язвенно-некротическая ангина
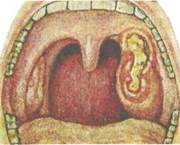
Язвенно-некротическая ангина — язвенно-пленчатая ангина, ангина Симоновского—Плаута—Венсана (рис. 3.15) характеризуется поверхностными язвами миндалин, покрытыми грязно-зеленым налетом, имеющим гнилостный запах.
Впервые была описана отечественным клиницистом Н.П. Си-мановским (1890) и зарубежными учеными Плаутом (H.R. Plaut) и Венсаном (H.Vincent) в 1897 г.
|
Этиология. Возбудителем заболевания считается симбиоз бактерий — веретенообразной палочки (-6. fusiformis) и спирохеты полости рта (Spirochaeta buccalis), которые обычно являются сапрофитами на слизистой оболочке полости рта У здоровых людей.
Предрасполагающими к развитию ангины Симановско-
Рис. 3.15. Язвенно-некротическая ангина (Симановского—Пла-Ута—Венсана).
 го—Плаута—Венсана могут явиться различные факторы, снижающие общую и местную резистентность организма — перенесенные острые и хронические инфекционные заболевания, заболевания крови, авитаминоз. Из местных предрасполагающих факторов — кариозные зубы, болезни десен, ротовое дыхание и др.
го—Плаута—Венсана могут явиться различные факторы, снижающие общую и местную резистентность организма — перенесенные острые и хронические инфекционные заболевания, заболевания крови, авитаминоз. Из местных предрасполагающих факторов — кариозные зубы, болезни десен, ротовое дыхание и др.
Патоморфология.Характеризуется некрозом зевной поверхности одной миндалины с образованием язвы и формированием на дне ее рыхлой фибринозной мембраны, богатой неспецифической микробной флорой, но преобладающими являются веретенообразные бациллы и спирохеты. Под фибринозной мембраной располагается зона некроза лимфаденоидной ткани, а по ее периферии — демаркационная зона реактивного воспаления.
Клиника.Часто единственной жалобой является ощущение неловкости и инородного тела при глотании. Возможно наличие гнилостного запаха изо рта, повышенное слюноотделение. Общее самочувствие страдает мало, температура тела обычно нормальная, лишь в редких случаях заболевание начинается с высокой температуры и озноба. На стороне поражения могут быть увеличены регионарные лимфатические узлы, умеренно болезненные при пальпации. Продолжительность заболевания от 1 до 3 нед, иногда несколько месяцев. Язвы в области миндалины обычно заживают без больших Рубцовых деформаций.
Диагностика.Клинический диагноз подтверждается характерными фарингоскопическими признаками — на зевной поверхности одной из миндалин обнаруживают серовато-желтые или серовато-зеленые массы, после снятия которых видна кра-терообразная язва с неровными краями, дно которой покрыто грязноватым серо-желтым налетом. В запущенных случаях язвенный процесс может распространяться за пределы миндалины с вовлечением в процесс окружающих тканей — десен, корня языка, небных дужек. Данные бактериологического исследования позволяют обнаружить в мазке (свежем) большое количество веретенообразных палочек и спирохет. Однако следует учесть, что только лабораторное обнаружение фузоспирохе-тоза при отсутствии соответствующей клинической картины не доказывает наличие ангины Симановского—Плаута—Венсана.
Дифференциальный диагнознеобходимо проводить с дифтерией глотки, сифилисом, туберкулезной язвой, системными заболеваниями крови, опухолями миндалин. Данные бактериологического исследования, специфические пробы и характерный анамнез позволяют уточнить диагноз.
Лечение.Проводят общую и местную терапию: уход за полостью рта, санация кариозных зубов и околодесневых карманов, нередко являющихся очагами фузоспириллеза. Произво-
дят очищение язвы миндалин от некроза и обработку ее антисептиками.
Учитывая спирохетоцидное действие пенициллина, эффективна пенициллинотерапия в течение 6—8 дней.
Необходима общеукрепляющая терапия, борьба с авитаминозом.
При склонности к рецидивам и безуспешности средств профилактики может потребоваться тонзиллэктомия.
♦ Флегмонозная ангина (интратонзиллярный абсцесс)
Абсцессы внутри миндалин встречаются сравнительно редко. Их возникновение связано с гнойным расплавлением участка миндалины, как правило, одностороннего характера. Наряду с банальными формами ангин, приводящих к абсцессу внутри миндалин, причинными факторами могут быть и травмы твердыми пищевыми телами.
При флегмонозной ангине миндалина гиперемирована, увеличена, ее поверхность напряжена, пальпация болезненна. Небольшие внутриминдаликовые абсцессы могут протекать бессимптомно или сопровождаться незначительными местными и общими явлениями в отличие от паратонзиллярного абсцесса, который, как правило, протекает с бурной клинической симптоматикой. Созревший абсцесс может прорваться через лакуну в полость рта или в паратонзиллярную клетчатку.
Лечениехирургическое — широкое вскрытие абсцесса. При рецидивировании показана абсцесстонзиллэктомия в остром периоде. Одновременно назначают противовоспалительную антибактериальную терапию, антигистаминные средства, анальгетики.
3.4.3. Ангина глоточной миндалины (аденоидит)
Аденоидит — adenoiditis (ретроназалъная ангина) — острое воспаление глоточной миндалины. Встречается в основном у детей, что связано с разрастанием в этом возрасте аденоидной ткани. В относительно редких случаях ангина глоточной миндалины бывает и у взрослых, когда эта миндалина не претерпела возрастной инволюции. Воспалительный процесс обычно распространяется с миндалины на слизистую оболочку верхнего и среднего отделов глотки.
Этиология.Причиной возникновения острого аденоидита является активизация сапрофитной флоры носоглотки под влиянием переохлаждения, вирусной инфекции и других общих инфекционных заболеваний.
Клиника.Острый аденоидит у детей раннего возраста начинается с повышения температуры тела до 40 ° С и нередко с появления общих симптомов интоксикации — рвоты, жидкого
 стула. Носовое дыхание затруднено, появляются слизисто-гнойные выделения из носа, увеличиваются регионарные лимфатические узлы, голос с носовым оттенком. Появление кашля указывает на раздражение гортани и трахеи слизисто-гнойным отделяемым из носоглотки, что может стать причиной трахео-бронхита. Нередко к острому аденоидиту присоединяется ангина трубных миндалин, боковых валиков, лимфоидных гранул (фолликулов) глотки.
стула. Носовое дыхание затруднено, появляются слизисто-гнойные выделения из носа, увеличиваются регионарные лимфатические узлы, голос с носовым оттенком. Появление кашля указывает на раздражение гортани и трахеи слизисто-гнойным отделяемым из носоглотки, что может стать причиной трахео-бронхита. Нередко к острому аденоидиту присоединяется ангина трубных миндалин, боковых валиков, лимфоидных гранул (фолликулов) глотки.
В ряде случаев могут присоединиться катаральный отит, евстахиит, ретрофарингеальный абсцесс.
При объективном исследовании на резко гиперемированной задней стенке ротоглотки видна характерная для этого заболевания полоска слизисто-гнойного секрета, стекающего из носоглотки. Нередко одновременно наблюдается гиперемия неб-но-глоточных (задних) дужек. При передней риноскопии после анемизации слизистой оболочки носа можно увидеть гипере-мированную и отечную аденоидную ткань, покрытую слизис-то-гнойной пленкой. При задней риноскопии глоточная миндалина резко набухшая, гиперемирована, на ее поверхности могут быть точечные или сливные гнойные налеты. Общий вид соответствует картине при катаральной, фолликулярной или лакунарной ангине.
Лечение.Необходима общая и местная противовоспалительная терапия. Назначают антибиотики (аугментин, ампициллин, эритромицин и др.), антигистаминные средства (гисманал, кла-ритин, кестин, зиртек и др.), анальгетики, препараты, содержащие парацетамол (парацетамол, солпадеин и др.). При местной терапии необходимо восстановить носовое дыхание, для чего назначают сосудосуживающие и антисептические средства в виде капель в нос на 6—7 дней (галазолин, нафтизин, 2 % раствор протаргола, хлорофиллипт и др.), секретолитики в виде аэрозолей (ринофлуимуцил и др.). При наличии аденоидов И—III степени через 3—4 нед после обострения рекомендована операция — удаление аденоидов.
3.5. Осложнения ангин
Различают общие и местные осложнения ангин. Среди общих осложнений на первом месте по частоте стоит ревматизм и поражения сердца (тонзиллокардиальный синдром). Нередки осложнения ангин со стороны почек (тонзиллоре-нальный синдром), суставов, возможно поражение кроветворных органов, желудочно-кишечного тракта, развитие сепсиса. В основе возникновения и особенностей течения общих осложнений ангины и хронического тонзиллита лежит инфекционный агент — р-гемолитический стрептококк и сопутствующая микрофлора при их взаимодействии с макроорганизмом.
(Рассмотрение этой проблемы будет продолжено в разделе
3.6.2.)
Наиболее частым местным осложнением ангины является
паратонзиллит. Из других местных осложнений возможно развитие заглоточного (ретрофарингеального абсцесса), окологлоточного (парафарингеального) абсцесса, острого шейного лимфаденита, острого среднего отита (особенно при ангине глоточной и трубной миндалины), отека и стеноза гортани (чаще при паратонзиллите).
3.5.1. Паратонзиллит
Паратонзиллит (paratonsillitis) — заболевание, характеризующееся развитием воспаления (отечного, инфильтративного или с абсцедированием) в паратонзиллярной (околоминдаликовой) клетчатке — между капсулой миндалины и глоточной фасцией, покрывающей констрикторы глотки. Здесь находится паратонзил-лярная клетчатка, которая в результате проникновения вирулентной инфекции из небных миндалин дает соответствующую клиническую картину. В большинстве случаев паратонзиллит развивается как осложнение ангины у больных с хроническим тонзиллитом. Последний диагностируется более чем у 80 % больных с паратонзиллитом. Паратонзиллит относится к частым заболеваниям в молодом и зрелом возрасте (от 15 до 30 лет), встречается одинаково часто у мужчин и женщин.
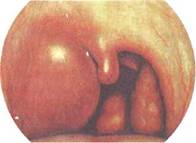
Проникновению инфекции из миндалин в паратонзилляр-ную клетчатку способствуют глубоко пронизывающие миндалину крипты, особенно в области верхнего полюса, где инфекционный очаг при хроническом тонзиллите всегда больше выражен. Патогенная микрофлора проникает по протяжению — per continuitatem. В области верхнего полюса миндалины, где нет капсулы, располагаются слизистые железы Вебера, которые вовлекаются в воспалительный процесс при хроническом тонзиллите и могут передать инфекцию в паратонзиллярную клетчатку, наиболее выраженную в области верхнего полюса. Иногда в надминдаликовой ямке в толще мягкого неба имеется добавочная долька небных миндалин; сохранение ее при тон-зиллэктомии также может создавать условия для развития здесь абсцесса (рис. 3.16).
Причиной паратонзиллита может явиться распространение инфекции при воспалении кариозных зубов на паратонзиллярную клетчатку — одонтогенный паратонзиллярный абсцесс. Возможны травматическая природа возникновения пара-тонзиллярного абсцесса, гематогенный путь поражения паратонзиллярной клетчатки при острых инфекционных заболеваниях.
По клинико-морфологическим изменениям выделяют три фор-

|
Рис. 3.16.Паратонзиллярный абсцесс.
мы паратонзиллита — отечную (5% случаев), ин-фильтративную (20 % случаев) и абсцедирующую (75 % случаев). По существу эти формы являются последовательными стадиями процесса воспаления паратон-зиллярной клетчатки.
Клиника.Воспаление паратонзиллярной клетчатки чаще носит односторонний характер. Обычно возникает после перенесенной ангины или очередного обострения хронического тонзиллита, в период выздоровления. Появление односторонней интенсивной боли позволяет предположить развитие осложнения.
Локализация паратонзиллита различна:
• передневерхняя {супратонзиллярная) — около верхнего по
люса миндалины, между капсулой миндалины и верхней
частью небноязычной (передней) дужки;
• задняя паратонзиллярная локализация — между миндали
ной инебноглоточной (задней) дужкой;
• нижняя паратонзиллярная локализация — между нижним
полюсом миндалины и боковой стенкой глотки;
• боковая (латеральная) локализация — между средней час
тью миндалины и боковой стенкой глотки.
На первом месте по частоте стоит супратонзиллярный абсцесс (более 70 %), на втором — задний (16 %), далее нижний (7 %), боковой (4 %).
Заболевание имеет общие и местные признаки. Из общих признаков характерны относительно тяжелое состояние в связи с интоксикацией, повышением температуры тела до 39—40 °, слабость. Общее состояние утяжеляется и в связи с мучительной болью в горле, резко возрастающей при глотании, нарушением сна, невозможностью приема пищи и проглатывания слюны.
В результате воспаления мышц глотки и частично мышц шеи и шейного лимфаденита возникает болевая реакция при поворотах головы, больной держит голову набок и поворачивает ее при необходимости вместе с корпусом.
Местные признаки характерны — выраженная односторонняя боль с иррадиацией в ухо, зубы. Боль настолько усиливается при глотании, что больной отказывается от приема пищи и питья, а слюна стекает из угла рта. Характерен выра-
женный в разной степени тризм — тонический спазм жевательной мускулатуры, из-за чего затруднена фарингоскопия, рот открывается не полностью, а всего на 1—2 см. Появление теизма у больного с паратонзиллитом является косвенным признаком перехода процесса в стадию абсцедирования. В результате открытой гнусавости, обусловленной парезом мышц небной занавески, речь становится невнятной, с носовым оттенком.
Регионарные лимфатические узлы увеличены, болезненны на стороне поражения, угол нижней челюсти часто не пальпируется.
В крови лейкоцитоз 10,0—15,010у/л, формула крови со сдвигом влево, повышается СОЭ.
Самопроизвольное вскрытие абсцесса может наступить на 4—6-й день заболевания, после чего улучшается состояние и снижается температура тела. Однако в части случаев спонтанного вскрытия не происходит и процесс распространяется в парафарингеальное пространство. Такой исход возможен при боковой локализации и ведет к тяжелому осложнению — развитию парафарингита.
Фарингоскопическая картина зависит от локализации инфильтрата. При передневерхней локализации отмечается резкое шаровидное выбухание в области верхнего полюса миндалины, которая вместе с небными дужками и мягким небом оказывается смещена к средней линии, язычок при этом смещен в противоположную сторону. При задней локализации отмечается выраженная припухлость в области небно-глоточ-ной дужки и боковой стенке глотки. Небная миндалина и язычок отечны, инфильтрированы и смещены кпереди. При нижней локализации паратонзиллита отек может распространяться на верхний отдел гортани, вызывая ее стенозирование. Эта форма паратонзиллита имеет менее выраженные фарингоскопические признаки. Отмечаются отек и инфильтрация нижних отделов дужек, нижнего полюса миндалины и прилежащей части корня языка.
Диагностика.Вследствие резко выраженной и патогномич-ной симптоматики диагностика не вызывает затруднений и часто картина становится явной даже без фарингоскопического осмотра. В затруднительных случаях, а также для определения локализации гнойника помогает диагностическая пункция толстой иглой в области наибольшего выбухания.
Лечение.Зависит от стадии паратонзиллита.
При отечной и инфильтративной стадиях показаны противовоспалительная терапия — в основном антибиотики пени-Циллинового, цефалоспоринового ряда или макролиды (фенок-симетилпенициллин, ампициллин, цефазолин, клафоран, оле-ндомицин, кларитромицин и др.), детоксикационная и нтигистаминная терапия, жаропонижающие средства, аналь-
|
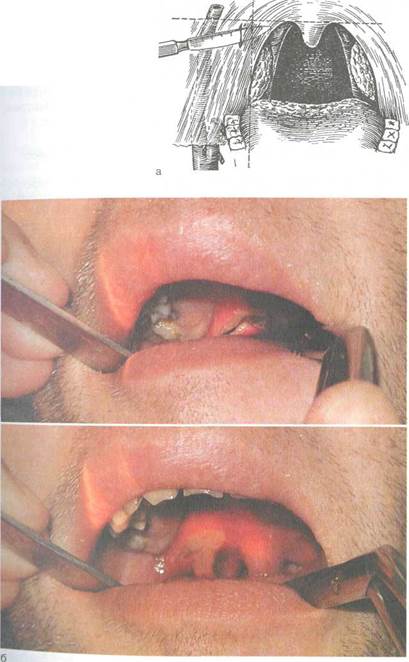
| Рис 3.17. Вскрытие паратонзиллярного абсцесса. а _ схема разреза; б - эвакуация гнойного содержимого. |
гетики. В некоторых случаях целесообразно вскрытие паратон-зиллита и в стадии инфильтрации, поскольку это снимает напряжение тканей, оказывает дренирующий эффект, прекращает нарастание воспалительного процесса и предупреждает переход его в гнойную форму.
Наличие паратонзиллита в стадии абсцедирования является показанием для экстренного оперативного вмешательства—
вскрытия паратонзиллярного абсцесса с одновременным назначением противовоспалительной терапии.
Вскрытие абсцесса производят после местного обезболивания с использованием аппликационной или инфильтрационной анестезии. Разрез проводят в участке наибольшего выбухания, а если такого ориентира нет, то в месте, где обычно происходит самопроизвольное вскрытие: в участке перекреста двух линий — горизонтальной, проходящей по нижнему краю мягкого неба здоровой стороны через основание язычка, и вертикальной, которая проходит вверх от нижнего конца небно-язычной дужки на стороне поражения (рис. 3.17). Ин-цизия в этом участке менее опасна с точки зрения ранения крупных кровеносных сосудов. Разрез скальпелем делают в сагиттальном направлении на глубину не более 1—1,5 см и длиной 2 см, затем в разрез вводят кровоостанавливающий зажим или инструмент Гартмана и расширяют разрез, одновременно разрушая возможные перемычки в полости абсцесса.
Таким же образом вскрывают абсцессы и при другой локализации. Через сутки края раны вновь разводят для лучшего опорожнения гнойника.
В тех случаях, когда в анамнезе у больного выявляются частые ангины или при затяжном течении процесса, отсутствии эффекта от предыдущих вскрытий абсцессов, при появившихся признаках осложнений — сепсиса, парафарингита, флегмоны шеи, медиастинита и др., показана абсцесстонзиллэкто-мия.
При наличии хронического тонзиллита и частых ангинах в анамнезе удаляют обе миндалины, при этом первой удаляют пораженную миндалину.
Преимущества такой тактики состоят в том, что полностью элиминируется гнойный очаг при любой его локализации, обеспечивается быстрое выздоровление не только от паратонзиллита, но и от хронического тонзиллита и, как правило, исключаются рецидивы заболевания, предупреждаются его тяжелые осложнения. Технические трудности и тяжесть операции вполне преодолимы. После инфильтрационной анестезии 1 % раствором новокаина или тримекаина мягких тканей вокруг миндалины уменьшается тризм, что улучшает обзор. Тон-зиллэктомию проводят по известным правилам. После полной
 отсепаровки небно-язычной и небно-глоточной дужек выделяют верхний полюс миндалины, при этом обычно вскрывается абсцесс, который в значительной мере отслоил миндалину от ее ложа. Отсепаровывают оставшиеся участки и на нижний полюс накладывают петлю Бохона. После смены инструментов (в связи с гнойной первой операцией) производят тонзиллэк-томию с другой стороны. Больные удовлетворительно переносят операцию, и состояние их нормализуется гораздо быстрее, чем при простом вскрытии паратонзиллита.
отсепаровки небно-язычной и небно-глоточной дужек выделяют верхний полюс миндалины, при этом обычно вскрывается абсцесс, который в значительной мере отслоил миндалину от ее ложа. Отсепаровывают оставшиеся участки и на нижний полюс накладывают петлю Бохона. После смены инструментов (в связи с гнойной первой операцией) производят тонзиллэк-томию с другой стороны. Больные удовлетворительно переносят операцию, и состояние их нормализуется гораздо быстрее, чем при простом вскрытии паратонзиллита.
3.5.2. Парафарингеальный (окологлоточный) абсцесс
Парафарингеальный абсцесс — нагноение клетчатки парафа-рингеалъного пространства. Относится к тяжелым и опасным заболеваниям. Наиболее частой причиной инфицирования являются ангины, обострение хронического тонзиллита, одонто-генные процессы, воспалительные заболевания полости носа и околоносовых пазух, травма слизистой оболочки глотки.
Клиника.Характерна резкая односторонняя боль в горле, усиливающаяся при глотании, тризм жевательной мускулатуры — больной с трудом раскрывает рот. Голова наклонена в "больную" сторону. Инфильтрация и резкая болезненность при пальпации боковой поверхности шеи, увеличенные болезненные лимфатические узлы на стороне поражения. Общее состояние тяжелое, высокая температура тела — до 40 °С. Велика опасность распространения гнойного процесса по ходу сосудисто-нервного пучка в средостение, возможны сосудистые нарушения — флебит, тромбофлебит яремных вен, кровотечение из эрозированных крупных сосудов.
При фарингоскопии — отек и гиперемия боковой стенки глотки с распространением на мягкое небо, язычок; небная миндалина на стороне поражения выпирает кнаружи.
Лечение.При парафарингеальном абсцессе необходимо экстренное оперативное вмешательство, которое может осуществляться двумя подходами.
Наружный применяют при распространенном процессе. Производят разрез вдоль переднего края грудиноключично-со-сцевидной мышцы, затем углубляются послойно до парафа-рингеального пространства у угла нижней челюсти. Раскрытие гнойника должно быть широким, а при больших его размерах вскрытие производят с разных сторон для обеспечения полного дренирования. После вскрытия абсцесса и опорожнения полость промывают раствором антибиотиков и дренируют перчаточной резиной. Накладывают повязку. Перевязки делают дважды в сутки. В послеоперационном периоде назначают антибиотики, детоксикационную терапию, симптоматические средства.
Внутриротовой способ — вскрытие абсцесса через тонзил-
яоную нишу производят в месте наибольшего выбухания, ятем широко разводят инструментом Гартмана или мягким сосудистым зажимом. Следует иметь в виду возможность травмирования крупных сосудов, поэтому вмешательство требует большой осторожности.
В некоторых случаях наружный подход сочетают с наложением сквозной контрапертуры в области тонзиллярной ниши.
3.5.3. Ретрофарингеальный (заглоточный) абсцесс
Ретрофарингеальный абсцесс — гнойное воспаление лимфатических узлов и рыхлой клетчатки между фасцией глоточной мускулатуры и предпозвоночной пластинкой шейной фасции. Заболевание встречается почти исключительно в детском возрасте в связи с тем, что лимфатические узлы и рыхлая клетчатка в этой области хорошо развиты до четырехлетнего возраста, а затем претерпевают инволюцию. Чаще всего заглоточный абсцесс возникает в результате заноса инфекции в лимфатические узлы при мелкой травме, остром ринофарингите, острых инфекционных заболеваниях, ангине, остром воспалении среднего уха и слуховой трубы.
Клиника.Первыми признаками заболевания обычно является боль в горле, усиливающаяся при глотании. Ребенок отказывается от пищи, становится плаксивым, беспокойным, нарушается сон. Температура тела повышается до 39—40 °С. При локализации абсцесса в носоглотке затрудняется носовое дыхание, появляется гнусавость. Расположение гнойника в средней и нижней части глотки может вызвать затруднение дыхания, голос становится хриплым, появляются приступы удушья.
При фарингоскопии определяются опухолевидный отек и инфильтрация тканей задней стенки глотки, болезненной при пальпации, иногда можно определить флюктуацию в области инфильтрата. Образование занимает центральную часть при локализации процесса в средней и нижней частях глотки и боковую при локализации в носоглотке.
Реакция регионарных лимфатических узлов значительна, их припухлость и боль заставляют ребенка держать голову в вынужденном положении, наклоненной в "больную" сторону.
В анализах крови обнаруживают воспалительную реакцию — лейкоцитоз до 10,0-20,0-109/л, СОЭ до 40 мм/ч. Болезнь продолжается 7—8 дней, а иногда и дольше.
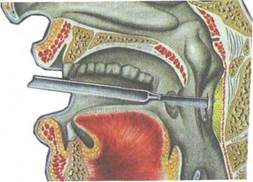
Лечение.При выявлении абсцесса заглоточного пространства показано его немедленное вскрытие (рис. 3.18). При этом необходимо предупредить аспирацию гноя в нижележащие пути с помощью предварительного отсасывания гноя при пунк-Ции. Разрез делают в месте наибольшего выбухания, но не

|
Рис. 3.18. Вскрытие заглоточного абсцесса.
далее 2 см от средней линии. Для предупреждения слипания краев разреза их разводят инструментом Гартмана или корнцангом. После вскрытия следует продолжить полоскания горла антисептиками, назначают общую антибактериальную терапию.
Дата добавления: 2015-01-24; просмотров: 1653;
