ОСЛОЖНЕНИЯ, ВОЗНИКАЮЩИЕ ВО ВРЕМЯ И ПОСЛЕ УДАЛЕНИЯ ЗУБА
Осложнения могут возникнуть как во время операции, так и спустя какой-то срок после нее. Они бывают общие и местные.
К общим осложнениям относятся обморок, коллапс, изредка — шок. Причиной их чаще всего является психоэмоциональное напряжение больного, вызванное обстановкой хирургического кабинета, страхом перед предстоящей операцией, реже — боль при недостаточно хорошо выполненной местной анестезии. Это приводит к нейрорефлекторным сосудистым изменениям, вплоть до глубоких гемодинамических и циркуляторных расстройств. Борьба с общими осложнениями ведется в соответствии с принципами неотложной терапии (см. с. 87).
Местные осложнения, возникающие во время' удаления зуба
Перелом коронки или корня удаляемого зуба— самое частое из всех местных осложнений. В некоторых случаях оно связано со значительным поражением зуба кариозным процессом, иногда зависит от анатомических особенностей строения корня и окружающей костной ткани (длинные, тонкие или сильно изогнутые корни при толстых межкорневых перегородках и неподатливых стенках лунки, неравномерное утолщение или значительное расхождение корней). Довольно часто это осложнение возникает вследствие нарушения техники операции: неправильного наложения щипцов, недостаточно глубокого их продвигания, резких движений во время вывихивания зуба, грубого и неправильного применения элеватора и т. д.
В случае перелома корня зуба необходимо продолжить вмешательство и удалить его. Оставление отломанной части корня, как правило, приводит к развитию воспалительного процесса в окружающих тканях. Повторная операция в этом случае проводится через 7—10 дней, к этому сроку воспалительные явления обычно стихают.
Перелом и вывих соседнего зуба может произойти, если этот зуб поражен кариозным процессом или недостаточно устойчив и его используют в качестве опоры во время работы элеватором. При переломе соседнего зуба надо решить вопрос о целесообразности его сохранения и возможности дальнейшего консервативного лечения. При неполном вывихе следует укрепить зуб шиной, при полном вывихе — произвести реплантацию.
Проталкивание корня зуба в мягкие ткани иногда происходит во время удаления третьего нижнего большого коренного зуба. Этому способствует рассасывание в результате патологического процесса тонкой внутренней стенки альвеолы или отламыванве ее во время операции. При грубой работе элеватором, когда альвеолу не фиксируют пальцами левой руки, вывихнутый корень смещается под слизистую оболочку альвеолярной части челюсти в язычную
сторону. При попытке извлечь корень его часто проталкивают еще глубже в ткани подъязычной, реже — поднижнечелюстной области.
Если корень находится под слизистой оболочкой альвеолярной части челюсти и прощупывается пальцем, то его удаляют после рассечения тканей над ним. Когда удаленный корень обнаружить яе удается, делают рентгенограмму нижней челюсти в прямой и боковой проекциях, по которым устанавливают расположение корня в мягких тканях. Корень, сместившийся в ткани заднего отдела подъязычной или поднижнечелюстной области, удаляют в условиях стационара.
Повреждение десныи мягких тканей полости рта происходит в результате нарушения техники операции и грубой работы врача. Так, при неполном отделении круговой связки от шейки зуба соединенная с ним десна может разорваться во время выведения зуба из лунки. Чаще всего это случается при удалении зубов нижней челюсти. Происходит разрыв слизистой оболочки с язычной стороны лентообразной формы.
Иногда щипцы накладывают и продвигают на корень или зуб не под контролем зрения, а вслепую (илохое открывание рта, недостаточное освещение операционного поля). Бывает так, что щечки щипцов захватывают десну, раздавливая ее во время смыкания щипцов и вывихивания зуба.
Разрыв слизистой оболочки может произойти, когда щечки щипцов продвигают глубоко под десну, пытаясь захватить верхнюю часть альвеолы. Если десна отделена от кости недостаточно хорошо, то она разрывается вдоль щечек. Предотвратить это осложнение удается путем рассечения десневых сосочков и круговой связки с наружной и внутренней сторон у двух соседних зубов и отделением слизистой оболочки десны на более значительном протяжении.
Ранение слизистой оболочки щеки, твердого неба, подъязычной области, языка может произойти при соскальзывании инструмента во время продвигания щечек щипцов или элеватора. Для профилактики этого осложнения врач должен обхватить пальцами левой руки альвеолярный отросток в области удаляемого зуба и защитить окружающие его ткани от случайного повреждения.
Ранение мягких тканей полости рта ведет к кровотечению. Останавливают его путем наложения швов на поврежденную слизистую оболочку. Размозженные участки десны отсекают, разорванные — сближают швами.
Отло-м участка альвеолярного отростка. Наложение щечек щипцов на края лунки нередко сопровождается отломом. небольшого участка кости. Обычно это не отражается на последующем заживлении.
Иногца в результате патологического процесса в периодонте происходит замещение его костной тканью и корень зуба плотно спаивается со стенкой альвеолы. Во время удаления такого зуба происходит отлом различных по величине участков альвеолярного отростка. Часто их извлекают вместе с зубом, к которому они ирипаяны. Если отломанный участок кости не извлекается из
| s* |
лунки вместе с зубом, то его отделяют гладилкой или распатором от мягких тканей и удаляют. Образовавшиеся острые края кости сглаживают.
Удаление третьего нижнего большого коренного зуба штыковид-ным или прямым элеватором иногда приводит к отлому язычной стенки альвеолы. Грубое использование этих инструментов при удалении верхнего третьего большого коренного зуба сопровождается в некоторых случаях отрывом заднего отдела альвеолярного отростка, иногда с частью бугра верхней челюсти. Рассчитывать на прижив-ление отломанного участка кости не приходится, его удаляют, рану зашивают или тампонируют марлей, пропитанной йодоформной жидкостью.
Наложение щечек щипцов на альвеолярный отросток и применение большого усилия во время удаления верхних первого и второго больших коренных зубов могут вызвать отлом альвеолярного отростка вместе с соседними зубами и участком дна верхнечелюстной пазухи. Когда отломанная часть альвеолярного отростка сохраняет связь с мягкими тканями, ее депонируют и фиксируют проволочной или пластмассовой шиной. В остальных случаях ее удаляют, а края раны сближают и зашивают наглухо.
Вывих нижней челюсти может произойти при широком открывании рта и надавливании на челюсть щипцами или элеватором во время удаления нижних малых и больших коренных зубов, что чаще наблюдается у лиц пожилого возраста. Обычно возникает передний односторонний, реже — двусторонний вывих. Клиническая картина его довольно типична: больной не может закрыть рот. При одностороннем вывихе нижняя челюсть смещена в неповрежденную сторону, при двустороннем — вперед.
При фиксации нижней челюсти левой рукой во время операции устраняется возможность этого осложнения. Если произошел вывих нижней челюсти, то его вправляют по описанной в соответствующем разделе методике.
Перелом нижней челюсти. Это осложнение весьма редкое и встречается, по данным литературы, в 0,3% всех случаев переломов нижней челюсти. Перелом нижней челюсти чаще всего происходит вследствие чрезмерного усилия при удалении третьего, реже — второго больших коренных зубов элеватором или долотом. Развитию этого осложнения способствует истончение или рассасывание кости в результате предшествовавшего патологического процесса (радикулярная или фолликулярная киста, амелобластома, хронический остеомиелит и др.). У пожилых людей вследствие атрофии костной ткани челюсти прочность ее снижается.
Перелом челюсти, возникший во время удаления зуба, не всегда распознается сразу. В послеоперационном периоде у больного возникают боль в челюсти, затрудненное и болезненное открывание рта, невозможность разжевывания пищи. Часто эти явления врач связывает с возможным развитием воспалительного процесса в лунке удаленного зуба. Только после тщательного клинического обследования и рентгенографии удается установить перелом. '
132 |
Лечение больного с переломом нижней челюсти заключается в репозиции отломков и фиксации их назубными шинами или путем внеочагового или внутриочагового остеосинтеза.
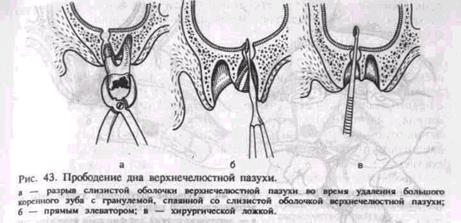
Прободение (перфорация) дна верхнечелюстной пазухи может произойти во время удаления верхних больших, реже — малых коренных зубов. Этому способствуют анатомические особенности взаимоотношения между корнями этих зубов и дном верхнечелюстной пазухи. При пневматическом типе строения пазухи верхушки корней больших и малых коренных зубов отделены от ее дна тонкой костной перемычкой. В области первого и второго больших коренных зубов толщина ее бывает 0,2—1 мм. Иногда верхушки корней этих зубов вдаются в пазуху и выступают над ее дном.
В результате хронического периодонтита кость, отделяющая корни зубов от верхнечелюстной пазухи, рассасывается, ткань патологического очага спаивается с ее слизистой оболочкой. При удалении такого зуба слизистая оболочка пазухи разрывается, образуется сообщение ее с полостью рта через лунку удаленного зуба (рис. 43, а).
Перфорация дна верхнечелюстной пазухи может произойти и по вине врача. Это бывает при травматичном удалении зуба щипцами или элеватором (рис. 43, б), разъединении корней в области бифуркации долотом, а также во время обследования лунки хирургической ложкой, когда ее грубо продвигают вверх, пытаясь с усилием удалить грануляционную ткань со дна лунки (рис. 43, в).
В случае прободения верхнечелюстной пазухи из лунки удаленного зуба выделяется кровь с пузырьками воздуха. Во время выдоха через нос, зажатый пальцами, воздух со свистом выходит из лунки. Хирургическая ложка беспрепятственно погружается на большую глубину. В отдельных случаях наблюдается кровотечение из соответствующей половины носа. При наличии гнойного процесса в пазухе из лунки зуба выделяется гной.
При вскрытии верхнечелюстной пазухи и отсутствии в ней воспалительного процесса следует добиться образования в лунке кро-
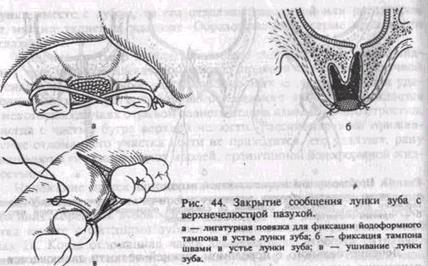
вяного сгустка. Для предохранения его от механического повреждения и инфицирования лунку прикрывают йодоформной турундой. Для удержания ее можно изготовить каппу из быстротвердеющей пластмассы или наложить лигатурную в виде восьмерки повязку на два соседних зуба (рис. 44, а). Используют также съемный протез больного.
Если сгусток в лунке сразу не образовался, то на устье ее накладывают небольшой йодоформный тампон и фиксируют его щелковыми швами к краям десны (рис. 44, б) или делают каппу. Через несколько часов после операции лунка заполняется кровью, образуется сгусток. Тампон сохраняется 5—7 дней. В этот период сгусток в лунке организуется, разорванная слизистая оболочка пазухи спаивается и начинает рубцеваться.
Тампонада всей лунки при прободении дна верхнечелюстной пазухи является грубой ошибкой, так как тампон препятствует образованию кровяного сгустка и поэтому способствует формированию постоянного хода в пазуху и развитию синуита.
При значительном дефекте дна верхнечелюстной пазухи добиться образования сгустка в ране не удается. В этом случае стенки лунки частично скусывают или спиливают фрезой, сглаживают острые выступы кости, края десны над лункой сближают и ушивают наглухо, без натяжения шелковыми или капроновыми швами (рис. 44, в). Если таким путем ушить лунку не удается, производят пластическое закрытие дефекта местными тканями. С наружной стороны альвеолярного отростка выкраивают и отделяют от кости слизисто-над-костничный лоскут трапециевидной формы (рис. 45, а). После иссечения слизистой оболочки вокруг лунки удаленного зуба (рис. 45, б) и рассечения надкостницы у основания лоскута его перемещают на область дефекта и подшивают к слизистой оболочке
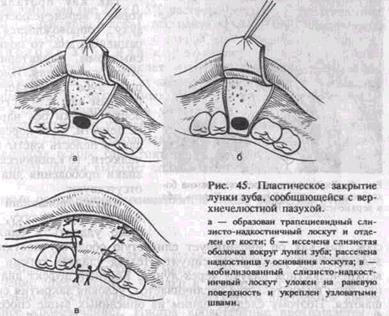
неба и краям раны (рис. 45, в). Для создания лучших условий заживления раны ее покрывают тонким слоем йодоформной марли и надевают предварительно изготовленную защитную пластинку из быстротвердеющей пластмассы.
Проведение описанных мероприятий не приводит к устранению перфорации, если в верхнечелюстной пазухе имеется воспалительный процесс.
Проталкивание корня зуба в верхнечелюстную пазуху происходит при неправильном продвигании щипцов или прямого элеватора, когда корень удаляемого зуба отделен от дна пазухи тонкой костной пластинкой или она в результате патологического процесса полностью рассосалась. Надавливая на корень зуба щечкой инструмента (вместо введения щечки между корнем и стенкой лунки), его смещают в верхнечелюстную пазуху. Иногда при этом отламывается небольшой участок кости и он тоже попадает в пазуху. В некоторых случаях во время сведения ручек щипцов при недостаточно глубоком наложении щечек корень выскальзывает из охватывающих его щечек и попадает в пазуху.
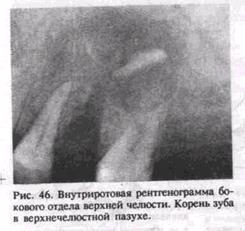
Когда при удалении корня вскрывается верхнечелюстная пазуха и корень не обнаруживается, делают рентгенограммы придаточных полостей носа и внутриротовые рентгенограммы в разных проекциях. Рентгенологическое исследование позволяет определить наличие корня в верхнечелюстной пазухе и уточнить его локализацию (рис. 46). В последнее время для этой цели используют волоконную оптику. Ринофиброскоп вводят в дефект дна верхнечелюстной пазухи через лунку удаленного зуба и осматривают ее.
|
Так как проталкивание корня в верхнечелюстную пазуху сопровождается перфорацией ее дна, то появляются симптомы, характерные для этого осложнения. Иногда корень зуба оказывается смещенным под слизистую оболочку пазухи без нарушения ее целости. Если корень попадает в полость кисты верхней челюсти, то клинические признаки прободения дна пазухи отсутствуют.
Корень, попавший в верхнечелюстную пазуху, необходимо удалить в ближайший
срок, так как он инфицирует слизистую оболочку пазухи, в результате чего развивается синуит. Нельзя удалять корень зуба из верхнечелюстной пазухи через лунку. Костный дефект дна пазухи при этом вмешательстве увеличивается, условия закрытия его ухудшаются. Поэтому следует одним из описанных выше способов добиваться устранения перфорации дна пазухи. Затем больного направляют в стационар. Корень извлекают через трепанационное отверстие в передненаружной стенке верхнечелюстной пазухи. При развившемся синуите выполняют все этапы радикальной операции верхнечелюстной пазухи. При необходимости одновременно производят пластическое закрытие дефекта дна пазухи.
Невропатия нижнего луночкового нерва возникает вследствие повреждения его в нижнечелюстном канале при удалении больших коренных зубов. Верхушечный отдел корней этих зубов находится в непосредственной близости от нижнечелюстного канала. В некоторых случаях в результате хронического периодонтита кость между верхушечной частью корня и стенкой нижнечелюстного канала рассасывается. Во время вывихивания корня элеватором из глубоких отделов лунки можно травмировать нерв, в результате чего частично или полностью нарушается его функция: появляется боль в челюсти, онемение нижней губы и подбородка, снижение или выпадение чувствительности десны, снижение электровозбудимости пульпы зубов на пораженной стороне.
Обычно все эти явления через несколько недель постепенно проходят. При выраженном болевом симптоме назначают анальге-тики, физиотерапию импульсными токами, ультрафиолетовое облучение. Для ускорения восстановления функции нерва назначают курс инъекций витамина Bi (по 1 мл 6% раствора через день, 10 инъекций). Проводят электрофорез 2% раствора новокаина (5—6 процедур по 20 мин) или 2% раствора новокаина с 6% раствором витамина Bi (5—10 процедур по 20 мин). Хорошие результаты дает введение внутрь в течение 2—3 нед витамина Вг (по 0,005 г 2 раза
в день) и витамина С (по 0,1 г 3 раза в день), а также до 10 инъекций дибазола (по 2 мл 0,5% раствора через день), галантамина (по 1 мл 1 % раствора в день), экстракта алоэ (по 1 мл ежедневно), витамина В и (по 1 мл 0,02% раствора через день).
Аспирация зуба или корня может привести к обтурации дыхательных путей. Возникает нарушение внешнего дыхания, вплоть до асфиксии. В этом случае срочно производят трахеотомию. Инородные тела из дыхательных путей удаляют с помощью брон-хоскопа в специализированном учреждении.
При проматывании удаленного зуба с острыми краями коронки травмируется слизистая оболочка глотки, появляется боль при глотании, которая вскоре самостоятельно проходит. Зуб из желудоч-но-кишечного тракта выходит естественным путем.
Местные осложнения, возникающие после удаления зуба
Кровотечение
Удаление зуба, как всякая другая операция, сопровождается кровотечением. Через несколько минут кровь в лунке свертывается, кровотечение прекращается. Однако в некоторых случаях оно самостоятельно не останавливается, продолжается длительное время (первичное кровотечение). Иногда кровотечение прекращается в обычные сроки, но спустя некоторое время появляется вновь (вторичное кровотечение). Продолжительные кровотечения чаще всего обусловлены местными причинами, реже — общими.
Местные причины. В большинстве случаев первичное кровотечение возникает из сосудов мягких тканей и кости вследствие травматично проведенной операции с разрывом или размозжением десны и слизистой оболочки полости рта, отломом части альвеолы, межкорневой или межальвеолярной перегородки. Кровотечение из глубины лунки обычно связано с повреждением сравнительно крупной зубной веточки нижней альвеолярной артерии. Обильным кровотечением может сопровождаться удаление зуба при развившемся в окружающих тканях остром воспалительном процессе, так как сосуды в них расширены и не спадаются.
У некоторых больных после удаления зуба под влиянием действия адреналина, применяемого вместе с анестетиком при обезболивании, наступает раннее вторичное кровотечение. Вначале адреналин вызывает сокращение стенок артериол в ране, но через 1—2 ч наступает вторая фаза его действия — расширение сосудов, вследствие чего и может возникнуть кровотечение. Позднее вторичное кровотечение из лунки происходит через несколько дней после удаления зуба. Оно связано с развитием воспалительного процесса в ране и гнойным расплавлением организующихся тромбов в сосудах, поврежденных во время операции.
Общие причины. Длительные кровотечения после удаления зуба бывают при заболеваниях, характеризующихся нарушением процесса свертывания крови или нарушениями сосудистой системы.
К ним относятся геморрагические диатезы: гемофилия, тромбоци-топеническая пурпура (болезнь Верльгофа), геморрагический вас-кулит, геморрагический ангиоматоз (болезнь Рендю — Ослера), ангиогемофилия (болезнь Виллебранда), С-авитаминоз; заболевания, сопровождающиеся геморрагическими симптомами: острый лейкоз, инфекционный гепатит, септический эндокардит, сыпной и брюшной тиф, скарлатина и др.
Процесс свертывания крови нарушается у больных, получающих антикоагулянты непрямого действия, подавляющие функцию образования протромбина печенью (неодикумарин, фенилин, синкумар), а также при передозировке антикоагулянта прямого действия — гепарина. Склонность к кровотечению наблюдается у больных, страдающих гипертонической болезнью.
В результате длительного кровотечения, вызванного местными или общими причинами, и связанной с этим кровопотерей общее состояние больного ухудшается, появляются слабость, головокружение, бледность кожных покровов, акроцианоз. Пульс учащается, может снизиться артериальное давление. Лунка удаленного зуба, альвеолярный отросток и соседние зубы покрыты кровяным сгустком, из-под которого вытекает кровь.
Местные способы остановки кровотечения. Пинцетом и хирургической ложкой удаляют кровяной сгусток, марлевыми тампонами высушивают лунку и окружающие участки альвеолярного отростка. Осмотрев рану, определяют причину кровотечения, его характер и локализацию.
Кровотечение из поврежденной слизистой оболочки чаще бывает артериальным, кровь вытекает пульсирующей струёй. Остановку такого кровотечения производят путем наложения швов на рану и сближения ее краев, перевязки сосуда или прошивания тканей. При наложении швов на разорванную десну иногда приходится произвести мобилизацию краев раны, отслоить от кости слизистую оболочку вместе с надкостницей. Кровотечение из мелких сосудов можно остановить электрокоагуляцией кровоточащего участка тканей.
Кровотечение из стенок лунки, межкорневой или межальвеолярной перегородки останавливают, сдавливая кровоточащий участок кости штыковидными или крампонными щипцами. Для введения щечек щипцов в лунку удаленного зуба в некоторых случаях нужно отслоить десну.
Для остановки кровотечения из глубины лунки производят ее тампонаду различными средствами. Простым и наиболее доступным методом является тугая тампонада йодоформной турундой. После удаления сгустка крови лунку орошают раствором перекиси водорода и высушивают марлевыми тампонами. Затем берут йодоформную турунду шириной 0,5—0,75 см и начинают тампонировать лунку с ее дна. Плотно придавливая и складывая турунду, постепенно заполняют лунку до краев (рис. 47). Если кровотечение возникло после удаления многокорневого зуба, лунку каждого корня тампонируют отдельно.
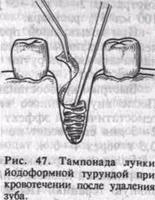
|
Для сближения краев раны и удерживания турунды в лунке поверх нее, отступя от края десны на 0,5—0,75 см, накладывают швы. Сверху на лунку помещают сложенную марлевую салфетку или несколько тампонов и просят больного сжать зубы. Через 20—30 мин марлевую салфетку или тампоны убирают и при отсутствии кровотечения отпускают больного. Если кровотечение продолжается, лунку вновь тщательно тампонируют.
Турунду из лунки извлекают только на 5—6-й день, когда начинается гранулирование ее стенок. Преждевременное удаление турунды может привести к повторному кровотечению.
Помимо йодоформной турунды, лунку можно тампонировать биологическим тампоном, кровоостанавливающей марлей «Оксицело-декс», а также марлей, пропитанной раствором тромбина, гемофо-бина, эпсилон-аминокапроновой кислоты или препаратом капрофер. Хороший гемостатический эффект дает введение в лунку рассасывающихся биологических гемостатических препаратов, приготовленных из крови человека (гемостатическая губка, фибринная пленка), крови и ткани животных (гемостатическая коллагеновая губка, желатиновая губка «Кровостан», губка антисептическая с гентамици-ном или канамицином, гемостатическая губка с амбеном).
При позднем вторичном кровотечении удаляют распавшийся кровяной сгусток из лунки, орошают ее антисептическим раствором, высушивают и заполняют каким-нибудь гемостатическим препаратом. Предпочтительно в этих случаях использовать губку антисептическую с канамицином или гентамицином, обладающую гемоста-тическими и противомикробными свойствами.
Общие способы остановки кровотечения. Одновременно с остановкой кровотечения местными способами применяют средства, повышающие свертывание крови. Их назначают после определения состояния свертывающей и противосвертывающей систем крови (развернутая коагулограмма). В экстренных случаях, до получения коагулограммы, внутривенно вводят 10 мл 10% раствора кальция хлорида или 10 мл 10% раствора глюконата кальция, или 10 мл 1 % раствора амбена. Одновременно с этими препаратами вводят внутривенно 2—4 мл 5% раствора аскорбиновой кислоты. В дальнейшем общую гемостатическую терапию проводят целенаправленно, исходя из показателей коагулограммы.
При кровотечении, связанном с низким содержанием протромбина в результате нарушения его синтеза печенью (гепатит, цирроз), назначают аналог витамина К — викасол. Внутримышечно вводят 1 мл 1% раствора этого препарата 1—2 раза в день, внутрь — по 0,015 г 2 раза в день. При повышенном уровне фибринолитической активности крови назначают эпсилон-аминокапроновую кислоту
внутрь по 2—3 r 3—5 раз в день или внутривенно капельно по 100 мл 5% раствора.
При повышенной проницаемости сосудистой стенки и кровотечении, связанном с передозировкой антикоагулянтов, целесообразно назначать внутрь рутин (содержит витамин Р) по 0,02—0,05 г 2—3 раза в день.
Быстрым кровоостанавливающим действием отличается дицинон. После внутривенного введения 2 мл 12,5% раствора препарата гемостатический эффект наступает через 5—15 мин. В последующие 2—3 дня его вводят по 2 мл внутримышечно или дают внутрь по 0,5 г через 4—6 ч.
Больным, страдающим гипертонической болезнью, одновременно с остановкой кровотечения местными средствами проводят гипотен-зивную терапию. После снижения артериального давления» кровотечение у них быстро прекращается.
При обильном и длительном кровотечении» не прекращающемся несмотря на проведенные общие и местные гемостатические лечебные мероприятия, показана срочная госпитализация больного. В стационаре тщательно осматривают послеоперационную рану и в зависимости от источника кровотечения проводят остановку его описанными ранее местными средствами. В соответствии с показателями коагулограммы осуществляют общую гемостатическую терапию. Выраженное гемостатическое действие оказывает прямое переливание крови или переливание свежецитратной крови.
Профилактика кровотечения. Перед удалением зуба необходимо выяснить, не было ли у больного длительных кровотечений после случайного повреждения тканей и произведенных ранее операций. При склонности к кровотечению перед хирургическим вмешательством делают общий анализ крови, определяют количество тромбоцитов, время свертывания крови и продолжительность кровотечения, составляют развернутую коагулограмму. При отклонении показателей гемостаза от физиологической нормы проводят мероприятия, направленные на повышение функциональной активности свертывающей системы крови (введение раствора кальция хлорида, аминокап-роновой и аскорбиновой кислоты, викасола, рутина и других препаратов), консультируют больного у гематолога или терапевта.
Удаление зубов больным с геморрагическими диатезами проводят в условиях стационара. Подготовку их к операции осуществляют совместно с гематологом. Под контролем коагулограммы назначают средства, нормализующие показатели гемостаза. При гемофилии вливают антигемофильную плазму, криопреципитат или антигемо-фильный глобулин, свежецитратную кровь; при тромбопении — тромбоцитарную взвесь, цельную кровь, витамины К и С. Изготовляют пластмассовую защитную пластинку.
Удаление зуба у таких больных стремятся выполнить с наименьшей травмой кости и окружающихмягких тканей. После удаления зуба лунку тампонируют гемостатической 1убкой, антисептической гемостатической губкой или сухой плазмой, накладывают защитную' пластинку. Прошивать края десны для удержания в лунке гемоста-
тических препаратов не рекомендуется, так как проколы слизистой оболочки являются дополнительным источником кровотечения.
В послеоперационном периоде продолжают общую терапию, направленную на повышение свертываемости крови (трансфузия крови, антигемофильной плазмы, криопреципитата, аминокапроновой и аскорбиновой кислот, назначение кальция хлорида, гемофобина, рутина, викасола). Гемостатические препараты в лунке оставляют до полного ее заживления. Таким больным не следует удалять одновременно несколько зубов.
Оказание неотложной хирургической стоматологической помощи больным с геморрагаческими диатезами проводят только в условиях стационара. Предоперационная подготовка предусматривает полный объем общих гемостатических мероприятий. После операции кровотечение останавливают общими и местными средствами.
Луночковая послеоперационная боль
После удаления зуба и прекращения действия анестетика в ране возникает незначительная боль. Выраженность ее зависит от характера травмы. Болевые ощущения чаще всего быстра проходят. Однако иногда через 1—3 дня после операции появляется резкая боль в области лунки удаленного зуба. Больные не спят ночами, принимают анальгетики, но боль не прекращается. Такая острая боль чаще всего является следствием нарушения нормального процесса заживления лунки зуба и развития в ней воспаления — альвеолита, реже — ограниченного остеомиелита лунки зуба. Кроме того, боль может быть обусловлена оставшимися острыми краями лунки или обнаженным, не покрытым мягкими тканями участком кости альвеолы.
Альвеолит. Альвеолит — воспаление стенок лунки — развивается часто после травматично- проведенной операции, снижающей защитные свойства тканей. Возникновению его способствуют: проталкивание в лунку во время операции зубных отложений или содержимого кариозной полости зуба; наличие оставшейся в ней патологической ткани, осколков кости и зуба; длительное кровотечение из раны; отсутствие в лунке кровяного сгустка или механическое разрушение его; нарушение больным послеоперационного режима и плохой уход за полостью рта.
Причиной альвеолита может стать инфекция, находящаяся в лунке, когда зуб удаляют по поводу острого и обострившегося хронического периодонтита или осложненного пародонтита. Предрасполагающим фактором является снижение общей иммунологи-ческой реактивности организма бального под влиянием перенесенных общих заболеваний и в пожилом возрасте.
При альвеолите в воспалительный процесс вовлекается вначале внутренняя компактная пластинка альвеолы, затем — более глубокие слои кости, развивается ограниченный острый остит. Иногда воспалительный процесс альвеолы приобретает гнойно-некротиче-^ий характер, возникает ограниченный остеомиелит лунки зуба.
или медиальной крыловидной мышцы открывание рта часто ограничено.
Явления острого воспаления держатся 6—8 дней, иногда 10 дней, затем они уменьшаются, процесс переходит в подострую и далее в хроническую стадию. Боль становится тупой, слабой. Общее состояние улучшается. Нормализуется температура тела. Отек и гиперемия слизистой оболочки становятся менее выраженными; уменьшается, затем исчезает болезненность при пальпации альвеолярного отростка. Исчезают отек тканей лица и проявления поднижнече-люстного лимфаденита.
Через 12—15 дней лунка зуба заполняется рыхлой, иногда вы-бухающей из нее патологической грануляционной тканью, при надавливании на которую выделяется гной. На рентгенограмме контуры внутренней компактной пластинки альвеолы нечеткие, ргй-мытые, выражены остеопороз кости и деструкция ее у альвеолярного края. В некоторых случаях, спустя 20—25 дней от начала острого периода, удается выявить мелкие секвестры.
Лечение. В острой стадии заболевания терапию начинают с ревизии лунки. После проводникового и инфильтрационного обезболивания удаляют из лунки разложившийся сгусток крови, патологическую ткань и имеющиеся в ней инородные тела. Затем ее обрабатывают из шприца слабым раствором антисептика или биологически активным препаратом: стафилококковым и стрептококковым бактериофагом, протеолитическими ферментами, лизо-цимом. После этого рану закрывают антибактериальной повязкой.
Стиханию воспалительных явлений и уменьшению боли способствует рассечение инфильтрированного участка надкостницы и слизистой оболочки. Разрез длиной 1,5—2 см делают по переходной складке и с внутренней стороны альвеолярного отростка, на уровне лунки зуба, до кости. Назначают внутрь антибиотики, сульфанил-амидные и антигистаминные препараты, анальгетики, аскорбиновую кислоту, проводят новокаиновые блокады, физиотерапию. Для повышения специфической иммунологической реактивности целесообразно подкожно ввести 0,5 мл адсорбированного стафилококкового анатоксина. Вторую инъекцию анатоксина в той же дозе делают спустя 7—10 дней.
После прекращения острых воспалительных явлений назначают поливитамины и стимуляторы неспецифической резистентности организма: метилурацил по 0,5 г или пентоксил по 0,2 г 3—4 раза в день, нуклеинат натрия по 0,2 г 3 раза в день. Одновременно проводят ультразвуковую или лазерную терапию очага воспаления.
Через 20—25 дней от начала острого воспалительного процесса из лунки удаляют хирургической ложечкой образовавшуюся патологическую грануляционную ткань и мелкие секвестры, тщательно выскабливают дно и стенки лунки. Рану обрабатывают антисептическим раствором, высушивают и рыхло тампонируют полоской марли, пропитанной йодоформной жидкостью. Перевязки (обработка
лунки антисептическим раствором и смена в ней йодоформной марли) проводят через 2—3 дня до образования на стенках и дне лунки молодой грануляционной ткани.
Острые края альвеолы. Луночковая боль может быть вызвана выступающими острыми краями лунки, травмирующими расположенную над ними слизистую оболочку. Острые края альвеолы чаще всего образуются после травматично проведенной операции, а также после удаления нескольких рядом стоящих зубов или одиночно расположенного зуба (вследствие атрофии кости на соседних участках) .
Боль появляется через 1—2 дня после удаления зуба, когда края десны над лункой начинают сближаться. Костные выступы травмируют расположенную над ними слизистую оболочку десны, раздражая находящиеся в ней нервные окончания. Боль усиливается во время жевания и при прикосновении к десне. Отличить эту боль от боли при альвеолите можно по отсутствию воспалительных явлений в области лунки и наличию в ней организующегося сгустка крови. При ощупывании лунки пальцем определяется выступающий острый край кости, возникает резкая боль.
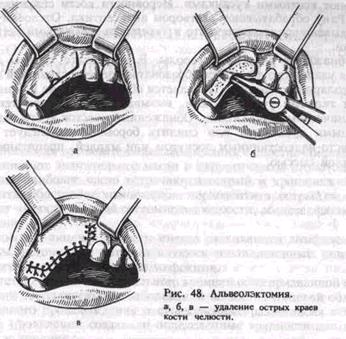
Для устранения боли производят операцию — альвеолэктомию:
во время которой удаляют острые края лунки (рис. 48). Под проводниковой и инфильтрационной анестезией делают дугообразный или трапециевидный разрез десны и отслаивают распатором от кости слизисто-надкостничный лоскут. Выступающие края лунки
удаляют костными кусачками. Неровности кости сглаживают фрезой. Рану обрабатывают раствором антисептика. Отслоенную десну укладывают на прежнее место и укрепляют узловатыми кетгутовыми швами.
Обнажение участка альвеолы. В результате травмы десны во время удаления зуба может образоваться дефект слизистой оболочки альвеолярного отростка. Появляется обнаженный, не покрытый мягкими тканями участок кости, вызывающий боль при тепловом и механическом раздражении. Обнаженный участок кости надо убрать костными кусачками или спилить бором. Рану следует закрыть слизисто-надкостничным лоскутом или марлей, пропитанной йодо-формной смесью.
Глава VI
ОДОНТОГЕННЫЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
Одонтогенные воспалительные заболевания челюстно-лицевой области занимают значительное место в хирургической стоматологии. Среди них наиболее часто встречаются острый и хронический периодонтиты, обострение хронического периодонтита, острый гнойный периостит челюсти, острый остеомиелит челюсти, абсцесс, флегмона, лимфаденит.
В челюстно-лицевой области иногда развиваются лимфадениты, флегмоны, источником которых яляются тонзиллогенные, риноген-ные, отогенные и другие очаги инфекции.
Отсутствие в течение длительного времени общепризнанной классификации воспалительных заболеваний челюстно-лицевой области одонтогенного происхождения и существенные разногласия в трактовке их проявлений создавали определенные трудности для диагностики и лечения.
Существует три основных научных воззрения на классификацию этих заболеваний, которые не утратили своей значимости по сей день, так как и в настоящее время по этому вопросу нет единой точки зрения.
Представители одного научного воззрения (П. П. Львов, А. А. Лимберг, В. М. Уваров, В. И. Лукьяненко и др.) все одонтогенные воспалительные заболевания считали проявлением остеомиелитиче-ского процесса. Они полагали, что острый периодонтит является первой фазой остеомиелита. Острый периостит челюсти они трактуют как ограниченную форму остеомиелита челюсти. По мнению В. М. Уварова, критерии дифференциальной диагностики между острым периодонтитом, периоститом, остеомиелитом весьма относительны. Многие годы эти положения создавали существенные трудности для диагностики, лечения, определения сроков нетрудоспособности пациентов с одонтогенными воспалительными заболеваниями.
Представители другого научного воззрения (Б. Б. Брансбург, И. Г. Лукомский, Г. Эйлер, В. Майер и др.) среди одонтогенных воспалительных процессов выделяли периодонтиты и остеомиелиты. И. Г. Лукомским проведено патологоанатомическое и клиническое разграничение острого периодонтита и остеомиелита. По его мнению, периостит челюсти и флегмона околочелюстных мягких тканей — различные проявления остеомиелитического процесса.
Сторонники третьей точки зрения на классификациюострыходонтогенных воспалительных процессов выделяют следующие за-
болевания: периодонтит, периостит, остеомиелит челюсти и воспалительные процессы в околочелюстных мягких тканях (абсцесс, флегмона). Эта классификация детально разработана А. И. Евдокимовым и Г. А. Васильевым и основана на характерных данных па-тологоанатомической картины и особенностях клинической симпто-матологии при этих заболеваниях.
Изучение различных проявлений острых одонтогенных воспалительных заболеваний позволило Г. А. Васильеву установить некоторые особенности их развития и обосновать разделение этих процессов на периодонтит, периостит, остеомиелит, абсцессы и флегмоны. Своеобразие острых гнойных воспалительных процессов связано с перемещением инфекционного фокуса из периодонтита в другие ткани: надкостницу альвеолярного отростка или челюсти, костную ткань, околочелюстныемягкие ткани. По мнению автора, «различные проявления одонтогенных воспалительных процессов следует рассматривать как непосредственно связанные друг с другом, в которых при нарастании количественных изменений возникают изменения качественные». Все это подтверждено патологоанатомиче-ской картиной указанных процессов и клинической картиной заболеваний.
Анализируя патологоанатомические данные при одонтогенном воспалении, В. В. Паникаровский и А. С. Григорьян (1973) выделяют транзиторную форму острого остита (острый гнойный периостит), который может иметь обратимый характер воспаления или перейти в другую форму остита (острый гнойный остеомиелит челюсти). Н. А. Груздев (1979) выделяет острый периодонтит, острый остит (периостит), острый остеомиелит и развившиеся на фоне периодонтита, периостита и остеомиелита воспалительные процессы в околочелюстных мягких тканях — абсцесс, флегмону, аденофлегмону, подкожную гранулему.
А. Г. Шаргородский (1985) предложил классификацию всех воспалительных заболеваний челюстно-лицевой области и шеи, среди которых выделяют группу воспалительных процессов одонтогенной и стоматогенной природы: периодонтит (острый и хронический);
периостит челюсти (острый — серозный и гнойный; хронический);
остит челюсти (острый — реактивно-транзиторная форма, хронический — рерафицирующий, гиперпластический); остеомиелит челюсти (острая, подострая, хроническая фазы, первично-хронический); абсцессы и флегмоны (острая, подострая стадии); лимфадениты (острые, хронические — продуктивный, продуктивный с обострением); воспаление верхнечелюстной пазухи (острый и хронический синуиты или гаймориты).
Классификации В. В. Паникаровского, А. С. Григорьяна, Н. А. Груздева, А. Г. Шаргородского отражают современное течение воспалительных заболеваний, связанных как с постоянным изменением возбудителей гнойной инфекции, характером защитных реакций и особенностями формирования иммунной реактивности, т. е. многообразными постоянно меняющимися факторами внешней и внутренней среды. Вместе с тем они подтверждают клинико-мор-
фологический принцип, разработанный А. И. Евдокимовым я Г. А. Васильевым в отношении одонтогенных воспалительных заболеваний. Это находит отражение в современных исследованиях учеников и последователей А. И. Евдокимова и Г. А. Васильева.
Соответственно этим классификациям различают: 1) периодонтит (острый, хронический, хронический в стадии обострения); 2) периостит (острый серозный, гнойный, хронический); 3) остеомиелит (острая, подострая, хроническая стадии, первично-хронический; хроническая фаза может быть в деструктивной, деструктивно-продуктивной или рерафицирующей и гиперпластической форме; последние две также считаются проявлениями первично-хронического остеомиелита челюсти); 4) абсцессы, флегмоны, лимфадениты.
Ряд авторов не выявили в развитии гнойно-воспалительного процесса ведущей роли специфических микробных агентов, а придают большое значение их количеству и возникающему повышению уровня их концентрации [Царев В. Н., 1993; Ушаков Р. В., 1992 ].
Для правильного клинического толкования каждого из одонтогенных воспалительных заболеваний необходимо выделять факторы, определяющие характеристику микробного возбудителя или возбудителей: вирулентность, токсикогенность и их инвазивность. Значительную роль играет качественный и количественный состав микрофлоры. Среди смешанной инфекции выделяются патогенные стафилококки, часто резистентные к антибиотикам. В последние годы определенную роль в этиологии острых одонтогенных воспалительных заболеваний отводят патогенным анаэробам и среди них обли-гатным.
Микробный фактор как причинный вызывает реакцию макроорганизма — многокомпонентную и взаимосвязанную систему различных приспособительных и защитных реакций организма. Развитие и течение одонтогенных воспалительных процессов определяются сложным процессом взаимодействия этих реакций и жизнедеятельностью гноеродных микроорганизмов. Среди различных приспособительных и компенсаторных реакций, определяемых как реактивность, решающее значение имеет состояние неспецифических и специфических защитных факторов.
Неспецифические реакции являются первичными и обеспечивают защиту организма при встрече его с возбудителями независимо от их видовой принадлежности. Специфические реакции, или иммунитет, определяют возможность защиты от конкретных антигенных раздражителей — микробов. Неспецифические факторы играют определенную роль при защите организма от условно-патогенных микроорганизмов. При попадании же в него облигатно-патогенных микробов включаются иммунные механизмы защиты. Неспсцифические и специфические защитные факторы организма работают не изолированно, а во взаимодействии в разные периоды онтогенеза и на разных фазах иммуногенеза. Отделить действие микроба или микробов от состояния противоиифекционной защиты организма нельзя. Оно определяет при разных микробных воздействиях компенсатор-ный характер ответной реакции или невозможность обеспечить про-
тиводействие антигенным раздражителям, когда развиваются воспалительные процессы различного характера. Это позволило выделить иммунологические варианты развития гнойно-воспалительных заболеваний — нормореактивный, гиперреактивный и гипореактив-ный (В. Н. Царев), три типа воспалительной реакции организма:
нормергическую, гиперергическую, гипергическую (А. И. Евдокимов).
При развитии воспалительных процессов следует помнить о возможности врожденныхили приобретенных иммунодефицитных состояний. Первичный, или врожденный, иммунодефицит обусловлен заболеваниями крови, диабетом, тиреоидитом, тиреотоксикозом, болезнью Аддисона, гаммаглобулинемией системы, рассеянным склерозом и др. Приобретенный дефицит иммунной системы может быть вторичным, возникающим вследствие таких сопутствующих патологических процессов, как хронические инфекции, сифилис, ревматизм, хронический гепатит, цирроз печени, синдром Съегрена, неспецифический артрит,, коллагеноз, системная красная волчанка, неспецифический язвенный колит и др. Необходимо также иметь в виду возрастной иммунодефицит, который наблюдается у детей и пожилых людей.
При одонтогенных воспалительных процессах можно наблюдать различные виды иммунопатологических состояний: аллергию, ауто-иммунные реакции, толерантность.
Нормальная реактивность обеспечивает адекватную реакцию организма на антигенное раздражение. Воспаление как защитная реакция носит компенсаторный характер (нормергическая воспалительная реакция). Иммунопатологические состояния и заболевания создают нарушение реактивности, когда воспаление из защитной реакции превращается в патологическую. Заболевание протекает в виде гиперергического и гипергического воспалений.
Типы воспалительной реакции отражаются в клинических проявлениях различных одонтогенных воспалительных заболеваний. Наиболее тяжело протекает воспаление при гиперреактивном типе, когда развиваются диффузные остеомиелиты челюстей, распространенные флегмоны. Последние могут иметь компенсированную, суб-компенсированную и декомпенсированную фазы (М. А. Губин).
Гипергический тип воспалительной реакции отличается медленным, вялым течением заболевания.
Развитие и течение острых одонтогенных воспалительных процессов зависит также от местных неспецифических и специфических защитных реакций.
Местные защитные факторы создают барьер на пути проникновения в организм микробов. Для развития острого одонтогенного воспалительного процесса большое значение имеют очаги инфекции в полости рта, вызывающие адгезивность (прилипаемость) бактерий. Это околоверхушечные зубные гранулематозные и гранулирующие очаги и околозубная бактериальная бляшка. Адгезивная способность микробов регулируется специфическими антителами, которые составляют первое звено антиинфекционной защиты в полости рта.
ротовая жидкость, слизистая оболочка полости рта, система костного ]цозга челюстей, лимфатические узлы, соединительная ткань обладают свойствами неспецифической и специфической защиты. Большое значение в развитии одонтогенных воспалительных процессов ;имеют анатомо-топографические особенности челюстей, околочелю-. ,стных тканей и в том числе кровеносные и лимфатические сосуды.
Дата добавления: 2015-01-21; просмотров: 3646;
