Как лечат варикозное расширение вен при беременности?
Специалист-флеболог назначает компрессионный трикотаж, лечебную физкультуру, лекарства, а если нужно – проводит операцию. Многие лекарства в виде гелей или мазей противопоказаны во время беременности.
Беременным женщинам разрешен прием «Детралекса», «Венорутона», который нельзя использовать в первые три месяца ожидания, но можно применять позже, а также во время грудного вскармливания.
После родов хирург-флеболог может провести склерозирование расширенных вен. При этом в сосуд вводят вещество, которое перекрывает кровоток.
Раньше варикозно расширенные вены удаляли, но в наши дни можно обойтись без вмешательств такого рода. Поэтому не нужно бояться хирургического лечения: современные технологии очень щадящие и безопасные.
Тема 02.03.07. Болезни органов пищеварения и беременность.
Аппендицит при беременности.
1. Сочетание аппендицита и беременности встречается не столь уж и часто, но является одним из наиболее сложных в постановке диагноза и ведении беременных. По данным ряда авторов, оно встречается примерно у 2-3% женщин, поступающих в клиники по поводу аппендицита.
2. Наибольший процент такого сочетания наблюдается у беременных в первые 6 месяцев, значительно меньший – во вторую половину беременности. Во время родов и в послеродовом периоде аппендицит встречается крайне редко.
3. При беременности нередко наблюдаются такие проявления как запор, задержка содержимого в правой половине толстого кишечника, связанные с атонией кишечника. С увеличением срока беременности наряду с увеличением размеров беременной матки к указанной выше атонии кишечника присоединяются и механические моменты – смещение и давление на толстый кишечник, в частности на слепую кишку и на червеобразный отросток. Смещение слепой кишки кверху начинается с IV-V месяца. Кроме смещения вверх отмечается также значительное оттеснение слепой кишки кнаружи и кзади. Образующиеся перегибы червеобразного отростка ведут к нарушению кровообращения и к застойным явлениям в нем. К этому присоединяется отечность и разрыхление слизистой оболочки кишечника, венозная гиперемия, имеющие место при беременности вообще. Известно, чем выше в брюшной полости находится воспалительный очаг, тем он опаснее по своим последствиям.
Однако одних лишь механических факторов недостаточно для развития острого аппендицита. Беременность и связанные с ней изменения в организме женщины не могут сами по себе вызвать первичное появление аппендицита. Чаще всего указанные изменения при беременности способствуют рецидиву, обострению имевшегося у беременной ранее аппендицита. Если беременность благоприятствует обострению, рецидиву аппендицита, то последний со своей стороны оказывает в ряде случаев отрицательное влияние на течение беременности, способствуя прерыванию ее в виде аборта или наступления преждевременных родов. Отсюда, с одной стороны, необходимо у женщин еще до беременности удалять червеобразный отросток при его воспалении, с другой – во время беременности своевременно устанавливать диагноз воспаления червеобразного отростка и немедленно оперировать больную. Следует помнить, что при прочих относительно одинаковых условиях исход А при беременности теме менее благоприятен, чем больше срок беременности. Даже теперь, когда клиника имеет в своем распоряжении антибиотики, запоздалый диагноз или поздно проведенная операция при А у беременных часто дает тяжелые исходы как для матери, так и для плода. Главной причиной ошибок, ведущих к несвоевременному диагнозу, является недостаточное внимание со стороны врача, неудовлетворительно собранный анамнез, отсутствие тщательного объективного обследования. Разумеется, установить диагноз аппендицита в первые недели и месяцы беременности значительно легче, чем в поздние сроки ее. Этим объясняется и меньший процент ошибок в ранние сроки беременности. При беременности крайне редко наблюдается классическая симптоматология А.
4. Клиника.
- Симптомы, связанные с изменениями положения тела (Брауна, Отта, Ситковского – боль, усиливающаяся при повороте на левый бок и при пальпации; Михельсона – боль при повороте на правый бок).
- Симптомы, связанные с движениями правой ноги – боль усиливается при поднятии правой ноги, т.е. связано с напряжением мышц правой половины живота. При этом при пальпации усиливается боль (Оуна, Менгера, Образцова, Шивальского, Яновского).
- Симптомы, не связанные с изменением положения тела (Виднера – больше температура в правой подмышечной области по сравнению с левой подмышечной областью; Волковича-Кохера – локализация болей в правой подвздошной области после 3-4 часового интервала эпигастральных болей; Иванова – асимметрия по отношению к наружным остям – смещение пупка вправо из-за напряжения мышц; Шивальского – симптом припухания над правой паховой связкой из-за увеличения лимфоузлов; Брея – боль в правом плече; Кириеску – боль при надавливании в шейной точке правого диафрагмального нерва; Черенкова – в правой подвздошной области усиливается боль при глубоком дыхании и покашливании, лежа на спине боль усиливается).
- Симптомы, связанные с пальпацией илеоцекальной области (Грея, Мак-Бурнея, Мориса, Монру, Воскресенского – боль при быстром скольжении ладони от правого подреберья вниз по гладкой основе – с-м «рубашки», Женбинского – используется для диф. диагноза острого аднексита от острого аппендицита – усиление болей при остром аппендиците их уменьшение при остром аднексите при вставании больной из положения лежа в положение стоя при надавливании в точке Грея (2 см латеральнее и ниже пупка); Доннели – чаще при ретроцекальном аппендиците – боль при пальпации живота выше и ниже точки Мак-Бурнея, когда больная в положении лежа разгибает правую ногу; Ру – ощущение «промокшей картонной коробки» при пальпации илеоцекальной области; при гнойном аппендиците это свидетельство инфильтрации).
- Иные симптомы (Грегори – боль в правой подвздошной области при толчкообразной пальпации левого ребра матки; Икраимова-Коупа – боль в правой подвздошной области при прижатии бедренной артерии в Скарповом треугольнике; Кобрака – боль при надавливании на membrana obturatorica; Ровзинга – боль в правой подвздошной области при пальпации в левой подвздошной области – за счет перемещения газов в обратном направлении; Щеткина-Блюмберга).
Лапароскопия. Для диагностики аппендицита может быть выполнена лапароскопия, но не позже 20 недельного срока беременности, так как из-за беременной матки не возможно увидеть аппендикс. На лапароскопии видны отек и гиперемия аппендикса, а также наложение фибрина. Но есть такие симптомы как напряженность или ригидность червеобразного отростка, которые с трудом определяются при ЛС. Следует дифференцировать первичный аппендицит с вторичным аппендицитом при правостороннем аднексите. Фибрин при вторичном А легко снимается манипулятором. Косвенными признаками первичного аппендицита являются: гиперемия, отечность, кровоизлияние в куполе прямой кишки с наложениями фибрина.
5. Особенности клиники.
Диспепсические явления в виде тошноты и рвоты бывают далеко не во всех случаях и могут отсутствовать даже в очень тяжелых случаях А. В ранних сроках беременности эти симптомы принимают за проявления раннего токсикоза беременных. Отличительной особенностью является то, что при токсикозе преобладают тошнота и рвота, а при аппендиците – послабление стула или парез кишечника.
Важным признаком при аппендиците является повышение температуры. Некоторые авторы придают большое значение разнице температуры (свыше 1°С) в подмышечной впадине и в прямой кишке. Однако следует помнить, что при беременности возможно наличие аппендицита и без повышения температуры, а разница в температуре в ранних сроках беременности является нормой.
Наиболее существенным признаком острого аппендицита является внезапно наступающий приступ болей коликообразного характера. Боли при аппендиците, локализующиеся обычно в правой подвздошной области, при беременности могут локализоваться несколько выше. Следует отметить, что и сам болевой симптом в поздние сроки беременности не так уж резко выражен. Из-за резких болей в животе при остром приступе аппендицита беременная нередко остается на длительный срок в вынужденном положении на спине с приведенными к животу ногами. Это характерно для первой половины беременности. При значительном смещении слепой кишки червеобразный отросток отдаляется от париетальной брюшины; этим объясняется отсутствие нередко рефлекторного напряжения брюшной стенки, что преимущественно наблюдается у больных с большим сроком беременности.
При остром аппендиците во время беременности отмечается повышение лейкоцитоза. Однако надо помнить, что повышенный лейкоцитоз может быть у беременных, не страдающих аппендицитом. Лейкоциты могут быть повышены до 12 тыс. в выше. Поэтому о лейкоцитозе при беременности как о вспомогательном признаке для установления диагноза аппендицита можно говорить лишь тогда, когда количество лейкоцитов превышает 12-15 тысяч, при этом имеется увеличение количества полинуклеаров и обнаруживается почасовой прирост лейкоцитов.
СОЭ при аппендиците, как правило, ускорена незначительно. Но ускорение СОЭ может быть связано и с нормально протекающей беременностью. СОЭ ускорена при воспалительных заболеваниях придатков матки, что до известной степени помогает в дифференциальном диагнозе этих заболеваний.
6. «ДД»:
Объективные симптомы острого аппендицита при беременности, особенно при большом сроке последней, крайне трудно устанавливаются. Объясняется это главным образом тем, что червеобразный отросток заслоняется увеличенной маткой; растянутая давлением беременной матки брюшная стенка затрудняет пальпацию. Поэтому нередко появляющиеся боли, тошноту и рвоту при невнимательном обследовании больной относят за счет беременности (угрожающий выкидыш или преждевременные роды). При большом сроке беременности, когда червеобразный отросток располагается высоко, появляющиеся боль принимают за печеночную колику, приступ холецистита, перфоративную язву желудка, острую кишечную непроходимость. Боли, отдающие в поясничную область, что чаще наблюдается при ретроцекальном расположении воспаленного червеобразного отростка, связывают с возможной почечной и мочеточниковой коликой, с острым пиелитом, забывая при этом о А.
Острый А у беременных приходится дифференцировать от различных заболеваний органов, расположенных в малом тазу и в брюшной полости (печеночная колика, приступ холецистита, перфоративная язва желудка, острая кишечная непроходимость и т.д.). Однако акушеру, как и хирургу, в подобных случаях обычно приходится дифференцировать аппендицит в ранние сроки беременности главным образом от пиелита, воспаления правых придатков матки, а в поздние сроки беременности – от холецистита и правосторонней почечно- мочеточниковой колики как наиболее возможных заболеваний в указанные сроки беременности.
- острый пиелонефрит;
- МКБ;
- острая кишечная непроходимость;
- острый холецистит;
- острый панкреатит;
- прободная язва;
- преждевременная отслойка нормально расположенной плаценты;
- разрыв матки;
- эклампсия (боль в эпигастральной области);
- перекрут кисты яичника;
- внематочная беременность;
- острый правосторонний сальпингит (ИППП).
- угрожающее прерывание беременности. Наиболее сложным является дифференцирование угрожающего выкидыша или угрожающих преждевременных родов с острым А. Диагноз угрожающего выкидыша встречается в повседневной практике не так уж редко. Диагноз угрожающего выкидыша в данном случае должен выставляться с участием опытных врачей. Прерывание беременности в случае острого аппендицита связывают с раздражением брюшинного покрова матки, повышением температуры, общей интоксикацией; в некоторых случаях наблюдается инфицирование плаценты и плода. Имеется 3 возможные причины выкидыша при обострении аппендицита у беременной:
- а) сращения при хроническом аппендиците, распространяющиеся на матку и придатки, что обусловливает преждевременные сокращения матки;
- б) инфекция матки, распространяющаяся по брюшине и маточным трубам;
- в) метастатические гнойные очаги, идущие из червеобразного отростка в стенку беременной матки, плаценту, оболочки плодного яйца и в само яйцо. Помимо выкидыша, обострение аппендицита, приводя к инфицированию брюшины, покрывающей внутренние половые органы, к инфицированию просвета маточных труб, может вести в дальнейшем к непроходимости последних и тем самым к бесплодию.
7. Лечение: что делать?
Иногда консервативное ведение острого А в ранние сроки беременности как будто дает благоприятный исход, процесс затихает, и беременную выписывают из клиники в удовлетворительном состоянии. Однако нередко эти беременные вновь поступают с приступами А уже в более поздний срок беременности в очень тяжелом состоянии. К тому же и условия для хирургического вмешательства в этот период беременности оказываются очень тяжелыми.
Лечение острого аппендицита при беременности, независимо от срока последней, должно быть только оперативным. Чем раньше от начала заболевания производится операция, тем лучшие результаты она дает как для матери, так и для плода.
Предоперационная подготовка:
- очищение кишечника;
- инфузия кристаллоидов – 1,5 л;
Наркоз: для достаточной оксигенации плода и достаточной релаксации – эндотрахеальный наркоз.
Доступ:
- первая половина беременности: разрез по Волковичу-Дьяконову; при малом сроке беременности одни авторы предпочитают обычный разрез Мак-Бурнея, другие – разрез Ленандера (параректальный по наружному краю прямой мышцы живота;
- вторая половина беременности – нижнесрединная лапаротомия.
8. Дренирование брюшной полости в четырех точках даже при минимальных проявлениях перитонитах (выпад); диаметр трубки – 10 мм. Обычно, если операция производится в ранние сроки беременности и аппендицит “свежий”, ограничиваются удалением червеобразного отростка с тщательной последующей перитонизацией культи. Брюшную полость не дренируют и зашивают наглухо. Беременность в таких случаях обычно сохраняется и донашивается до конца. Надо избегать во время операции грубых манипуляций и особенно манипуляций с беременной маткой. Главной причиной, обусловливающей прерывание беременности после операции, является операционная травма.
9. Возможные сложные сочетания.
Случаи с перфорацией червеобразного отростка, тяжелые флегмонозно-перфоративные аппендициты особенно опасны как в смысле исхода операции для матери, так особенно и для ребенка. При этом имеется опасность инфицирования матки и плода, что, как правило, ведет к прерыванию беременности.
В ранние сроки беременности в запущенных случаях с явлениями перитонита следует после удаления отростка поставить в рану дренаж. При этом в случае начавшегося выкидыша произвести обычным путем инструментальное удаление плодного яйца.
Во второй половине беременности, когда матка находится в брюшной полости и слепая кишка высоко приподнята, имеется большая опасность разлитого перитонита и прерывания беременности. Это последнее в свою очередь ухудшает течение А (быстрое нарушение спаек, нередко разрыв отростка), так как отсутствуют условия для отграничения воспаления, процесс генерализуется и наступают явления разлитого перитонита. В этом случае показано сначала опорожнить влагалищным путем матку (влагалищное кесарево сечение), а затем удалить червеобразный отросток и дренировать брюшную полость сверху и через задний свод (кольпотомия).
Острый А, даже осложненный перитонитом не является основанием для КС. КС показано только тогда, когда нельзя удалить аппендикс без опорожнения матки. В случае сочетания отслойки плаценты и острого А производят ампутацию (экстирпацию) матки плюс аппендэктомия. В родах свежие швы не сдерживают родовой процесс. При доношенной или почти доношенной беременности, когда невозможно опорожнить матку влагалищным путем, рекомендуется вначале произвести кесарево сечение в нижнем сегменте, а затем удалить червеобразный отросток. При наличии же разлитого перитонита после кесарева сечения нужно удалить и матку (полная экстирпация) с последующим дренированием брюшной полости.
Если после вскрытия периаппендикулярного абсцесса выделение и удаление аппендикулярного отростка оказывается рискованным, его оставляют, полость абсцесса дренируют, а затем приступают к опорожнению матки. Если матка вовлечена в абсцесс, иногда производят операцию Порро.
В послеродовом периоде при наличии острого аппендицита матку не ампутируют, но обязательно дренирование (возможна одна дренажная трубка при отсутствии подозрения на перитонит).
На самом деле, если можно произвести операцию аппендэктомии без затрагивания внутренних половых органов, - это было бы идеальным вариантом, так как даже при технически безукоризненном выполнении аппендэктомии, микробная контаминация столь высока, что если при этом произвести операцию на матке, - это, как правил (в 85% случаев) заканчивается ампутацией или экстирпацией матки.
ВЫВОДЫ:
1. Диагноз острого аппендицита при беременности должен выставляться консилиумом врачей;
2. Присутствие акушера-гинеколога на операции обязательно. Его мнение должно быть отражено в протоколе операции;
3. В первой половине беременности при отсутствии клиники перитонита доступ может быть по Волковичу-Дьяконову; во второй половине беременности – независимо от клиники – нижнесрединная лапаротомия;
4. Обязательное дренирование брюшной полости: 1 дренаж в правой подвздошной области при неосложненном аппендиците; 4 дренажа – при минимальных признаках перитонита, даже при выпоте;
5. Адекватная антибиотикотерапия коротким, но максимальным курсом (после 12 недель беременности по жизненным показаниям можно использовать большое количество антибиотиков);
6. Совместное ведение хирургами и акушерами-гинекологами (следует помнить, что беременность сохраняющая терапия может смазать симптомы острого аппендицит или осложнений после операции, и тем самым отсрочить оказание необходимой помощи).
Пупочная грыжа – довольно распространенной заболевание во время беременности. Как правило, оно не доставляет особых неудобств, но подобное выпячивание нельзя пускать на самотек и небрежно к нему относиться.Пупочная грыжа – это явление, которое может возникать у человека, если ослаблены мышцы брюшной стенки. В связи с этим, во время поднятия тяжести и при дополнительных нагрузках может возникать вываливание внутренних органов через пупочное кольцо.
Почему это происходит?
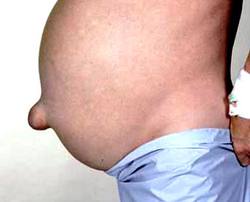 Женщины во время беременности находятся в зоне риска появления такого недуга. Дело в том, что нагрузка, которая образуется с ростом живота, может ослабить мышцы живота. Поэтому и появляется странное выпячивание, которое хорошо видно на растущем животе. Проявиться пупочная грыжа может и после родов, пока брюшная полость не обрела былой тонус.
Женщины во время беременности находятся в зоне риска появления такого недуга. Дело в том, что нагрузка, которая образуется с ростом живота, может ослабить мышцы живота. Поэтому и появляется странное выпячивание, которое хорошо видно на растущем животе. Проявиться пупочная грыжа может и после родов, пока брюшная полость не обрела былой тонус.
Пупочная грыжа у беременных, как правило, бывает во время повторных родов. Но если у девочки была предрасположенность к подобному недугу, а пупок и так немного выступал, значит и во время первой беременности у женщины может образоваться вываливание.
Дата добавления: 2015-01-02; просмотров: 1131;
