Этиология и патогенез
Причины многоплодной беременности изучены недостаточно. Определённое значение имеет наследственность. Многоплодная беременность чаще встречается в семьях, где мать, отец или оба родителя - из двойни. Способность производить несколько плодов одновременно наследственная и передаётся не только женскому, но и мужскому потомству. То, что при многоплодной беременности наследственность с материнской стороны играет большую роль, давно известно, и данному факту почти всегда можно получить подтверждение, если осведомляться об этом у матерей. Менее знакомо и труднее объяснить, но достоверно установлено, что и с отцовской стороны может существовать наследственная предрасположенность к многоплодию. Как обнаружил Gaehlert при обработке генеалогических таблиц, которые дают возможность проследить плодовитость отдельных фамилий на несколько поколений назад, данный признак даже усиливается с течением времени, и в особенности это заметно, когда оба супруга происходят из предрасположенной фамилии. Unicum своего рода представляет случай, опубликованный H.X. Boër в 1808 году, "удивительной плодовитости одной бедной женщины в Вене", которая имела 11 только многоплодных родов, а именно, 3 раза двойни, 6 раз тройни и 2 раза четверни, в общей сложности, следовательно, произвела на свет 32! Муж был один из близнецов, а жена одна из четверни. Подобного рода «казусы» можно найти и в русскоязычной литературе.
Определённое значение придают возрасту и количеству родов у женщины: вероятность многоплодной беременности повышается с увеличением возраста и количества родов, поскольку усиливается продукция гонадотропинов. Многоплодной нередко бывает беременность после стимуляции овуляции. Кроме того, известно, что после приёма оральных контрацептивов в течение длительного времени (более 6 месяцев) и зачатия в пределах одного месяца после их отмены, вероятность наступления беременности двумя плодами возрастает вдвое.
Имеется рост многоплодной беременности в связи с использованием современных репродуктивных технологий, так как спонтанный уровень возникновения двоен стабилен. К тому же имеет значение то, что женщины в современном обществе откладывают рождение детей на возраст 30-40 лет, что само по себе является фактором возникновения многоплодия. В Великобритании 50% детей, родившихся после экстракорпорального оплодотворения и переноса эмбриона (ЭКО и ПЭ), происходят из многоплодной беременности. В США 32% родов после ЭКО - двойни, 7% - тройни.
Многоплодная беременность находится как бы на границе нормального и патологического акушерства, но с учетом того, что перинатальная смертность в 3-7 раз выше, чем при одноплодной беременности, а материнская - в 2-4 раза выше, ее следует трактовать как патологическое состояние.
Существует два вида беременности двойнями - двуяйцевые и однояйцевые двойни.
Происхождение двуяйцевых близнецов может быть обусловлено:
1) одновременной овуляцией и последующим оплодотворением двух и более яйцеклеток, созревших в разных фолликулах одного яичника;
2) одновременной овуляцией и последующим оплодотворением двух и более яйцеклеток, созревших в разных фолликулах в обоих яичниках;
3) овуляцией и оплодотворением 2-х и более яйцеклеток, созревших в одном фолликуле.
Такие двойни являются бихориальными и биамниотическими, т.е. каждый плод имеет собственную амниотическую оболочку и отдельную плаценту, которые располагаются на разных стенках матки или рядом друг с другом. Следует указать на особые случаи зарождения двуяйцевых близнецов. Не исключено, что две яйцеклетки могут быть оплодотворены сперматозоидами разных половых партнёров, если половые сношения с двумя мужчинами последовали одно за другим через короткое время. Если такой феномен наблюдался в экспериментах на животных, то у людей подобные варианты не описаны, хотя теоретически возможны. Уже древние римляне знали: pater semper incertus - отец всегда сомнителен!
Предположение, что возможно также оплодотворение яйцеклетки, овулировавшей на фоне уже существующей беременности, следует отвергнуть, так как созревание фолликула и овуляция на фоне текущей беременности невозможна из-за высокого уровня прогестерона.
При двуяйцевой двойне каждое из плодных яиц образует свою водную и свою ворсинчатую оболочку, из которых в дальнейшем развивается для каждого плода своя плацента с самостоятельной сетью фетальных сосудов. Обе плаценты нередко остаются разделёнными. Иногда края обеих плацент настолько тесно примыкают друг к другу, что как бы сливаются в одно целое, но ворсинчатая и водная оболочки каждого эмбриона остаются разделёнными. Двуяйцевые двойни могут быть однополыми и разнополыми.
Происхождение однояйцевых близнецов может быть обусловлено разделением на две части эмбриона в стадии дробления, вследствие чего из каждой части образуется зародыш.
Если деление зиготы происходит в течение 3-4 дней эмбрионального периода (до формирования морулы), двойня будет дихориальной диамниотической (30% всех монозиготных двоен). В случае деления между 5-8 днём (морула сформирована, клетки хориона дифференцированы), образуется монохориальная диамниотическая двойня (70%). Если подобные процессы происходят после 8-го дня эмбрионального развития, образуется монохориальная моноамниотическая двойня (1-2% всех монозиготных двоен), что влечёт за собой крайне высокий риск перинатальной смертности. При разделении после 13-го дня возникают пороки развития и сращения (так называемые сиамские близнецы). Однояйцевые близнецы всегда однополы и внешне очень похожи друг на друга; они составляют треть общего количества двоен.
Диагностика
Диагностика многоплодной беременности представляет определённые трудности, особенно в её ранние сроки. Естественно, чем больше срок беременности, тем точнее диагноз. Клиническими признаками многоплодной беременности являются:
Ø быстрый рост матки и несоответствие её размеров (превышение их) сроку беременности;
Ø небольшие размеры предлежащей головки при значительном объёме беременной матки и высоком стоянии её дна;
Ø раннее ощущение шевеления плода (с 15-16 недель беременности);
Ø определение в матке при пальпации трёх и более крупных частей плода;
Ø определение при аускультации двух и более автономных зон сердцебиения плода;
Ø прощупывание мелких частей плода в разных отделах матки;
Ø определение седловидной матки, продольной или горизонтальной борозды между плодами.
К важным клиническим критериям, позволяющим заподозрить многоплодную беременность, относятся также семейная предрасположенность к рождению близнецов, наступление беременности после приёма средств, стимулирующих зачатие. Достоверные признаки многоплодной беременности выявляются при фоно- и электрокардиографии плодов, рентгенологическом исследовании, но в современных условиях они не применяются. Оптимальным методом диагностики многоплодной беременности является ультразвуковое исследование (УЗИ), с помощью которого многоплодие диагностируется в 100% случаев с 6 недель беременности. Ультразвуковое исследование позволяет дифференцировать многоплодную беременность от многоводия, пузырного заноса и крупных размеров плода. Считается целесообразным его проведение в 9-11, 18-20 и 24-26 недель беременности, что позволяет не только осуществить раннюю диагностику многоплодной беременности, но и выявить аномалии развития плода, расположение плацент, срок беременности и др.
УЗИ на ранних сроках почти всегда позволяет точно распознать двойню, кардинальным эхопризнаком которой является обнаружение в матке двух или нескольких эмбриональных жидкостных образований (амнионы). Эхографические симптомы и закономерности динамики роста такие же, как и в случае беременности одним плодом. При ультразвуковом исследовании в раннем сроке необходимо визуализировать так называемый λ-признак - утолщение амниотической перегородки у основания, что является признаком бихориальности. Кроме того, можно четко визуализировать анэмбрионию одного из плодных яиц.
Осложнения
Типичными осложнениями многоплодной беременности являются:
1) угроза прерывания беременности;
2) железодефицитная анемия;
3) гестоз;
4) задержка внутриутробного развития близнецов и их диссоциированное развитие;
5) фето-фетальный трансфузионный синдром;
6) пороки развития (у одного или обоих плодов);
7) антенатальная гибель одного или обоих плодов.
При многоплодной беременности к организму женщины предъявляются повышенные требования. Все органы и системы функционируют с большим напряжением. Беременные часто жалуются на утомляемость, одышку, учащённое мочеиспускание, запор. Нередко возникает расширение вен нижних конечностей.
Одним из наиболее частых осложнений являются преждевременные роды. Их частота колеблется от 30 до 50%. Основной причиной преждевременного развития родовой деятельности служат перерастяжение мышечных волокон матки и сниженный маточно-плацентарный кровоток. Чрезмерный рост матки обусловливает раннее раскрытие шейки матки, что создаёт возможность контакта плодных оболочек с бактериальной флорой влагалища и приводит к развитию амнионита, способствующего преждевременному разрыву плодных оболочек.
Самый серьезный фактор, влияющий на неонатальную смертность - малая масса тела плодов в связи с преждевременными родами (36-50%), поэтому лечение угрозы прерывания беременности - важнейший фактор профилактики перинатальных потерь.
Принципы лечения невынашивания не отличаются от таковых при одноплодной беременности:
1) лечебно-охранительный режим - нормализация тонуса матки;
2) положение на боку, что ведет к уменьшению давления на шейку матки и улучшению маточно-плацентарного кровотока;
3) профилактический токолиз с 20 недель β-адреномиме-тиками per os курсами по 2-4 недели с перерывом 1-2 недели, что, помимо прочего, улучшает МПК;
4) контроль за развитием истмико-цервикальной недостаточности и, при необходимости, своевременная коррекция ее;
5) санация влагалища с целью профилактики преждевременного разрыва оболочек;
6) при реальной угрозе скорого наступления преждевременных родов назначают глюкокортикоиды для ускорения созревания легких у плода по общепринятым схемам.
Железодефицитная анемия возникает у каждой третьей беременной с многоплодной беременностью уже с 1-го триместра. У этих же пациенток чаще наблюдается и задержка внутриутробного развития плода (ЗВУР).
Высокая степень напряжённости адаптационных механизмов при многоплодии приводит к возникновению гестозов в 12,9-40% случаев, что в 2-3 раза выше, чем при одноплодной беременности (2-14%). Поздние гестозы возникают раньше (в 26-36 недель беременности) и нередко протекают чрезвычайно тяжело. Часто отмечается нарушение оттока мочи и появление гестационного гидронефроза.
ФПН (фетоплацентарная недостаточность) - довольно частый спутник многоплодной беременности. Масса плацент женщин, родивших двойню, меньше, чем при одноплодной беременности, в них больше макроскопически выраженных инфарктов. Нормальное микроскопическое строение плацент отмечено лишь у 6,4% пациенток, близкое к нормальному по адекватности кровотока - у 22,3%. В 37% случаев диссоциированного развития близнецов выявляется неравномерное созревание котиледонов, в 33,8% наблюдается гиповаскуляризация ворсин, а в 1,6% - обнаруживается вариант эмбриональных ворсин. Отставание роста ворсинчатого дерева наблюдается чаще во 2-м - начале 3-го триместра. Меньшая масса плода определяется меньшей массой плаценты, локализованной в нижних отделах матки, которые хуже кровоснабжаются. Увеличение диссоциации масс близнецов коррелирует с увеличением частоты патологического недозревания плацент. Наиболее выраженные изменения наблюдаются в монохориальных последах.
При проведении ультразвуковой биометрии, позволяющей своевременно выявить признаки плацентарной недостаточности и другие отклонения в состоянии плодов, выделяют 5 типов развития близнецов:
1. Физиологическое развитие обоих плодов - 17,4%.
2. Гипотрофии плодов при недиссоциированном развитии - 30,9%.
3. Диссоциированное развитие (различие массы плодов > 10% по отношению к массе более крупного плода) - 35,5%.
4. Физиологическое развитие одного плода и гипотрофия второго.
5. Гипотрофия у обоих плодов при наличии сопутствующей диссоциации.
6. Врождённая патология плодов - 11,5%; (пороки только одного плода встречаются в 83%, обоих плодов - в 17% случаев).
7. Антенатальная гибель одного из плодов - 4,1%.
Выявление диссоциации во 2-м триместре является неблагоприятным признаком (перинатальная смертность в 4 раза выше, чем при недиссоциированном развитии), если же имеется сочетание гипотрофии с диссоциацией, то прогноз ещё хуже. Большое значение имеет патология плаценты и пуповины.
Частота фето-фетального трансфузионного синдрома (ФФТС) составляет 20%, а перинатальная смертность при этом - 60-100%. Синдром обусловлен наличием патологического шунтирования крови от одного плода другому в связи с наличием сосудистых анастомозов, что чаще наблюдается в монохориальных плацентах. Возникновение ФФТС у дизигот считается казуистикой. При данном осложнении один плод является донором, и у него наблюдается задержка внутриутробного развития, а другой плод - реципиентом, что приводит к развитию у него водянки из-за перегрузки объёмом, кардиомегалии, гипертрофии желудочков.
Сосудистые анастомозы при монохориальных двойнях наблюдаются в 49-100% , и они существуют в виде двух типов:
Ø поверхностные - находятся на хориальной пластинке (артерио-артериальные и вено-венозные), соединяющие две системы гемоциркуляции напрямую;
Ø глубокие: в котиледон идёт артериальная кровь одного плода, а венозный дренаж осуществляется в венозную систему другого плода.
Еще в 19-м веке путем введения в сосуды пуповины красящих веществ Hyrtl и Schatz смогли доказать, что в случае монохориальных двоен как артериальные, так и венозные сосуды обоих плодов образуют в плаценте анастомозы между собою, а на границе обеих сосудистых областей находятся ворсинки, в которых приводящая артерия принадлежит одному плоду, а отводящая вена другому, и, таким образом, в них совершается «третий», общий обоим плодам круг плацентарного кровообращения.
В норме все анастомозы функционируют в двух направлениях, и сосудистая сеть сбалансирована. При ФФТС в наличии только артериовенозные анастомозы с кровотоком в одну сторону и небольшим количеством или вообще полным отсутствием поверхностных анастомозов, которые не компенсируют шунтирование крови. Ультразвуковой диагноз возможен с 16-24 недель. Лечение осуществляется путем эндоскопической лазерной коагуляции анастомозирующих сосудов под ультразвуковым контролем. Эффективность этой процедуры составляет 70% (при условии рождения хотя бы одного живого плода). Технически это выполняют следующим образом: под контролем УЗИ в полость амниона вводят фетоскоп, находят пересекающие перегородку сосуды и коагулируют их, после чего дополнительно проводят дренаж - извлекают околоплодные воды. Консервативное лечение заключается в амниоцентезе и извлечении околоплодных вод, что может проводиться неоднократно. Эта процедура снижает риск преждевременных родов, а эффективность ее колеблется от 30 до 80%.
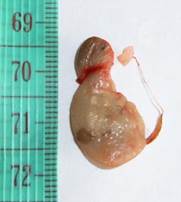
В случае антенатальной гибели одного из плодов в 1-м триместре беременность у второго плода может нормально продолжаться. Погибший плод рассасывается, и о его существовании можно «догадаться» лишь при тщательном и квалифицированном исследовании последа, когда на плодовых оболочках обнаруживаются утолщения, содержащие остатки эмбриональной ткани. При гибели плода в начале второго триместра формируется мумифицированный (бумажный) плод. Он обычно рождается вместе с плацентой.
Тактика ведения беременности при внутриутробной гибели одного из плодов зависит от хориальности. При монохориальной двойне основной причиной гибели служит ФФТС, а при бихориальной - ЗВУР и оболочечное прикрепление пуповины. Во 2-3 триместре «мёртвая плацента» выделяет цитокины и простагландины, и в 90% случаев беременность прерывается в течение 3-х недель после гибели одного из плодов (недоношенность - основная причина неблагоприятного исхода для второго плода). ДВС-синдром вследствие всасывания тканей мёртвого плода наблюдается редко и при пролонгировании беременности более 4-5 недель. Риск гибели второго плода или повреждения его мозга составляет 5-10% при бихориальной двойне и 25% при монохориальной. В патогенезе имеют значение эпизоды выраженной гипотензии как следствия перераспределения крови от живого плода в фетоплацентарный комплекс погибшего. При гибели одного из плодов и наличии бихориальности показана выжидательная тактика с последующим родоразрешением через естественные родовые пути. При монохориальной двойне показано кесарево сечение сразу же после гибели одного из плодов до гипоксического повреждения головного мозга второго плода.
Частота врождённых аномалий развития при многоплодной беременности составляет 10-17%.
Имеется 3 группы дефектов:
Ø пороки, встречающиеся только при многоплодной беременности - сросшиеся близнецы, ФФТС, последствия обратной артериальной перфузии;
Ø пороки, встречающиеся при многоплодной и одноплодной беременности в примерно одинаковых соотношениях - пороки центральной нервной системы, пороки сердца, и проч.;
Ø пороки, чаще встречающиеся у близнецов - деформации стоп, асимметрия черепа, врождённый вывих бедра (так называемые деформации от сдавления, возникающие внутриутробно).
Диагностика сросшихся близнецов возможна с первого триместра, а прогноз зависит от места и степени сращения, поэтому, помимо УЗИ, необходимо выполнить ЯМР. Сросшиеся близнецы встречаются с частотой 1 на 30000-100000 и всегда моноамниотические. 75% имеют женский пол. Стереопаги (сращение с полной автономией внутренних органов) - 10%, торакопаги - 18%, торакоомфалопаги - 28%, омфалопаги - 10%, краниопаги - 6%. Тактика ведения беременности зависит, кроме всего прочего, и от желания родителей.
Существует множество литературных описаний сросшихся близнецов.
В 1495 году от рождества Христова родила женщина в Бирштаттине, деревне, лежащей между Бензеном и Вормсом, двух детей, головы которых срослись спереди, и когда одна шла вперёд, другая должна была пятиться задом, если одна ложилась на правый бок, то другая должна была лежать на левом. Лбы у них совершенно срослись, так что ни одна из них не могла смотреть вперёд, а только в стороны. Прожили они не более 10 лет. Когда одна умерла, нужно было отрезать мёртвую от живой, а так как тогда у живой голова спереди осталась открытой, она тоже вскоре умерла».
Не меньшее любопытство вызывали сёстры Хелена и Юдит, родившиеся в Венгрии в 1701 году. Они срослись в нижнем отделе позвоночника. В 12 лет сёстры по распоряжению епископа были помещены в монастырь, где они умерли в возрасте 21 года почти одновременно. В теологических спорах, которые велись вокруг них, обсуждалось, представляют ли души обеих сестёр одно чудовище, как их тела, является ли каждая из них отдельной личностью, надо ли было крестить обеих, какое действие имела бы божья милость, если бы одна из сестёр совершила преступление и была бы осуждена на наказание в аду. После их смерти широко обсуждалась «проблема» их воскрешения из мёртвых. Так существа, достойные сожаления сами по себе, становились жертвами религиозных предрассудков.
Поистине всемирно известными стали родившиеся в 1811 году в Сиаме, нынешнем Таиланде, близнецы Энг и Чанг, по которым вся группа близнецов, сросшихся между собой в каком-либо участке тела, получила название сиамских.
Энг и Чанг были соединены в области грудины, так что сначала были обращены лицом друг к другу. Но уже в детские годы они могли стоять почти боком друг к другу. В первые годы мать прятала мальчиков, потому что король Сиама преследовал уродливых детей, якобы приносящих ему несчастья. Но позже они стали известны, начали заниматься хозяйством, выучились умело грести, ловить рыбу и хорошо плавали. Когда им было 16 лет, один английский капитан выторговал их у одинокой, жившей в нищете матери и привёз в США, где показывал за плату. Позже Энг и Чанг добились независимости и сами предпринимали длительные путешествия по Северной Америке и Европе, зарабатывая тем, что показывали себя в цирках и варьете.
В 32 года они женились на дочерях американского священника, купили себе ферму. У Чанга было 12 детей, у Энга - 10. Каждая жена жила в собственном доме, и братья по очереди навещали свои семьи. Каждый был вынужден разделять семейную жизнь брата в качестве гостя и присутствовать при сексуальной близости. С возрастом между ними увеличивалась вражда. Они были довольно разными по характеру. Энг, по свидетельству очевидцев, был добродушным и неглупым человеком, Чанг, напротив, раздражительным, ворчливым и недалёким, имевшим сильное пристрастие к алкоголю. Энг был трезвенником и заявлял (несмотря на то, что был связан с братом общим кровообращением), что не ощущает никакого действия алкоголя. Они часто бранились, иногда дрались и даже один раз судились друг с другом.
Они обращались ко многим знаменитым хирургам, стремясь отделиться друг от друга. Но никто не решился на такую операцию. Специалисты того времени подчёркивали, что Чанг и Энг являются психически независимыми, полностью самостоятельными индивидуумами. Умерли они в 1874 г. Чанг простудился, заболел воспалением лёгких и скончался. Через два часа после этого наступила смерть и у Энга. Они были первыми известными сросшимися близнецами, дожившими до пожилого возраста.
В 1878 году в Богемии родились сёстры Роза и Йозефа Блажек. Они были сросшимися в крестце и копчике, имели раздельные органы нижней части живота, но только одну выделительную систему. Роза по сравнению с сестрой была более энергичной и умной. Обе умерли в 45 лет.
Большую известность получила также филиппинская пара сросшихся в области седалищ близнецов Лючио и Симпличио Година. Они были женаты на сёстрах однояйцевых близнецов, очень любили спорт, быструю автомобильную езду, увлекались теннисом и бегом на роликовых коньках. Однажды Лючио, как виновник дорожного происшествия, избежал наказания только благодаря тому, что судья не решился послать в тюрьму невиновного Симпличио. Когда в 1936 году Лючио заболел и умер, Симпличио был тотчас же оперативно отделён от него, однако через несколько дней он тоже умер.
Течение родов
Течение родов при многоплодной беременности может быть нормальным. После раскрытия шейки матки рождается сначала один плод, а затем наступает изгнание последующего. После рождения детей плацента каждого плода отделяется от стенки матки и рождаются последы. Однако течение родов часто осложняется. Кроме высокой частоты преждевременных родов возможны и другие осложнения: преждевременное и раннее излитие околоплодных вод (15-30%), аномалии родовой деятельности (10-30%), преждевременная отслойка плаценты второго плода, гипотоническое кровотечение в раннем послеродовом периоде. Развитие слабости родовых сил связано с перерастяжением матки и снижением её сократительной способности в связи с наличием двух или более плацент, что ведёт к выключению из сократительной деятельности значительной части миометрия. Неправильные положения и предлежания плода при многоплодной беременности встречаются в 5-10 раз чаще, а тазовое предлежание - в 8-10 раз чаще, чем при беременности одним плодом.
В процессе родов плоды могут испытывать гипоксию в связи с нередким патологическим течением родового акта. Указанные осложнения значительно повышают частоту оперативных вмешательств и пособий при родах.
При ведении родов у беременных с многоплодием важным является вопрос выбора способа родоразрешения - через естественные родовые пути или посредством кесарева сечения. В идеальных случаях решение должно быть принято до родов или с их началом.
Очень важную роль в выборе способа родоразрешения играет положение плодов. Если оба плода находятся в головном предлежании, то при отсутствии акушерских показаний роды проводят через естественные родовые пути. Если первый плод в тазовом предлежании, а второй в головном, то показано кесарево сечение вследствие возможного так называемого «сцепления» близнецов.
Если первый плод находится в головном предлежании, а второй в тазовом - возможны варианты. Одни акушеры рекомендуют проведение кесарева сечения в плановом порядке, другие - ведение родов через естественные родовые пути и соответствующие акушерские пособия для второго плода, третьи рекомендуют поворот второго плода в головное предлежание под контролем УЗИ (эффективность 73%). Если масса второго плода в тазовом предлежании менее 1500 г, то предпочтительнее выполнить кесарево сечение, так как в подобной ситуации значительно повышается риск внутрижелудочковых кровоизлияний (ВЖК) у плода при самопроизвольных родах. Если масса превышает 1800-2000 г, то не отмечено разницы в перинатальном исходе. В случае поперечного положения первого или второго плода наиболее оптимальным способом родоразрешения следует считать кесарево сечение, так как различные виды поворота плода для исправления поперечного положения весьма травматичны и могут вести к неблагоприятным последствиям. Следует считать оправданным выполнение кесарева сечения на втором плоде в случае отсутствия возможности бережного родоразрешения после самопроизвольных родов первого плода. При наличии тройни однозначно следует выполнить кесарево сечение. Кесарево сечение проводится и при сращении близнецов. Остальные случаи оперативного родоразрешения связаны с обычными акушерскими показаниями.
Для профилактики слабости родовой деятельности, особенно в период изгнания, необходимо внутривенное капельное введение окситоцина. Одновременно осуществляют мероприятия по профилактике гипоксии плода. После рождения первого плода тщательно перевязывают плодный и материнский конец пуповины. Это необходимо потому, что в данной ситуации невозможно определить, является двойня однояйцевой или разнояйцевой. При однояйцевой двойне второй плод может погибнуть от кровопотери через пуповину первого плода, если она не перевязана. Кроме потери крови вторым плодом через пуповину первого возможна преждевременная отслойка плаценты второго плода, возникающая в интервале между рождением близнецов. После рождения первого плода производят наружное исследование, выясняют положение второго плода и характер его сердцебиения. При хорошем состоянии роженицы, продольном положении второго плода через 10-15 минут после рождения первого ребёнка вскрывают плодный пузырь, под контролем руки медленно выпускают воды и предоставляют роды естественному течению. Если сокращения матки недостаточны, проводят родостимуляцию окситоцином или простагландинами. При выявлении внутриутробной гипоксии второго плода, кровотечения вследствие отслойки плаценты немедленно вскрывают плодный пузырь и приступают к оперативному родоразрешению, учитывая подготовленность родовых путей и возможность быстрого родоразрешения.
Третий период родов требует особенного внимания, тщательного наблюдения за состоянием роженицы и количеством теряемой ею крови. Следует продолжить внутривенное капельное введение окситоцина или дополнительно ввести утеротоники. При возникновении кровотечения немедленно принимают меры к удалению последа из полости матки. Родившийся послед (последы) тщательно осматривают, чтобы убедиться в целости и установить однояйцевое или двуяйцевое происхождение двойни. В первые часы после родов внимательно наблюдают за состоянием родильницы, сокращением матки и количеством крови, выделяющейся из половых путей.
Особенности беременности после ЭКО (экстракорпорального оплодотворения): репродуктивные потери после ЭКО составляют 29%, угроза прерывания у этих беременных достигает частоты 80%. После ЭКО чаще наблюдается гипотрофия без диссоциации, ФПН, многоводие, раннее начало гестоза, реже отмечается варикозное расширение вен и железодефицитная анемия (результат адекватной подготовки к беременности). После ЭКО в родах осложнений меньше, но чаще врачи не решаются на проведение родов через естественные родовые пути, учитывая «высокую стоимость» наступившей беременности, а выполняют кесарево сечение.
Материнская смертность при многоплодной беременности в мире примерно в 2-3 раза выше таковой при одноплодной беременности.
Структура материнской смертности:
1) кровотечения;
2) гестоз;
3) сепсис;
4) непрямые причины материнской смертности;
5) эмболия околоплодными водами;
6) тромбоэмболия легочной артерии;
7) осложнения анестезии (остановка сердца, трудности интубации, аспирационный синдром);
8) другие причины.
Имеют значение такие отягощающие моменты, как нерегулярность наблюдения, отсутствие дородовой госпитализации, запоздалая диагностика осложнений, недостаточный объём лечения, необоснованное пролонгирование беременности, недостаточная антибактериальная и дезинтоксикационная терапия, неадекватный выбор стационара для родоразрешения.
Перинатальная смертность при многоплодной беременности значительно выше перинатальной смертности при одноплодии.
Пути снижения перинатальных потерь:
1) плановая профилактическая госпитализация в 18-23 и 31-34 недели, поскольку это «критические сроки» для многоплодной беременности по угрозе прерывания беременности, развитию анемии и гестоза;
2) обязательная дородовая госпитализация в 36 недель беременности в стационары, где имеется высококвалифицированная акушерская, неонатальная и анестезиологическая службы;
3) тщательное определение возможности родоразрешения через естественные родовые пути, что возможно у соматически здоровых женщин не старше 28 лет с самостоятельно наступившей многоплодной беременностью, неосложнённым её течением, удовлетворительном состоянии всех плодов и головном предлежании 1-го плода;
4) роды через естественные родовые пути следует вести под мониторным контролем за состоянием всех плодов и сократительной деятельностью матки, в родах производить профилактику гипоксии плодов, кровотечения в последовом и раннем послеродовом периодах;
5) при стимулированном многоплодии, особенно при 3-х и более плодах, применять метод редукции, оставляя не более 2-х эмбрионов на ранних сроках (6-7 недель).
Лекция 7. Гестоз
Гестоз (поздний токсикоз беременных, поздний гестоз беременных, ОПГ-гестоз, ЕРН-гестоз) - синдром полиорганной и полисистемной функциональной недостаточности, развивающийся во время беременности. Характеризуется классической триадой симптомов, поэтому используется термин ОПГ-гестоз, ОПГ-комплекс, ОПГ-синдром (О-отеки, П-протеинурия, Г-гипер-тензия), или, в иностранной транскрипции, ЕРН-gestosis (E-edema, P-proteinuria, H-hypertension). Однако единая терминология данного синдрома отсутствует.
Частота гестоза составляет 7-10% ко всем беременным в развитых странах и превышает 20% в развивающихся. В структуре причин материнской смертности занимает 2-3 место и составляет 15-25%. Перинатальная смертность колеблется от 15 до 30‰, заболеваемость - от 640 до 780‰, преждевременные роды - 20-30%.
Классификация
Единой общепринятой классификации гестозов в настоящее время нет.
В целом, осложнения в ранние сроки беременности (I триместр) называют токсикозами (рвота беременных (emesis gravidarum), слюнотечение (ptyalismus)), а если симптомы наиболее выражены во II и III триместрах - речь идет о гестозе. Принципиальное отличие между ними - различный характер нарушений: для большинства токсикозов - диспепсические расстройства и нарушение всех видов обмена, а для гестозов - расстройства сосудистой системы и кровотока. Последние выражаются в генерализованном спазме артериальных сосудов на уровне артериол и капилляров, повышением проницаемости и ломкости сосудистой стенки.
Также выделяют редкие формы токсикоза (дермопатия, тетания, бронхиальная астма, гепатопатия, остеомаляция беременных и др.).
Согласно классификации (РФ, 2001 г.), гестозы подразделяются:
А. По степени тяжести:
1. Прегестоз (субклинический гестоз), то есть доклиническая стадия.
2. Водянка беременных.
3. Нефропатия беременных:
а) легкой степени;
б) средней степени;
в) тяжелой степени.
4. Преэклампсия.
5. Эклампсия (частота 0,5%).
Б. По форме развития:
1. Чистые формы (первичные) - при неосложненном соматическом анамнезе.
2. Сочетанные формы (вторичные) - на фоне экстрагенитальных заболеваний (диэнцефального нейро-обменно-эндокринного синдрома, артериальной гипертензии, заболеваний почек и печени, сахарного диабета, ревматизма, пороков сердца и т.д.). Частота сочетанных гестозов около 70%, возникают в более ранние сроки беременности (24-26 нед.), протекают более тяжело, обычно с преобладанием симптомов основного заболевания, и с менее благоприятным исходом для матери и плода.
3. Типичные формы - триада симптомов (отеки, протеинурия, гипертензия).
4. Атипичные формы - моно- или бессимптомное течение, бессудорожная эклампсия.
Также используется классификация, предложенная профессором Герасимовичем Г.И. (РБ, 2000г.):
1. Моносимптомные гестозы, то есть наличие одного из трех кардинальных симптомов:
а) водянка беременных - гестоз -0;
б) протеинурия беременных - гестоз-П;
в) гипертония беременных - гестоз-Г.
2. Полисимптомные гестозы, то есть характеризуются наличием двух или трех кардинальных симптомов:
а) гестоз - ОП;
б) гестоз - ОГ;
в) гестоз - ПГ;
г) гестоз - ОПГ.
3. Преэклампсия.
4. Эклампсия.
В некоторых зарубежных странах различают только две клинические формы гестоза:
1. Преэклампсия (водянка, нефропатия и собственно преэклампсия).
2. Эклампсия.
По классификации ВОЗ (МКБ X пересмотра 1998г.), различают:
1. Легкая или неуточненная преэклампсия (относится нефропатия беременных легкой и средней степени).
2. Тяжелая преэклампсия (относится тяжелая нефропатия беременных и преэклампсия).
3. Эклампсия (относится эклампсия беременных).
Каждый вид гестоза по времени возникновения исследовательская группа ВОЗ (1989г.) подразделяет:
1. Во время беременности.
2. Во время родов.
3. В первые 48 ч послеродового периода.
В настоящее время выделяют атипичные (редкие, осложненные) формы гестозов, сопровождающиеся высокой летальностью:
1. HELLP - синдром (при тяжелой форме гестоза развивается в 4-12% случаев), характеризуется триадой симптомов:
а) H (hemolysis) - гемолиз;
б) EL (elevated liver enzymes) - повышение уровня печеночных ферментов;
в) LP (low platelet count) - тромбоцитопения.
2. Острый жировой гепатоз беременных (ОЖГБ) (острая жировая инфильтрация печени беременных, острая жировая дистрофия печени беременных):
а) безжелтушный период;
б) желтушный период - бурная клиника печеночно-почечной недостаточности.
Дата добавления: 2019-07-26; просмотров: 558;
