ЛЕКЦИЯ №7. ОПУХОЛИ КРОВЕТВОРНОЙ ТКАНИ.
Согласно Международной гистологической и цитологической классификации опухолевых заболеваний кроветворной и лимфоидной тканей, в основу которой положен клеточный состав новообразований и характер распространения, опухоли системы крови, или гемобластозы, делят на две группы:
лейкозы (лейкемии) – системныеопухолевыезаболевания кроветворной ткани;
лимфомы – регионарныеопухолевыезаболевания кроветворной и/или лимфоидной ткани.
Такое деление является в значительной степени условным, поскольку ограниченный опухолевый рост и диффузная опухолевая инфильтрация могут иметь место одновременно или последовательно у одного больного.
Лейкемии и лимфомы, включая лимфому Ходжкина, составляют приблизительно 8% от всех злокачественных новообразований и все вместе входят в число 6 самых частых видов злокачественных опухолей.Острые лейкемии составляют около 50-60% от всех лейкемий, причем острая миелобластная лейкемия встречается несколько чаще, чем острая лимфобластная лейкемия. Хронические лейкемии составляют около 40-50% от всех лейкемий, причем хроническая лимфоцитарная лейкемия встречается несколько чаще, чем хроническая миелоцитарная лейкемия (рис. 1).
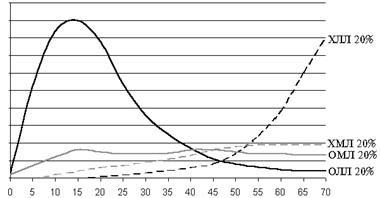
Рис. 1. Заболеваемость различными видами лейкемий в зависимости от возраста
ОЛЛ – острая лимфобластная лейкемия;
ХЛЛ – хроническая лимфоцитарная лейкемия;
ОМЛ – острая миелобластная лейкемия;
ХМЛ – хроническая миелоцитарная лейкемия.
Монобластная лейкемия подразделяется на два типа лейкемий: острую монобластную (тип Шиллинга) и острую миеломонобластную (тип Нигели). Не существует хронических форм лейкемий данного типа.
Острая моноцитарная (монобластная) лейкемияхарактеризуется пролиферацией монобластов. Они могут быть отдифференцированы от других бластов только при использовании цитохимических маркеров (табл. 2).
Острая миеломоноцитарная лейкемия характеризуется наличием бластов, которые имеют признаки миелобластов и монобластов как морфологически, так и цитохимически.
Таблица 2
Цитохимическая идентификация острых лейкемий
| Тип | Пероксидаза | Судан черный | Хлоро-ацетат- эстераза | Неспец. эстераза | ШИK-реакция | Морфол. признаки |
| Лимфобластная1 | – | – | – | – | + | Единственное ядрышко |
| Миелобластная | + | + | + | – | – | Множеств. ядрышки, палочки Ауэра |
| Моноцитарная | – | – | – | + | – | – |
| Миеломоноцитарная | + | + | + | + | – | – |
| Неклассифицированная | – | – | – | – | – | – |
1 Все подтипы острой лимфобластной лейкемии можно отдифференцировать от других типов лейкемий по присутствию специфичных лимфоцитарных антигенов (см. табл. 3 и 5).
Выделение подтипов лейкозов (лейкемий), согласно предложенной классификации, отражающей уровень блока дифференцировки бластов, является очень важным для клиники, поскольку каждый тип имеет свою специфическую схему лечения.
ЛЕЙКОЗЫ (ЛЕЙКЕМИИ)
Лейкемия (лейкоз) – это системное прогрессирующее разрастание незрелой опухолевой ткани в органах кроветворения с гематогенным распространением в другие органы и ткани.
Характерной особенностью лейкозов является быстрая диссеминация (распространение) опухолевых клеток по системе кроветворения. Вследствие этого, уже на ранних этапах заболевание приобретает системный характер. Наряду с костным мозгом наиболее часто наблюдается поражение селезенки, лимфатических узлов, лимфатических образований (Пейеровы бляшки, солитарные лимфоидные фолликулы) по ходу желудочно-кишечного тракта, печени и других органов. Объем лейкозных разрастаний и их распространенность в организме могут быть различными в зависимости от формы лейкоза, стадии болезни, проведенного лечения. Эти лейкозные разрастания называют лейкемический инфильтрат.
Таблица 3
Подклассы острой лимфобластной лейкемии
| Традиц. номенкл. | Линии клеток | Антигены Т-клеток (CD2, CD3, CD5, CD7, CD8) | Антиген В-клеток (CD19) | СALLA (CD10) | Tdt | Перестройка генома | |
| Ig | TCR | ||||||
| Из нулевых клеток | Самые первые распознаваемые как В-клетки | – | + | ± | + | + | – |
| Обычный тип | Ранние В-клетки | – | + | + | + | + | – |
| В-клеточная | Дозревающие В-клетки | – | + | ± | – | + | – |
| Т-клеточная | Т-клетки | + | – | – | + | – | + |
Этиология.Причина многих случаев лейкемий остается неизвестной. Но, поскольку опухолевая природа лейкозов не вызывает сомнения, вопросы этиологии лейкозов и опухолей, по-видимому, однотипны. Лейкозы – полиэтиологические заболевания. В возникновении их могут быть повинны различные факторы, способные вызвать мутацию клеток кроветворной ткани. Среди этих факторов следует отметить следующие: вирусы, ионизирующее излучение, химические вещества, аплазии костного мозга, иммунодефицитные состояния, генетические факторы.
Классификация
Лейкозы (лейкемии) классифицируются по нескольким характеристикам:
По клиническому течению:
· Острые лейкозы (лейкемии) –начинаются остро, быстро прогрессируют, при отсутствии лечения приводят к смерти в течение нескольких месяцев. В крови обычно определяется большое количество бластных клеток.
· Хронические лейкозы (лейкемии) начинаются постепенно и медленно прогрессируют, даже при отсутствии лечения больные могут прожить несколько лет. В крови выявляются обычно незрелые, но с тенденцией к созреванию клетки.
По гисто- (цито-) генезу, характеру и направлению дифференцировки разрастающихся клеток:
Среди острых лейкозов выделяют:
· недифференцированный;
· миелобластный;
· лимфобластный;
· монобластный (миеломонобластный);
· эритробластный;
· мегакариобластный.
Среди хронических лейкозов в зависимости от ряда созревающих клеток гемопоэза выделяют лейкозы миелоцитарного, лимфоцитарного и моноцитарного происхождения:
Лейкозы миелоцитарного происхождения:
ü хронический миелоидный лейкоз;
ü эритремия;
ü истинная полицитемия Вакеза-Ослера и др.
Лейкозы лимфоцитарного происхождения:
ü хронический лимфоидный лейкоз;
ü лимфоматоз кожи (болезнь Сезари);
ü парапротеинемические лейкозы (миеломная болезнь, первичная макроглобулинемия Вальденстрема, болезнь тяжелых цепей Франклина).
Лейкозы моноцитарного происхождения:
ü хронический моноцитарный лейкоз;
ü гистиоцитозы.
По картине периферический крови:
· Лейкемические, которые характеризуются значительным увеличением количества лейкоцитов, в том числе и лейкозных клеток, в периферической крови (десятки и сотни тысяч, иногда до миллиона в 1 мкл крови). Это наиболее частая форма.
· Сублейкемические, при которых количество лейкоцитов несколько выше нормы (15-25 тысяч в 1 мкл крови), но в крови определяются опухолевые клетки.
· Алейкемические, при которых количество лейкоцитов в пределах нормы, в крови не определяются опухолевые клетки. Этот тип наблюдается редко, но он возникает обычно уже на ранних этапах заболевания. С целью диагностики используют трепанобиопсию крыла подвздошной кости или пунктат костного мозга грудины.
· Лейкопенические, при которых количество лейкоцитов ниже нормы, иногда может достигать одной тысячи, но могут быть качественные изменения, обусловленные появлением лейкозных клеток.
ОСТРЫЕ ЛЕЙКОЗЫ
Острые лейкемии характеризуются пролиферацией бластов без признаков дифференцирования. Для острого недифференцированного лейкоза характерна инфильтрация всех органов кроветворения и паренхиматозных органов недифференцированными однородного вида мелкими, круглыми, гиперхромными клетками гемопоэза I-II классов (то есть полипотентными клетками-предшественниками и частично детерминированными клетками-предшественниками миело- и лимфопоэза). Острый недифференцированный лейкоз протекает как септическое заболевание. И при миелобластной, и при лимфобластной лейкемиях в периферической крови определяется лейкоцитоз (увеличение количества лейкоцитов) с наличием бластов. При остром лейкозе в периферической крови находят так называемый лейкемический провал (hiatus leucemicus) – резкое увеличение бластных клеток и единичные зрелые элементы при отсутствии переходных созревающих форм. Иногда количество лейкоцитов может быть не увеличено, но бласты обязательно присутствуют. Очень редко в крови отсутствуют и бласты (алейкемическая лейкемия). Однако в пунктате костного мозга изменения находят при любых формах лейкемий. Отмечается диффузное поражение ткани костного мозга, опухолевые клетки вытесняют другие гемопоэтические ростки и жировую ткань. Костный мозг губчатых и трубчатых костей при лимфобластном лейкозе на всем протяжении становится сочным, малиново-красным (вид малинового желе). При миелобластном лейкозе он приобретает зеленоватый (гноевидный) оттенок, поэтому его называют пиоидный костный мозг. При острой лимфобластной лейкемии и острой моноцитарной лейкемии часто наблюдается увеличение лимфатических узлов, при острой миелобластной лейкемии оно обычно отсутствует. Увеличение селезенки относительно небольшое (по сравнению с хроническими формами лейкоза), масса ее достигает 500-600 граммов.
В крови пациентов наблюдается снижение количества других форменных элементов из-за вытеснения этих ростков неопластическими клетками. В результате возникаеттяжёлая анемия, тромбоцитопения, нейтропения, проявляющаяся в виде частых инфекционных заболеваний и изъязвлений (некроз) на слизистых оболочках. Некрозы чаще всего развиваются в слизистой полости рта, миндалин (некротическая ангина), желудочно-кишечного тракта. Иногда могут возникать инфаркты селезенки. Причиной некрозов могут служить лейкемические инфильтраты, которые суживают просвет сосудов. Резкое снижение иммунитета и общей реактивности организма сопровождается активацией инфекций и развитием альтеративного воспаления.
У больных с промиелобластной лейкемией может развиться синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром), т.к. в гранулах опухолевых клеток содержится обилие тромбопластических веществ, которые в большом количестве попадают в кровоток при гибели клеток.
В печени при всех формах острого лейкоза разрастания бластных клеток могут локализоваться как в области портальных трактов, так и по ходу синусоидных капилляров, что сопровождается деструкцией печеночных балок, дистрофическими изменениями гепатоцитов, вплоть до их очагового некроза.
При поражении кожи очаговые лейкозные пролифераты располагаются в поверхностных и глубоких слоях дермы, преимущественно вокруг сосудов, волосяных фолликулов и потовых желез. Это может сопровождаться некрозом и изъязвлением эпидермиса.
Причины смерти:
· кровотечение (геморрагический диатез), кровоизлияние в мозг;
· интоксикация;
· присоединение инфекций (сепсис) и др.
ХРОНИЧЕСКИЕ ЛЕЙКОЗЫ
Отличия хронических лейкозов от острых: у больных развивается общее хроническое малокровие, происходит увеличение внутренних органов в результате дистрофических изменений и инфильтрации их опухолевыми клетками (лейкемические инфильтраты). При всех хронических лейкемиях происходит увеличение селезенки, генерализованное увеличение лимфатических узлов.
Селезенка при хроническом лимфоцитарном лейкозе увеличивается до 1 кг. При хроническом миелоцитарном лейкозе ее вес может достигать 5-6 кг (в норме 120-150 гр.), пульпа вида гнилой сливы.
Лимфатические узлы значительно увеличены, мягкие. При лимфолейкозе они сливаются в огромные плотноватые пакеты, на разрезе сочные, бело-розовые, при миелоцитарном лейкозе – серо-красного цвета. При любом хроническом лейкозе рисунок лимфоузла стерт в результате разрастания незрелой опухолевой ткани. Хроническая лимфоцитарная лейкемия с поражением лимфоузлов идентична мелкоклеточной лимфоцитарной лимфоме (Т- и В-типы – ранее назывались высокодифференцированная лимфоцитарная лимфома). В той или иной мере выражена лейкозная инфильтрация ткани миндалин, групповых и солитарных лимфатических фолликулов кишечника, почек, кожи, иногда головного мозга и его оболочек (нейролейкемия).
Печень увеличена в большей степени при миелоцитарном лейкозе, чем при лимфоцитарном за счет лейкемических инфильтратов. Лейкемические инфильтраты располагаются преимущественно при миелоцитарном лейкозе внутри дольки между печеночными балками, при лимфоцитарном – по ходу триад. Лейкемические инфильтраты при миелоцитарном лейкозе полиморфны (за счет большего количества переходных форм), цитоплазма в клетках четко выражена, ядра светлые, содержат рыхлый диффузно расположенный хроматин. При лимфолейкозе инфильтраты мономорфные, представлены мелкими примерно одинаковыми, круглыми с гиперхромными (компактное расположение хроматина) лимфоцитарными опухолевыми клетками. Миелобласты сложно морфологически отдифференцировать от лимфобластов, за исключением следующих случаев:
· когда они содержат палочки Ауэра –фиолетовые кристаллические цитоплазматические включения;
· когда имеется видимая дифференцировка в промиелоциты, в цитоплазме которых определяются крупные гранулы;
· при использовании цитохимических и иммунологических методов исследования (табл. 2, 3 и 6).
Таким образом, хронические лимфолейкозы характеризуются:
o значительным увеличением размеров как иммунокомпетентных, так и паренхиматозных органов;
o отсутствием геморрагического диатеза;
o отсутствием некрозов, которые могут появиться в период бластного криза.
Хронический эритромиелоз, эритремия, истинная полицитемия (болезнь Вакеза-Ослера), первичная макроглобулинемия Вальденстрема, болезнь тяжелых цепей, хронический моноцитарный лейкоз являются редкими заболеваниями.
Наибольшее значение среди группы хронических парапротеинемических лейкозов имеет миеломная болезнь.
Миеломная болезнь (миелома, болезнь Рустицкого-Калера) характеризуется неопластической пролиферацией плазматических клеток (плазмобластов) с продукцией моноклоновых иммуноглобулинов (парапротеинов) или их фрагментов. В зависимости от класса и типа синтезируемых и секретируемых парапротеинов выделяют следующие иммунохимические варианты: G-, A-, D-, E-миелому, миелому Бенс-Джонса (болезнь легких цепей) и др. Клинические и морфологические проявления вариантов сходны. Обычно миелома протекает по алейкемическому варианту, но возможно и наличие в крови миеломных клеток.
В зависимости от характера миеломных инфильтратов различают следующие формы:
· узловую;
· диффузную;
· диффузно-узловую.
Миелома может протекать в солитарной форме, в виде одиночного узла, но чаще она бывает множественной.
Опухолевые инфильтраты чаще всего появляются в плоских костях (ребра, кости черепа) и позвоночнике, реже – в трубчатых костях (плечевая, бедренная кость). Разрастающаяся опухолевая ткань ведет к деструкции костной ткани и развитию патологических переломов. При диффузном разрастании опухолевой кроветворной ткани наблюдается остеолизис и остеопороз – образование гладкостенных, как бы штампованных дефектов. Помимо костного мозга и костей, миеломноклеточные инфильтраты постоянно отмечаются во внутренних органах.
При миеломной болезни в связи с секрецией опухолевыми клетками парапротеина часто развивается AL-амилоидоз. Наибольшее значение среди парапротеинемических изменений имеет парапротеинемический нефроз, или миеломная нефропатия. В основе парапротеинемического нефроза лежит избыточное накопление в канальцах и в строме мозгового, а затем и коркового вещества парапротеина Бенс-Джонса, ведущее к нефросклерозу. Такие почки получили название “миеломные сморщенные почки”. Развивающаяся уремия является в 30% случаев причиной смерти больных миеломой. Другой частой причиной смерти служит присоединение инфекций.
ЛИМФОМЫ
Злокачественные и «доброкачественные» лимфомы
Поскольку опухолевые лимфоциты, начиная с момента их возникновения, быстро разносятся кровотоком по организму, то все лимфомы относятся к злокачественным новообразованиям. Опухолевая пролиферация лимфоцитов, поражающая какую-то одну область организма без тенденции к диссеминированию (для которой действительно можно применить термин “доброкачественная”) наблюдается очень редко. Однако по клиническому течению многие злокачественные лимфомы протекают “доброкачественно” (то есть с низкой скоростью роста и длительным периодом выживания).
Злокачественные лимфомы наиболее часто поражают лимфатические узлы и менее часто лимфоидную ткань в других органах (миндалины глотки, солитарные фолликулы и пейеровы бляшки тонкой кишки, селезенку).
Злокачественные лимфомы делятся на:
· неходжкинские лимфомы;
· лимфому Ходжкина.
Лимфома Ходжкина выделена отдельно, т.к. источник происхождения ее точно не установлен.
Неходжкинские лимфомы классифицируются:
По характеру ростаопухоли:
· фолликулярные;
· диффузные.
По цитологической характеристике:
ü лимфоцитарные (наличие их дискутируется);
ü пролимфоцитарные (из малых и больших расщепленных клеток, то есть В-клеточные)
ü лимфобластные;
ü пролимфоцитарно-лимфобластные;
ü иммунобластные;
ü плазмоцитоидные;
ü гистиоцитарные.
По клоновому принципу:
ü В-лимфоцитарные;
ü Т-лимфоцитарные;
ü гистиоцитарные;
ü лимфомы из натуральных киллеров (NK).
По степени злокачественности:
o низкой (пролимфоцитарные и пролимфоцитарно-лимфобластные с фолликулярным ростом);
o умеренной (пролимфоцитарные с диффузным ростом);
o высокой (лимфобластные и иммунобластные).
НЕХОДЖКИНСКИЕ ЛИМФОМЫ
Различия между лимфомами и лейкемиями
Опухолевые лимфоциты циркулируют в крови и зачастую они широко распространяются по лимфоидной ткани организма. Если доминирует поражение костного мозга и увеличение количества лимфоцитов в крови, то этот процесс называют лейкемией. Если преобладает поражение лимфоидной ткани, то этот процесс называется лимфомой. Разделение это условное. Так, у детей иногда используется термин лимфома-лейкемия, т.к. эти две формы могут сосуществовать. При лимфомах тоже может значительно повышаться количество лейкоцитов в крови.
Опухолевую пролиферацию лимфоидных клеток необходимо отличать от нормальной пролиферации, которая возникает во время иммунного ответа (реактивная гиперплазия). Иногда сложно дифференцировать эти два состояния. Наиболее важными критериями являются нарушение структуры лимфоузла и наличие моноклональности опухолевых клеток.
Нарушение структуры лимфатических узлов, особенно если оно сочетается с потерей нормальных взаимоотношений клеток различных типов, является признаком опухолевой природы данных изменений.
Пролиферация при иммунном ответе является поликлональной, т.е. наблюдается размножение многих клонов лимфоцитов. Большинство лимфоцитов при лимфомах происходят из одного клона (т.е. они моноклональны). Моноклональная природа пролиферирующих лимфоцитов является наилучшим подтверждением их опухолевой природы и может быть доказана иммуногистохимически наличием моноклональных легких или тяжелых цепей иммуноглобулинов на клеточной поверхности или в цитоплазме В-клеток. Доказано, что в поликлональной популяции лимфоцитов количество клеток, синтезирующих λ и κ легкие цепи приблизительно равно, ав моноклональной популяции обнаруживаются или λ, или κ легкие цепи.
НОМЕНКЛАТУРА И КЛАССИФИКАЦИЯ НЕХОДЖКИНСКИХ ЛИМФОМ
Лимфомы, как и другие опухоли, классифицируются на основе сходства с нормальными клетками, на которые они больше всего похожи. Раньше при классификации возникали проблемы, так как классификация нормальных клеток лимфоидной ткани постоянно изменялась на протяжении нынешнего столетия. Классификация неходжкинских лимфом также изменялась несколько раз и модифицировалась по мере развития исследований лимфоидной ткани. В последние годы получено экспериментальное подтверждение существования в кроветворной ткани единой полипотентной клетки – стволовой, или родоначальной, способной к дифференцировке по всем росткам миело- и лимфопоэза, и убедительно продемонстрировано, что свойствами стволовой клетки не обладают ретикулярные элементы стромы кроветворных органов. Большинство исследователей считает, что стволовой клеткой является клетка типа малого лимфоцита.
Таблица 4
Классификация неходжкинских лимфом (основана на классификации Лукаса и Коллинза)
| Опухоль | Соответствующие нормальные клетки |
| Немаркируемые клетки1 | |
| Лимфобластная лимфома / ОЛЛ (обычный/нулевой типы) | Полустволовые (немаркируемые) лимфоциты |
| Т-клетки | |
| Лимфобластная Т-клеточная лимфома / Т-клеточная ОЛЛ | Т-клеточные иммунобласты |
| Т-клеточная лимфоцитарная лимфома / Т-клеточная ХЛЛ | Малые Т-лимфоциты |
| Т-клеточная иммунобластная лимфома2 | Т-иммунобласты |
| Грибовидный микоз / синдром Сезари | Эффекторные Т-лимфоциты |
| В-клетки | |
| Лимфобластная В-клеточная лимфома / В-клеточная ОЛЛ | В-клеточные иммунобласты |
| В-клеточная лимфоцитарная лимфома / В-клеточная ХЛЛ | Малые В-лимфоциты |
| Мантийной зоны (промежуточноклеточная) лимфома | В-клетки мантийной зоны |
| Моноцитоидная В-клеточная лимфома | В-лимфоциты |
| Лимфома из клеток центра фолликула (включая лимфому Беркитта) | В-клетки центра фолликула |
| В-клеточная иммунобластная лимфома2 | В-иммунобласты |
| Плазмоцитоидная лимфоцитарная лимфома | Эффекторные В-лимфоциты |
| Гистиоциты | |
| Истинная гистиоцитарная лимфома | Гистиоциты |
1 Немаркируемая категория: нет маркеров ни Т-, ни В-клеток.
2 Иммунобластная лимфома иногда называется иммунобластной саркомой.
В настоящее время новые иммунологические технологии, такие как фенотипирование поверхностных маркеров с помощью моноклональных антител, изучение перестройки генома Т- и В-лимфоцитов, изучение соответствующих онкогенов широко используются (табл. 6) для изучения злокачественных лимфом. Предполагается, что информация, получаемая при этих исследованиях, приведет к дальнейшему развитию классификации этих опухолей.
Дата добавления: 2018-09-24; просмотров: 769;
