Типичные клинические ситуации
Послеродовая депрессия
• Когнитивно – бихевиоральная или интерперсональная психотерапия
• ЭСТ
• Препараты первого выбора из числа СИОЗС – сертралин или пароксетин.
Послеродовое биполярное аффективное расстройство
• Назначать литий не рекомендуется
• Обязательное исследование младенца: печеночные ферменты, билирубин, лейкоцитарную формулу, уровень препарата в плазме, если кормящая мать принимает карбамазепин.
• Назначать ламотрижин, хотя исследования малочисленны.
Послеродовые тревожные расстройства
• Когнитивно – бихевиоральная терапия
• Методы последовательной релаксации
• Уменьшение средовых стрессов
• Из числа бензодиазепинов возможно назначение темазепама или оксазепама.
• При панических атаках из числа СИОЗС препаратом первого выбора является пароксетин.
Послеродовый психоз
• Как правило, перевод на искусственное вскармливание младенца.
• Монотерапия антипсихотическим препаратом нового поколения.
• Не назначать клозапин из‑за возможности летального агранулоцитоза.
• Контролировать состояние младенцев на предмет побочных эффектов (сонливость, мышечная ригидность, тремор).
Послеродовые психические расстройства с необходимостью назначения психотропных препаратов представляют серьезную терапевтическую проблему. Альтернативой психофармакотерапии может быть гомеопатия и применение новаторских методов лечения. Однако стандарты лечебных учреждений требуют назначения конвенциональных препаратов. При лечении кормящей матери необходимо выбирать наиболее щадящие препараты и постоянно контролировать физическое и психическое состояние младенцев, используя стандартизированные педиатрические инструменты и концентрацию лекарственных средств в крови матери и младенца.
Литература
1. Kohen D. Psychiatric medication in pregnancy//Advances in Psychiatric Treatment 2004. Vol. 10. – P. 59–66.
2. Burt V. K., Suri R., Althuler L., Stowe Z., Hendrick V. C., Muntean E. The Use of Psychotropic Medications During Breast‑Feeding//The American Journal of Psychiatry 2001; 158:7, P. 1001–1009.
3. Психотропные средства: Справочник практикующего врача / Ф. Бочнер, Дж. Аллардайс, Д. Эймс и др. Пер с англ. А. Н. Редькина. Науч. Ред. рус. Изд. Ю. А.Александровский. – М.: Литтерра, 2006. – 296 с. (Терапевтические справочники)
Приложения
Приложение 1
Лекарственные взаимодействия психотропных средств (Обзор)
Д. И. Малин
Большинство психически больных получают комбинированную психофармакотерапию. Одновременное использование психотропных средств различных групп и классов позволяет эффективно воздействовать на разные виды психических нарушений у больных со сложной полиморфной симптоматикой и добиваться клинического улучшения в случаях резистентности к монотерапии каким‑либо одним препаратом. Однако не во всех случаях одновременное назначение большого количества психотропных средств бывает клинически оправданным. Психически больным с сопутствующей соматической патологией психотропные средства назначают в комбинации с другими лекарственными препаратами, применяемыми при лечении различных соматических заболеваний.
При совместном назначении нескольких фармакологических средств следует учитывать лекарственные взаимодействия препаратов. Установлено, что при назначении 1–5 препаратов побочные эффекты, связанные с их применением, наблюдаются у 4 % больных. При одновременном применении 16–20 медикаментов осложнения наблюдаются у 54 % больных.
Под взаимодействием лекарственных препаратов подразумеваются такие явления, когда одновременное назначение двух или более лекарственных веществ дает эффект, отличающийся от эффекта, наблюдаемого при применении каждого из них в отдельности. Результатом взаимодействия лекарственных веществ чаще является изменение интенсивности эффекта препаратов, реже наблюдаются качественные изменения в их действии.
Различают разные виды лекарственных взаимодействий на клиническом уровне. Если при сочетании двух препаратов действие их равняется сумме эффектов, вызываемых каждым из препаратов в отдельности, говорят о суммации, или аддиктивном синергизме (ЭфАБ=ЭфА+ЭфБ). Например, при сочетанном назначении нейролептиков, антидепрессантов, транквилизаторов, антигистаминных средств наблюдается суммация их седативного действия и увеличивается угнетающее влияние на ЦНС.
Если в результате взаимодействия лекарственных веществ наблюдается значительное усиление эффективности одного из них под влиянием другого и конечное действие препарата превышает сумму эффектов, вызываемых каждым препаратом в отдельности, говорят о потенцировании, или супрааддиктивном синергизме (ЭфАБ>ЭфА+ЭфБ). Примером супрааддиктивного синергизма является усиление нейролептиками (аминазином, дроперидолом) и транквилизаторами (диазепамом, феназепамом) действия местных и центральных анестетиков и мышечных релаксантов, в связи с чем эти психотропные средства используются для премедикации перед проведением наркоза.
Если при сочетанном применении препаратов действие одного из них под влиянием другого уменьшается или устраняется полностью, говорят об антагонизме, при этом суммарный эффект становится меньше суммы эффектов каждого препарата в отдельности (ЭфАБ<ЭфА+ЭфБ). Например, при сочетании транквилизаторов с оральными контрацептивами усиливается метаболизм последних, в связи с чем ослабляется их эффект и повышается риск развития беременности.
Таблица 1. Изоферменты цитохрома P‑450 и метаболизм некоторых лекарственных препаратов
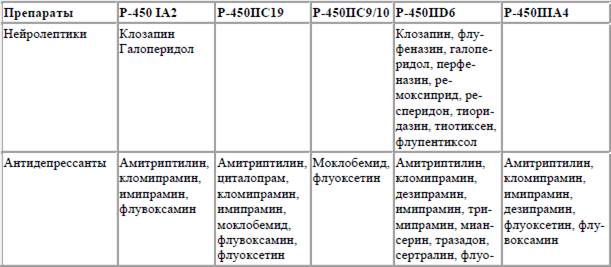

Внимание! Во избежание конкурентного ингибирования микросомальных ферментов печени не следует назначать совместно препараты, метаболизированные одним семейством изоферментов цитохрома Р‑450.
Различают фармакокинетические и фармакодинамические взаимодействия лекарственных средств. Фармакокинетические взаимодействия обуславливают нарушения всасывания, распределения, связывания с белками плазмы крови и тканями, биотрансформации и выделения одного препарата под воздействием другого. Нарушение всасывания (абсорбции) через желудочно – кишечный тракт при лекарственном взаимодействии препаратов может происходить либо в результате адсорбции одного из них на поверхности другого, либо в результате изменения рН среды. Психотропные средства адсорбируются на гель – структурах антацидных препаратов (альмагель, фосфалюгель и др.), вследствие чего нарушается их всасывание и снижается эффективность терапии. Повышение или снижение кислотности содержимого желудка и кишечника, возникающее при применении различных лекарственных средств (например, холинолитиков), может приводить к изменению ионизации молекул психотропных препаратов и влиять на скорость их абсорбции.
Таблица 2. Лекарственные взаимодействия психотропных средств
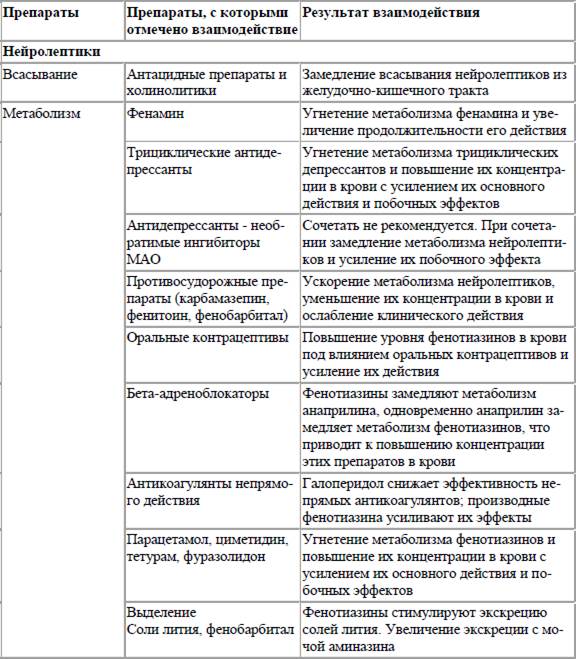
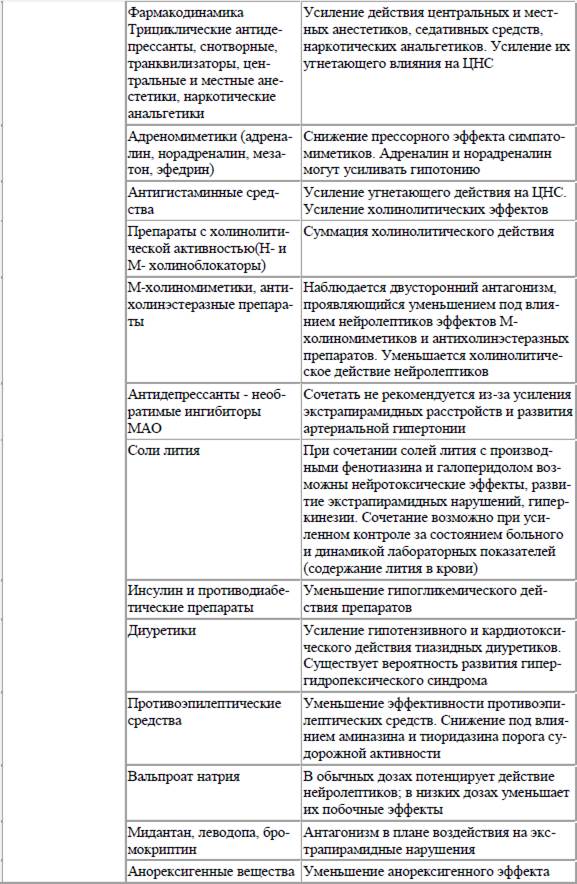
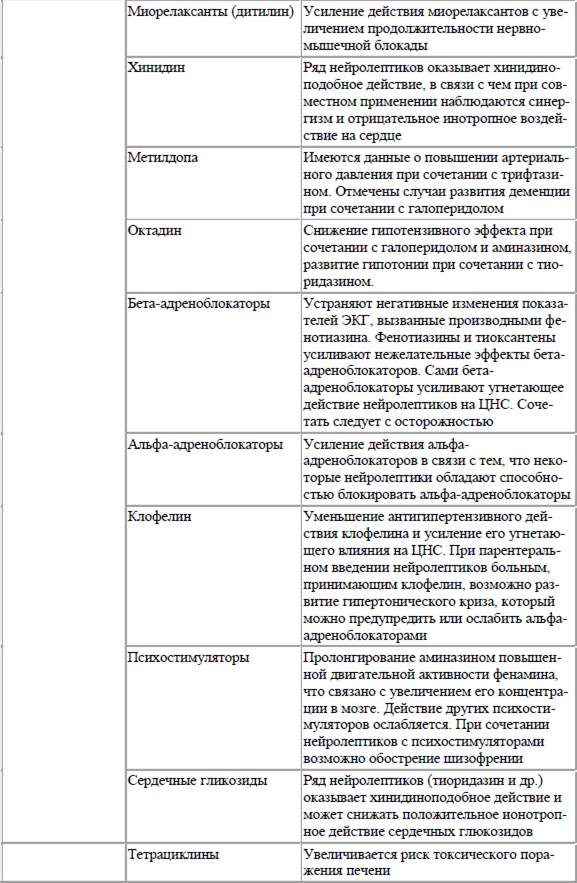
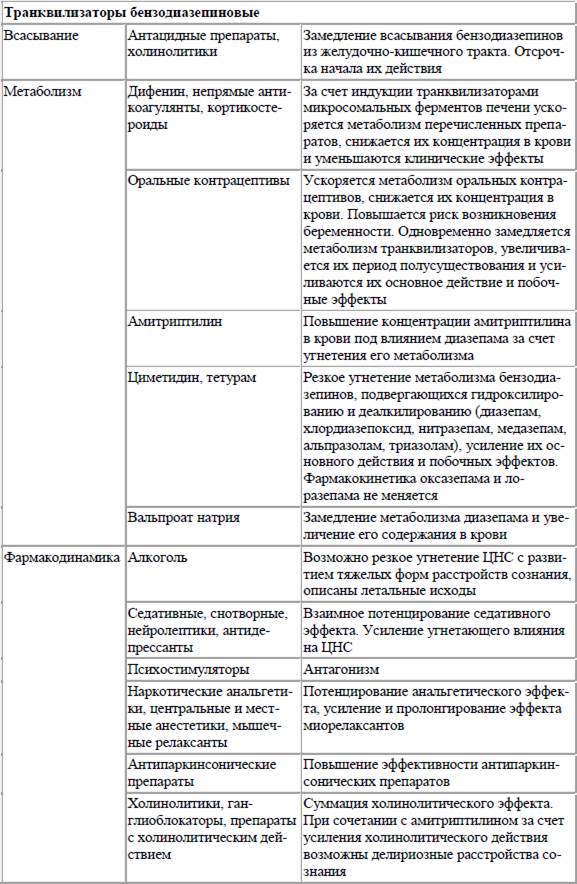
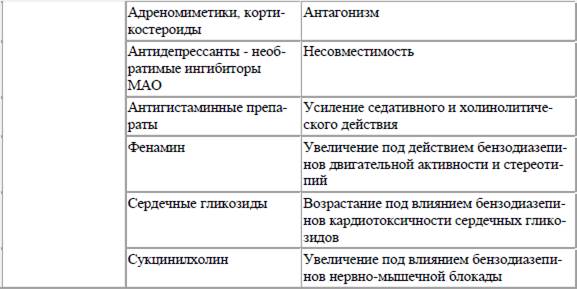
Другие лекарственные препараты могут влиять на механизмы распределения и связывания психотропных средств с белками плазмы крови. Многие психотропные средства, попадая в кровь, обратимо связываются с белками. В связанном с белками виде препараты не активны и не оказывают фармакологического действия. Лекарственные препараты могут связываться с различными белками, но наиболее часто с альбумином, у которого имеется не менее 10 участков с различным аффинитетом к разным препаратам. При нарушении связывания препарата с альбумином увеличивается его свободная, активная форма в крови и усиливаются терапевтическое действие и побочные эффекты. Например, салицилаты могут повышать концентрацию трициклических антидепрессантов в крови из‑за отрицательного связывания с белками крови. Действие психотропных средств может существенно зависеть от их выделения из организма. Отмечено, что тетурам может уменьшать выделение хлордиазепоксида (элениума). Фенотиазины стимулируют экскрецию солей лития, фенобарбитал увеличивает экскрецию аминазина.
В последние годы важное значение в механизмах лекарственных взаимодействий психотропных средств отводится процессам биотрансформации препаратов в печени с участием ферментов микросомального окисления цитохромов Р‑450. Ксенобиотики и многие лекарственные вещества, в том числе и психотропные препараты, подвергаются метаболизму в результате микросомального окисления, связываясь с цитохромами Р‑450. Эти цитохромы являются первичными компонентами в окислительной ферментной системе. Дальнейшее окисление лекарственных препаратов происходит под влиянием оксидазы и редуктазы при участии НАДФ и молекулярного кислорода. Разные лекарственные средства могут повышать или снижать активность микросомальных ферментов, а некоторые даже их разрушают. При одновременном назначении психотропных средств с индукторами микросомальных ферментов (барбитураты, рифампицин, изониазид, карбамазепин, фенитоин) их метаболизм ускоряется, что приводит к снижению эффективности психофармакотерапии. Никотин усиливает биотрансформацию большинства лекарственных препаратов, в том числе и психотропных средств, что приводит к снижению их концентрации в плазме крови. Поэтому у курильщиков эффективность психофармакотерапии заметно снижается, а для достижения желаемого эффекта может потребоваться увеличение дозы принимаемых препаратов. Наиболее опасным является одновременный прием алкоголя и психотропных средств – нейролептиков, антидепрессантов, транквилизаторов, гипнотиков. Алкоголь усиливает угнетающее воздействие психотропных средств на ЦНС, вызывая развитие тяжелых побочных эффектов и осложнений с нарушением сознания, расстройством дыхания и кровообращения. Одновременно сами психотропные средства усиливают токсическое действие алкоголя на ЦНС. При приеме алкоголя и трициклических антидепрессантов отмечено появление экстрапирамидных расстройств – нарушений, не свойственных этому классу психотропных средств. При сочетании с ингибиторами микросомальных печеночных ферментов (циметидином, хинидином, эритромицином и другими макролидами), наоборот, метаболизм психотропных средств замедляется, что приводит к усилению терапевтического действия препаратов, при котором могут появляться их побочные эффекты. Например, вальпроат натрия за счет ингибирующего влияния на ферменты микросомального окисления может приводить к повышению содержания в плазме крови некоторых антидепрессантов. Неспецифический ингибитор микросомальных ферментов печени циметидин приводит к повышению концентрации ряда психотропных препаратов в плазме крови при их совместном назначении. Взаимодействия, приводящие к повышению концентрации препарата в плазме крови, имеют важное значение для лекарственных средств с узким терапевтическим индексом при близости терапевтического и токсического уровней концентрации в плазме крови. Из психотропных средств к препаратам с узким терапевтическим индексом относятся трициклические антидепрессанты, соли лития и вальпроевой кислоты, карбамазепин. Разные препараты подвергаются биотрансформации при участии различных изоферментов цитохрома Р‑450 (табл. 1). Угнетение биотрансформации одного лекарственного вещества другим в результате конкурентного ингибирования микросомальных ферментов печени возможно в тех случаях, когда в метаболизме обоих веществ участвуют одни и те же ферменты. Так, при совместном назначении кодеина и хинидина (оба препарата метаболизируются семейством изофермента цитохрома Р‑4502D6) исчезает обезболивающий эффект кодеина в результате нарушения его метаболизма и превращения в морфин. Отмечено повышение по этой же причине уровня имипрамина, дезипрамина и карбамазепина при их совместном назначении с флуоксетином. Нейролептик клозапин (азалептин, лепонекс) предположительно является субстратом для цитохрома Р‑450IА2. При совместном назначении клозапина с флувоксамином, метаболизирующегося с помощью этого же изофермента, повышается концентрация клозапина в плазме крови. С целью профилактики нежелательных лекарственных взаимодействий следует избегать одновременного назначения средств, подвергающихся биотрансформации одним и тем же изоферментом семейства цитохромов Р‑450. Информация о том, какие препараты являются субстратами и ингибиторами изоферментов цитохрома Р‑450, может помочь врачам предвидеть возможные неблагоприятные лекарственные взаимодействия, предупредить нежелательные побочные эффекты и выбрать оптимальную терапевтическую тактику. Поэтому в последние годы The United States Food and Drug Administration (FDA) требуют от производителей лекарств указывать, какие основные изоферменты цитохрома Р‑450 участвуют в метаболизме нового препарата. Психотропные препараты могут взаимодействовать между собой и с другими препаратами на уровне рецепторов или нейромедиаторов. При этом биотрансформация лекарственных средств не изменяется. Подобного рода взаимодействия называют фармакодинамическими. Примером фармакодинамического взаимодействия и конкурентного воздействия на рецепторы является сочетание нейролептиков производных фенотиазина и трициклических антидепрессантов с центральными a2–адреномиметиками (клофелин, допегит), в результате чего уменьшается гипотензивный эффект последних. Другим примером является усиление выраженности центральных и периферических холинолитических эффектов при сочетании нейролептиков и трициклических антидепрессантов. В качестве примера влияния на медиаторы можно привести развитие артериальной гипертензии и других побочных явлений при сочетанном назначении трициклических антидепрессантов и адреномиметиков с антидепрессантами – ингибиторами моноаминоксидазы (МАО). Известно, что фармакодинамические взаимодействия появляются тогда, когда механизм действия одного препарата пересекается с механизмом действия другого. Поэтому чем больше число рецепторов и нейромедиаторных систем, на которые влияет препарат, тем выше вероятность фармакодинамического взаимодействия. Так, благодаря избирательности фармакологического действия ингибиторы обратного захвата серотонина (флуоксетин, сертралин, пароксетин, флувоксамин, циталопрам) меньше взаимодействуют на фармакодинамическом уровне, чем трициклические антидепрессанты и ингибиторы МАО. Необратимые ингибиторы МАО несовместимы с большинством психотропных препаратов. Во избежание развития тираминовых реакций необратимые ингибиторы МАО нельзя назначать с некоторыми пищевыми продуктами, содержащими тирамин. Необходимо соблюдение особой диеты с исключением из пищевого рациона некоторых продуктов (копчености, сыр, кефир, сметана, кофе, шоколад, дрожжи, бобовые, пиво, красное вино, консервированные финики, бананы, авокадо, говяжья и куриная печень).
Существуют также физико – химические и химические взаимодействия, которые могут происходить как в организме человека, так и вне его: в шприце или в системе для инфузий, в результате этих взаимодействий образуются соединения, обладающие или не обладающие биологической активностью.
Наиболее важные лекарственные взаимодействия, описанные в литературе и наблюдавшиеся автором лично, которые следует учитывать при назначении препаратов, представлены в таблице 3.
Литература
1. Авруцкий Г. Я., Недува А. А. Лечение психически больных. – М.: Медицина, 1988. – 528с.
2. Балткайс Я. Я., Фатеев В. А. Взаимодействия лекарственных веществ. – М.: Медицина, 1991. – 304 с.
3. Белоусов Ю. Б., Моисеев В. С., Лепахин В. К. Клиническая фармакология и фармакотерапия. – М., 1997. – 530 с.
4. Brosen K. Nord J Psychiat 1993; 47 (Suppl.): 21–6.
5. Ciraulo DA, Shader RL, Greenblatt PJ. Drug interactions in psychopharmacology. In: Manual of Psychiatric therapeutic. Ed. Shader R. Little Brown and Comp (Inc.) 1994; 193–8.
6. Lane RM. International Clinical Psychopharmacology 1996; 11(Suppl.5): 31–61.
7. Carson SW. Psychopharmacology Bulletin 1996; 32(4): 55–568.
8. Райский В. Н. Психотропные средства в клинике внутренних болезней. – М.: Медицина, 1988. – 256 с.
9. Справочник Видаль "Лекарственные препараты в России". М.: Астра Фарм Сервис, 1995. – 1166 с.
Дата добавления: 2017-04-20; просмотров: 710;
