Амбулаторно-поликлиническую помощь детскому населению оказывает детская поликлиника.
Детская поликлиника - учреждение здравоохранения, являющееся структурным подразделением объединенной детской больницы или самостоятельным медицинским учреждением, которое обеспечивает амбулаторно-поликлиническую помощь детям от рождения до 17 лет включительно.
Основные задачи детской поликлиники:
Ø организация и проведение комплекса профилактических мероприятий среди детского населения;
Ø оказание квалифицированной лечебно-профилактической помощи детям в поликлинике и на дому;
Ø направление при необходимости детей на лечение в стационары больниц, санатории, специализированные детские ясли-сады, учреждения детского отдыха и др.;
Ø организация лечебно-профилактической работы в детских образовательных учреждениях;
Ø проведение комплекса противоэпидемиологических мероприятий (совместно со специалистами Роспотребнадзора);
Ø обеспечение правовой защиты детей.
Структура и организация работы детской поликлиники (рис. 9) построена с учетом противоэпидемического режима. Матери, приходящие с ребенком на прием, предварительно в фильтре должны осматриваться медсестрой с целью выявления симптомов инфекционных или других острых заболеваний. В случае установления ребенка с инфекционным заболеванием или с подозрением на него, он должен направляться в бокс, непосредственно примыкающий к фильтру и имеющий отдельный вход, где его принимает врач.
Детская поликлиника, также как и поликлиника для взрослых, работает по участковому принципу. Педиатрические участки организуются из расчета 800 детей и подростков в возрасте от 0 до 17 лет включительно. С учетом большого объема профилактической работы в детской поликлинике, в отличие от других амбулаторно-поликлинических учреждений, на каждый педиатрический участок
выделяется 1,5 должности медицинской сестры участковой, которая является непосредственным помощником врача-педиатра участкового.
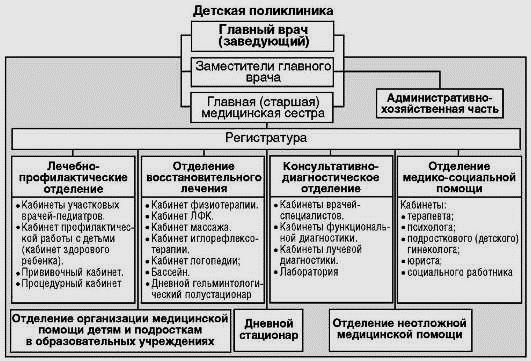
Рис. 9.Примерная организационная структура детской поликлиники
Главная задача медицинской сестры участковой - проведение профилактической работы в целях формирования здорового ребенка и оказание медицинской помощи больным детям на дому по назначению врача.
Для решения этой задачи медицинская сестра участковая выполняет большой комплекс мероприятий:
Ø проводит дородовые патронажи к беременным женщинам своего территориального участка, активно выявляет нарушения самочувствия беременной и своевременно сообщает об этом акушеру-гинекологу женской консультации и врачу-педиатру участковому;
Ø совместно с врачом-педиатром участковым посещает новорожденных в первые два-три дня после выписки из родильного дома;
Ø обеспечивает систематичность наблюдения за здоровыми и больными детьми;
Ø контролирует выполнение родителями врачебных назначений;
Ø планирует проведение профилактических прививок детям, не посещающим дошкольные учреждения, приглашает детей на прививку в поликлинику;
Ø ведет работу по своевременной организации медицинских осмотров детей, состоящих на диспансерном учете;
Ø выполняет назначенные врачом лечебные процедуры на дому;
Ø оказывает помощь врачу при медицинских осмотрах детей (проводит антропометрию, выписывает рецепты, справки, направления, листки нетрудоспособности, выписки, следит за очередностью приема);
Ø проводит беседы с родителями на участке и в поликлинике по вопросам развития и воспитания здорового ребенка и профилактики заболеваний;
Ø ведет работу по подготовке общественного санитарного актива на участке, совместно с которым осуществляет мероприятия, направленные на профилактику травматизма детей на участке; рейды по проверке чистоты, организует встречи населения с врачом.
Для осуществления профилактической работы со здоровыми детьми раннего возраста в составе детской поликлиники организуется кабинет профилактической работы с детьми (кабинет здорового ребенка).Для работы в нем в поликлинике, обслуживающей до 10 тыс. детей, предусмотрена 1 должность, свыше 10 тыс. детей - 2 должности медицинских сестер по профилактической работе со здоровыми детьми.
Основная задача кабинета здорового ребенка - обучение родителей основным правилам воспитания здорового ребенка (режим, питание, физическое воспитание, закаливание, уход и др.) с целью профилактики заболеваний и отклонений в физическом развитии ребенка.
Важнейшее звено диспансеризации детского населения состоит в организации медицинских (профилактических) осмотров. В поликлиниках выделяют 3 группы детей, подлежащих профилактическим осмотрам:
• дети до 7-летнего возраста, не посещающие детские дошкольные учреждения;
• дети, посещающие детские дошкольные учреждения;
• школьники.
Профилактические осмотры детей целесообразно проводить в форме трехэтапного скрининга:
• I этап - доврачебный;
• II этап - педиатрический;
• III этап - специализированный.
На доврачебном этапе организуются лабораторно-инструментальные исследования, антропометрия, анкетирование, измерение артериального давления, остроты зрения, динамометрия.
На педиатрическом этапе проводится клинический осмотр педиатром с анализом данных доврачебного обследования и оценкой состояния здоровья ребенка. Для поступающих в школу, а также детей школьного возраста этот этап носит характер врачебно-педагогического. В его проведении с целью оценки психологического статуса, функциональной готовности и адаптации к обучению принимают участие педагоги и психологи. Результаты этого этапа оформляются совместным медико-педагогическим заключением.
На специализированном этапе диспансеризация осуществляется бригадой врачей-специалистов. По завершении профилактических осмотров проводится комплексная оценка состояния здоровья ребенка.
Особенность в работе детской поликлиники состоит в том, что все больные дети с острыми заболеваниями наблюдаются участковой службой на дому. В поликлинике проводится прием в основном здоровых детей, страдающих хроническими заболеваниями, а также повторных больных с инфекционными заболеваниями (без острых явлений) и реконвалесцентов.
Большое значение в деятельности детской поликлиники имеет прививочная работа,порядок проведения которой определяется соответствующими приказами МЗиСР Российской Федерации.
Профилактические прививки проводятся детям в прививочных кабинетах при детских поликлиниках. Детям, посещающим образовательные учреждения, прививки делаются в этих учреждениях. Категорически запрещается делать прививки на дому.
О дне проведения предстоящих профилактических прививок детям, посещающим детские дошкольные учреждения и школы, необходимо заранее оповещать родителей. Всех детей в день прививки обследуют врачи с учетом анамнестических данных и термометрии. Детям, имеющим относительные противопоказания, прививки должны проводиться по индивидуальной схеме, согласно рекомендациям соответствующих специалистов.
Острые инфекции и неинфекционные заболевания, обострения хронических заболеваний считаются временными противопоказаниями для проведения вакцинации. Плановые прививки проводят через 2-4 нед после выздоровления. При нетяжелых острых респираторных инфекциях вакцинацию проводят сразу после нормализации температуры.
Сроки проведения вакцинации определены Национальным календарем профилактических прививок.
Участковая медицинская сестра на следующий день после прививки должна посетить ребенка на дому для выяснения характера реакции на нее. О результатах этих посещений медицинская сестра сообщает участковому врачу-педиатру и фиксирует данные о реакции ребенка на прививку в «Истории развития ребенка» (ф. 112/у).
Учет и контроль над профилактическими прививками осуществляется при помощи «Карты учета профилактических прививок» (ф. 063/у), которая заполняется на каждого новорожденного и каждого ребенка, вновь прибывшего в район деятельности детской поликлиники. В настоящее время в практику здравоохранения вводится «Прививочный сертификат».
Из «Карт учета профилактических прививок» в детской поликлинике формируется прививочная картотека. Важный раздел организации прививочной работы в поликлинике - полный и своевременный учет детей, подлежащих прививкам и проживающим в районе деятельности детской поликлиники. С этой целью в октябре-ноябре каждого года участковыми медицинскими сестрами путем подворных обходов уточняется число детей на участке. Списки, составленные в результате этой работы, выверяют по «Историям развития ребенка» и «Карте профилактических прививок».
Гигиеническое воспитание и обучение на участке должно быть тесно связано с лечебно-профилактической работой врача и медицинской сестры и проводиться по плану.
В отличие от поликлиники для взрослых, в структуру детской поликлиники входят отделение организации медицинской помощи детям и подросткам в образовательных учреждениях и отделение медико-социальной помощи.
Отделение организации медицинской помощи детям и подросткам в образовательных учрежденияхобеспечивает организацию лечебно-профилактической работы среди детей и подростков в образовательных учреждениях общего и коррекционного типа, учреждениях интернатных и начального и среднего профессионального образова-
ния. Кроме того, осуществляет взаимодействие с военкоматами по постановке подростков на первичный воинский учет и подготовку к призыву в армию.
Отделение медико-социальной помощиосуществляет медико-психологическую помощь, гигиеническое воспитание и правовую помощь детям. Его основные задачи:
• медико-социальный патронаж в семьи, выявление в них лиц, имеющих факторы риска и нуждающихся в медико-социальной защите и поддержке;
• гигиеническое (включая половое) воспитание, обеспечение мероприятий по подготовке молодежи к предстоящей семейной жизни, ориентации на здоровую семью;
• санитарно-просветительная работа, направленная на формирование потребности в здоровом образе жизни, отказ от так называемых «саморазрушающих» форм поведения (табакокурение, злоупотребление алкоголем, наркомания, токсикомания, ранняя сексуальная активность, правонарушения несовершеннолетних, бродяжничество и т.п.).
Организация работы детской больницы имеет много общего с работой стационара для взрослых однако есть и свои отличия, которые определяют специфику работы среднего медицинского персонала.
Больные дети, как и взрослые, поступают в стационар детской больницы по направлению врачей детских поликлиник, станций скорой медицинской помощи, детских учреждений, «самотеком». Плановая госпитализация ребенка осуществляется через детскую поликлинику.
Структура детского стационара включает в себя приемное отделение, лечебные отделения (педиатрические и специализированные: хирургическое, инфекционное и т.д.), отделения лабораторной и функциональной диагностики и другие.
Приемное отделение стационара детской больницы должно быть боксировано (боксы составляют 3-5% от общего числа коек стационара). Наиболее удобны для работы индивидуальные боксы Мельцера-Соколова, которые включают в себя предбоксник, палату, санитарный узел, шлюз для персонала. В небольших больницах при отсутствии боксов для приема детей должно быть предусмотрено не менее 2-3 изолированных смотровых кабинетов и 1-2 санпропускников.
В случае поступления детей без ведома родителей последние немедленно извещаются об этом работниками приемного отделения. При отсутствии такой возможности сведения о ребенке заносятся в специальную книгу и сообщаются в милицию.
Отделения (палаты) стационара формируются по возрасту, полу, характеру и тяжести заболеваний, сроку поступления. В зависимости от возраста выделяют отделения (палаты) для недоношенных, новорожденных, детей грудного, младшего, старшего возрастов. По характеру заболеваний отделения (палаты) могут быть: педиатрические общие, хирургические, инфекционные и т.д. Палаты целесообразно иметь небольшие - на 2-4 койки, что дает возможность заполнять их с учетом возраста детей и заболевания. Целесообразно иметь застекленные перегородки между палатами для того, чтобы персонал мог наблюдать за состоянием детей и их поведением. Необходимо предусмотреть возможность пребывания в стационаре вместе с ребенком матери.
Задачи палатной медицинской сестрыдетского стационара:
• прием и размещение в палатах, уход и наблюдение за больным ребенком;
• точное и своевременное выполнение назначений лечащего врача;
• экстренное оповещение врача о случаях изменений в состоянии больного ребенка, требующих принятия срочных мер, и оказание доврачебной помощи в его отсутствие;
• поддержка санитарного состояния палат.
Важная особенность организации работы детских отделений состоит в необходимости проведения там воспитательной работы. Для этой цели в детских больницах вводятся должности педагогов-воспитателей. С больными детьми, которые длительное время лечатся в стационаре, проводится учебная работа. Очень важным элементом создания лечебно-охранительного режима для детей служит организация их досуга, особенно в вечерние часы. Проводимые в конце больничного дня ручной труд, лепка, рисование, чтение вслух улучшают настроение детей и способствуют спокойному сну. Большую роль в правильной организации досуга детей играют палатные медицинские сестры.
В комплексе лечебных мероприятий особое значение имеет правильно организованное питание. Для этого дети, находящиеся на естественном вскармливании, госпитализируются вместе с матерями или обеспечиваются грудным донорским молоком. Все другие продукты питания дети первого года жизни получают с детской молочной кухни. Детям старше года питание организуется на пищеблоке больницы.
В детских больницах в большей степени, чем в больницах для взрослых, следует опасаться внутрибольничных инфекций. При выявлении ребенка с острым инфекционным заболеванием в отделении устанавливается карантин на срок инкубационного периода для данного заболевания. Необходимо проводить учет контактировавших с больным детей, которых в течение инкубационного периода нельзя перемещать в другие палаты. В этих случаях, в зависимости от диагностированного острого инфекционного заболевания, проводятся и специальные противоэпидемические мероприятия (прививки, исследования на бактерионосительство и т.д.).
Анатомо-физиологические особенности новорожденных, своеобразный характер течения заболевания определяют необходимость создания специальных отделений для новорожденных и недоношенных детейв составе детских больниц. Основная задача этих отделений состоит в оказании квалифицированной диагностической и лечебной помощи доношенным и недоношенным новорожденным больным детям, создание оптимальных условий выхаживания детей.
В отделения для новорожденных направляют детей, родившихся с массой не менее 2300 г и заболевших в неонатальном периоде. В отделения для недоношенных детей направляют новорожденных с массой тела менее 2300 г, имеющих признаки незрелости и заболевших в неонатальном периоде. Перевод новорожденных и недоношенных детей из родильных домов осуществляют при условии транспортабельности ребенка и обязательного согласования с заведующим специализированным отделением, куда переводится ребенок. Транспортировка новорожденных производится по принципу «на себя» в специализированной реанимационной машине с врачом реаниматологом или врачом-педиатром, хорошо подготовленным по вопросам реанимации новорожденных и недоношенных детей. Сопровождающий детей средний медицинский персонал также должен иметь специальную подготовку по вопросам реанимации и интенсивной терапии новорожденных.
В работе отделения для новорожденных и недоношенных детей детских больниц должна осуществляться тесная взаимосвязь и преемственность с родильными домами и детскими поликлиниками.
Основные показатели медицинской деятельности стационара:
Ø показатель обеспеченности населения больничными койками;
Ø показатель частоты (уровня) госпитализации;
Ø показатель среднего числа дней занятости койки в году (функция больничной койки);
Ø показатель средней длительности пребывания больного на койке;
Ø показатель больничной летальности.
Показатель обеспеченности населения больничными койкаминаиболее общий при оценке удовлетворенности населения стационарной помощью.

Показатель частоты (уровня) госпитализациииспользуется для анализа удовлетворенности населения в госпитализации и расчета нормативов потребности в стационарной помощи.
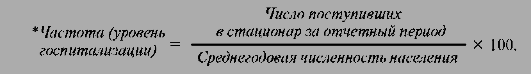
Показатель среднего числа дней занятости койки в году (функция больничной койки)характеризует эффективность использования финансовых, материально-технических, кадровых и других ресурсов больничных учреждений.

Показатель средней длительности пребывания больного на койке-
это отношение числа койко-дней, проведенных больными в стационаре, к числу пролеченных больных.
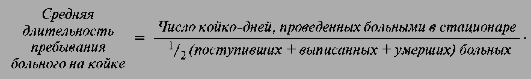
Показатель больничной летальностипозволяет комплексно оценить уровень и качество организации лечебно-диагностической помощи в стационаре, использование современных медицинских технологий.
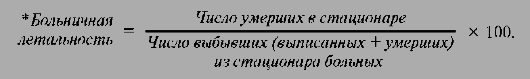
В анализе деятельности родильного дома, перинатального центра особое значение имеют статистические показатели, характеризующие качественную сторону деятельности акушерско-гинекологической службы:
Ø показатели частоты оперативных пособий при родах;
Ø показатели частоты осложнений в родах;
Ø показатели частоты осложнений в послеродовом периоде;
Ø показатель частоты применения обезболивания при родах.
Показатели частоты оперативных пособий при родах(наложение щипцов, вакуум-экстракция, кесарево сечение, ручное отделение последа и другие). За последние 10 лет в родовспомогательных учреждениях Российской Федерации отмечается рост в 2 раза применения кесарева сечения в родах, уменьшение частоты наложения акушерских щипцов в 2 раза.

Дата добавления: 2017-04-20; просмотров: 6020;
