Общая характеристика больницы
По виду, объему и характеру оказываемой медицинской помощи и системе организации работы больница может быть:
по профилю – многопрофильной и специализированной;
по системе организации – объединенной или не объединенной с поликлиникой;
Объединенная городская больница - это лечебно-профилактическое учреждение, оказывающее населению квалифицированную специализированную медицинскую помощь: стационарную, поликлиническую, врачебную помощь на дому, скорую и неотложную помощь, медико-социальную помощь и осуществляющее также различные виды профилактической работы.
по объему деятельности – различной коечной мощности.
Основные задачи больницы:
1. Оказание высококвалифицированной лечебно-профилактической помощи населению.
2. Внедрение в практику обслуживания населения современных методов профилактики, диагностики и лечения заболеваний.
3. Развитие и совершенствование организационных форм и методов медицинского обслуживания населения и ухода за больными, повышение качества и культуры работы.
4. Санитарно-гигиеническое воспитание населения.
5. Привлечение общественности к разработке и проведению мероприятий по лечебно-профилактическому обслуживанию.
Во главе больницы стоит административно-управленческий аппарат в лице главного врача, главной медсестры, заместителей главного врача по медицинской части, по поликлинике, по работе с сестринским персоналом, по административно-хозяйственной части и др.
По режиму работы стационары городских больниц делятся на стационары с круглосуточным пребыванием больных, дневные стационары и стационары смешанного режима работы.
Мощность и структура отдельных типов стационарных учреждений увязывается с численностью обслуживаемого населения при условии: величина отделения должна быть оптимальной (40 – 60 коек), но не менее 30 однопрофильных.
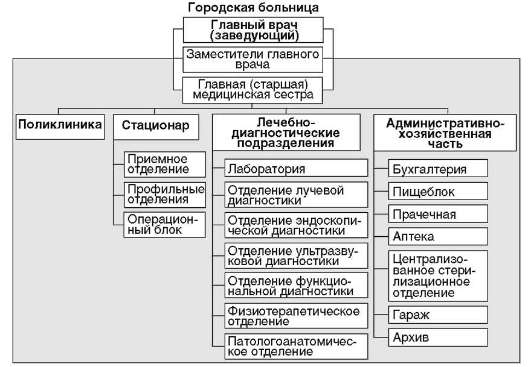
Рис. 6.Примерная организационная структура городской больницы
Структура стационара:
1.Административно-управленческий блок:
Ø Главный врач;
Ø Заместители главного врача;
Ø Канцелярия;
Ø Кабинет статистики;
Ø Архив;
Ø Бухгалтерия;
2.Стационар:
Ø Приемное отделение;
Ø Палаты;
Ø Специализированные лечебные отделения;
Ø Операционные блоки;
3.Поликлиника со специализированными кабинетами;
4.Лечебно-диагностический блок:
Ø Клинико-диагностическая лаборатория;
Ø Биохимическая лаборатория;
Ø Иммунологическая лаборатория;
Ø Бактериологическая и другие виды лабораторий;
Ø Отделение функциональной диагностики;
Ø Физиотерапевтическое отделение;
Ø ЛФК;
5.Аптека;
6.Патологоанатомическое отделение;
7.Административно-хозяйственная часть:
Ø Пищеблок;
Ø Склады;
Ø Прачечная;
Ø ЦСО;
Ø Гаражи с транспортом.
Основная учетная медицинская документация стационара
Ø Медицинская карта стационарного больного (история болезни) форма 003/у
Ø Журнал учета приема больных и отказов в госпитализации форма 001/у
Ø Температурный лист форма 004/у
Ø Журнал записи оперативных вмешательств в стационаре форма 008/у
Ø Протокол (карта) паталогоанатомического исследования форма 013/у
Ø Статистическая карта выбывшего из стационара форма 006/у
Ø Листок учета больных и коечного фонда стационара форма 007/у
Ø Листок нетрудоспособности форма 095/у
Ø Счет за оказанную медицинскую помощь в стационаре.
Акушерско-гинекологическая помощь оказывается женщинам в специальных учреждениях амбулаторного, стационарного типа или в специальных отделениях многопрофильных больниц и поликлиник.
Основными учреждениями амбулаторного типа являются женские консультации (самостоятельные или входящие в состав родильных домов, поликлиник), гинекологические кабинеты; консультативно-диагностические поликлиники НИИ акушерства и гинекологии, охраны материнства и детства. В сельской местности этот вид помощи оказывается фельдшерско-акушерским пунктом, гинекологическими кабинетами или женскими консультациями районных, центральных районных и областных больниц.
В оказании амбулаторно-поликлинической акушерско-гинекологической помощи ведущая роль принадлежит женской консультации.
Положение об организации деятельности женской консультации утверждено приказом Минздравсоцразвития России от 30.03.06г. № 223.
Женская консультация осуществляет оказание квалифицированной первичной медико-санитарной акушерско-гинекологической помощи женщинам, услуг по охране репродуктивного здоровья, профилактике абортов, а также по профилактике, диагностике и лечению гинекологических заболеваний.
Функции ЖК:
Ø диспансерное наблюдение беременных, в т. ч. выделение женщин «групп риска» в целях предупреждения и раннего выявления осложнений беременности, родов и послеродового периода;
Ø выявление, установление медицинских показаний и направление беременных женщин, родильниц, женщин с гинекологическими заболеваниями на стационарное лечение в учреждения здравоохранения субъектов РФ и учреждения государственной системы здравоохранения для получения специализированных (дорогостоящих) видов медицинской помощи;
Ø проведение физической и психопрофилактической подготовки беременных к родам, в т.ч. подготовка семьи к рождению ребенка;
Ø поведение патронажа беременных и родильниц; консультирование и оказание услуг по вопросам охраны репродуктивного здоровья, применение современных методов профилактики абортов согласно установленным стандартам и подготовки к беременности и родам; организация и проведение профилактических осмотров женского населения с целью раннего выявления гинекологических и онкологических заболеваний;
Ø обследование и лечение беременных и гинекологических больных с использованием современных медицинских технологий, в т.ч. в условиях дневного стационара и на дому (стационар на дому); диспансеризация гинекологических больных в соответствии со стандартами оказания медицинской помощи, включая реабилитацию;
Ø установление медицинских показаний и направление на санаторно-курортное лечение беременных женщин и женщин с гинекологическими заболеваниями;
Ø осуществление прерывания беременности в ранние сроки (при задержке менструации не более 20 дней), а также выполнение малых гинекологических операций с использованием современных медицинских технологий (гистероскопия, лазеро-, криотерапия и т. д.);
Ø обеспечение взаимодействия в обследовании и лечении беременных, родильниц, гинекологических больных между женской консультацией и другими лечебно-профилактическими учреждениями (кожно-венерологическим, онкологическим, психоневрологическим, наркологическим, противотуберкулезным диспансерами и т.д.), территориальным фондом ОМС, страховыми компаниями, региональным отделением Фонда социального страхования РФ;
Ø проведение клинико-экспертной оценки качества оказания медицинской помощи женщинам вне-, в период беременности, послеродовом периоде и эффективности лечебных и диагностических мероприятий;
Ø проведение экспертизы временной нетрудоспособности по беременности, родам, в связи с гинекологическими заболеваниями, определение необходимости и сроков временного или постоянного перевода работника по состоянию здоровья на другую работу, направление в установленном порядке на медико-социальную экспертизу женщин с признаками стойкой утраты трудоспособности;
Ø оказание медико-социальной, правовой и психологической помощи; повышение квалификации врачей и среднего медицинского персонала в соответствии с действующим законодательством РФ;
Ø внедрение в практику современных диагностических и лечебных технологий, новых организационных форм работы, средств профилактики и реабилитации больных;
Ø выполнение санитарно-гигиенических и противоэпидемических мероприятий для обеспечения безопасности пациентов и персонала, предотвращения распространения инфекций;
Ø проведение мероприятий в области информирования и повышения санитарной культуры населения по различным аспектам здорового образа жизни, сохранения репродуктивного здоровья женщин, профилактики абортов, а также инфекций, передаваемых половым путем, в т.ч. ВИЧ- инфекции;
Ø проведение анализа показателей работы женской консультации, эффективности и качества медицинской помощи, разработка предложений по улучшению качества акушерско-гинекологической помощи.
Рекомендуемая структура женской консультации:
1. регистратура;
2. кабинет врача акушера-гинеколога;
3. кабинеты специализированных приемов: планирования семьи; невынашивания беременности; гинекологической эндокринологии; патологии шейки матки; бесплодия (репродуктивного здоровья); гинекологии детского и
подросткового возраста; функциональной и пренатальной диагностики;
4. кабинеты специалистов: терапевта; стоматолога (зубного врача); психотерапевта (медицинского психолога); юриста; социального работника;
лечебной физкультуры; физиотерапевтических методов лечения; психопрофилактической подготовки беременных к родам;
5. другие подразделения: малая операционная; клинико-диагностическая
лаборатория; дневной стационар; стационар на дому; процедурный кабинет;
стерилизационная.
Женская консультация осуществляет свою работу по участковому принципу, предусматривающему оказание профилактической, лечебной акушерско-гинекологической помощи в женской консультации, патронаж и лечебную помощь на дому.
Основными учреждениями, оказывающими стационарную акушерско-гинекологическую помощь, являются родильные дома, акушерские и гинекологические отделения областных (республиканских), центральных районных, районных и участковых больниц. Организованы также самостоятельные гинекологические больницы и стационары для госпитализации женщин для проведения абортов.
Положение об организации деятельности родильного дома (отделения) утверждено приказом Мннздравсоцразвития России от 27.03.06 г. № 197.
Основное учреждение, оказывающее стационарную акушерско-гинекологическую помощь, - родильный дом (рис. 10.3). В его задачи входит оказание стационарной квалифицированной медицинской помощи женщинам в период беременности, в родах, послеродовом периоде, при гинекологических заболеваниях, а также оказание квалифицированной медицинской помощи и уход за новорожденными во время пребывания их в акушерском стационаре.
| Руководство деятельностью родильного дома осуществляет главный врач. Работу среднего и младшего медицинского персонала организует главная (старшая) акушерка. |
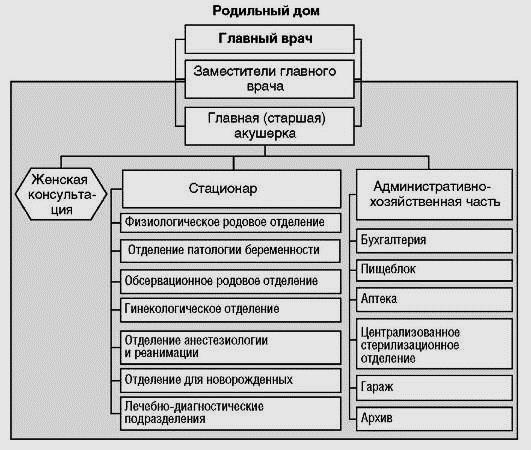
Рис. 7.Примерная организационная структура родильного дома
В родильный дом подлежат госпитализации беременные (при наличии медицинских показаний), роженицы, а также родильницы в раннем послеродовом периоде (в течение 24 ч после родов) в случае родов вне лечебного учреждения. При поступлении в родильный дом роженица или родильница направляется в приемно-смотровой блок акушерского отделения,где предъявляет паспорт и «Обменную карту» (ф. 113/у). Прием женщин в приемно-смотровом блоке ведет врач (в дневные часы - врачи отделений, затем - дежурные врачи) или акушерка, которая при необходимости вызывает врача. В приемно-смотровом блоке целесообразно иметь одну комнату-фильтр и две смотровые комнаты. Одна смотровая комната предусмотрена для приема женщин в физиологическое акушерское отделение, другая - обсервационное.
Врач (или акушерка) оценивает общее состояние поступающей, знакомится с «Обменной картой», выясняет, переносила ли женщина инфекционные, воспалительные заболевания до и во время беременности, обращая особое внимание на заболевания, перенесенные непосредственно перед поступлением в родильный дом, устанавливает наличие хронических воспалительных заболеваний, длительность безводного периода.
В результате сбора анамнеза, осмотра, знакомства с документами в комнате-фильтре женщин разделяют на два потока: с нормальным течением беременности, которых направляют в физиологическое акушерское отделение,и представляющих «эпидемиологическую опасность» для окружающих, которых направляют в обсервационное акушерское отделение.
Кроме того, в обсервационное отделение направляются женщины при отсутствии «Обменной карты родильного дома», а также родильницы в раннем послеродовом периоде в случае родов вне лечебного учреждения.
В смотровых физиологического и обсервационного отделений проводят объективное обследование женщины, ее санитарную обработку, выдают комплект стерильного белья, берут на анализы кровь и мочу. Из смотровой в сопровождении среднего медицинского персонала женщина переходит (при наличии показаний перевозится на каталке) в родовой блок или отделение патологии беременных.
Непосредственным помощником врача акушера-гинеколога акушерского отделения является акушерка,в обязанности которой входит:
• подготовка женщин к предстоящему осмотру врачом;
• оказание помощи врачу при проведении лечебно -диагностических и оперативных манипуляций;
• оказание медицинской помощи при родах и проведение первичной обработки новорожденных;
• контроль соблюдения санитарно-гигиенического режима в отделении;
• контроль работы младшего медицинского персонала;
• умение проводить простейшие лабораторные исследования (мочи на белок, групповой принадлежности крови, гемоглобина и скорости оседания эритроцитов);
• проведение некоторых акушерских вмешательств при ситуациях, угрожающих жизни роженицы или родильницы (выделение последа наружными приемами, ручное обследование послеродовой матки, отделение и выделение последа, осмотр шейки матки при кровотечении);
• зашивание разрывов промежности I и II степени.
Центральное подразделение родильного дома - родовой блок,который включает предродовые палаты, родовые палаты, палату интенсивной терапии, детскую комнату, малую и большую операционные, санитарные помещения. В предродовой палате женщина проводит весь первый период родов. Дежурная акушерка или врач постоянно наблюдают за состоянием роженицы. В конце первого периода родов женщина переводится в родовую палату (родильный зал).
При наличии двух родильных залов прием родов в них осуществляется поочередно. Каждый родильный зал работает в течение 1-2 сут, затем в нем проводят генеральную уборку. При наличии одного родильного зала прием родов осуществляют поочередно на различных рахмановских кроватях. Два раза в неделю проводится генеральная уборка родильного зала. Нормально протекающие роды принимает акушерка.
После рождения ребенка акушерка показывает его матери, обращая внимание на пол и наличие врожденных аномалий развития (если таковые имеются). Далее ребенка переносят в детскую комнату. Родильница должна находиться в родовой палате под наблюдением не менее 2 ч.
Акушерка после мытья рук под проточной водой и их обработки проводит вторичную обработку пуповины, первичную обработку кожных покровов, взвешивание ребенка, измерение длины тела, окружностей груди и головы. К рукам ребенка привязываются браслетки, а после пеленания поверх одеяла - медальон. На них указываются: фамилия, имя, отчество, номер истории родов матери, пол ребенка, массу, рост, час и дату его рождения. После окончания обработки новорожденного акушерка (врач) заполняет необходимые графы в «Истории родов» (ф. 096/у) и «Истории развития новорожденного» (ф. 097/у).
При нормальном течении послеродового периода спустя 2 ч после родов женщина переводится на каталке вместе с ребенком в послеродовую палату,которая находится в составе физиологического акушерского отделения.
При заполнении палат послеродового отделения необходимо соблюдать строгую цикличность - одну палату разрешается заполнять в течение не более трех суток. При появлении у рожениц или новорожденных первых признаков заболеваний их переводят в обсервационное акушерское отделениеили в другое специализированное учреждение.
В обсервационное акушерское отделение помещают: больных женщин, имеющих здорового ребенка; здоровых женщин, имеющих больного ребенка; больных женщин, имеющих больного ребенка.
Палаты для беременных и родильниц в обсервационном отделении должны быть по возможности профилированы. Недопустимо размещение беременных и родильниц в одной палате.
В палатах новорожденных обсервационного отделения находятся дети: рожденные в этом отделении, родившиеся вне родильного дома, переведенные из физиологического отделения, родившиеся с тяжелыми врожденными аномалиями, с проявлениями внутриутробной инфекции, с массой тела менее 1000 г. Для больных детей в обсервационном отделении выделяется изолятор на 1-3 койки. При наличии показаний дети могут быть переведены в отделение новорожденных детской больницы.
В течение первых суток после рождения каждый ребенок находится под интенсивным наблюдением медперсонала. Врачи-педиатры проводят ежедневный осмотр детей. Если в родильном доме работает один педиатр, то во время его отсутствия осмотр детей осуществляет дежурный акушер-гинеколог. В необходимых случаях, требующих экстренного вмешательства, акушер-гинеколог вызывает педиатра. По окончании осмотра новорожденных педиатр (акушер-гинеколог) сообщает матерям о состоянии детей и проводит с ними санитарно-просветительную работу.
В современном родильном доме не менее 70% коек физиологического акушерского отделениядолжно быть выделено для совместного пребывания матери и ребенка. Такое совместное пребывание значительно снижает частоту заболеваний родильниц в послеродовом периоде и частоту заболеваний новорожденных детей. Основная особенность таких родильных домов или акушерских отделений -
активное участие матери в уходе за новорожденным ребенком. Совместное пребывание матери и ребенка ограничивает контакт новорожденного с медицинским персоналом, снижает возможность инфицирования ребенка. При таком режиме обеспечивается раннее прикладывание новорожденного к груди, происходит активное обучение матери навыкам практического ухода за новорожденным.
При совместном пребывании матери и ребенка их размещают в боксах или полубоксах (на 1-2 кровати).
Противопоказания к совместному пребыванию матери и ребенка со стороны родильницы: тяжелые гестозы беременных, экстрагенитальные заболевания в стадии декомпенсации, повышенная температура, разрыв или разрезы промежности II степени. Со стороны новорожденного: недоношенность, недозрелость, длительно перенесенная внутриутробная гипоксия плода, внутриутробная гипотрофия II- III степени, родовая травма, асфиксия при рождении, аномалии развития, гемолитическая болезнь.
Совместное пребывание матери и ребенка в родильном доме требует строжайшего соблюдения противоэпидемического режима.
С целью снижения перинатальной смертности, организации постоянного наблюдения за состоянием жизненно важных функций новорожденных, своевременного проведения корригирующих и диагностических мероприятий в родовспомогательных учреждениях создаются специальные палаты реанимации и интенсивной терапии новорожденных. Создание таких палат в родильных домах мощностью 80 и более коек для новорожденных является обязательным. При меньшей мощности роддома организуются посты интенсивной терапии.
Основные критерии для выписки женщины из родильного дома: удовлетворительное общее состояние, нормальные температура, частота пульса, артериальное давление, состояние грудных желез, инволюция матки, нормальные результаты лабораторных исследований.
При обострении экстрагенитальных заболеваний родильницы могут быть переведены в соответствующий стационар, а при возникновении осложнений послеродового периода - в обсервационное отделение.
При неосложненном течении послеродового периода у родильницы и раннего неонатального периода у новорожденного, при отпавшей пуповине и хорошем состоянии пупочной ранки, положительной
динамике массы тела мать с ребенком могут быть выписаны на 5-6-е сутки после родов.
Выписка осуществляется через специальные выписные комнаты, которые должны быть раздельные для родильниц из физиологического и обсервационного отделений. Выписные комнаты должны иметь 2 двери: из послеродового отделения и из помещения для посетителей. Нельзя использовать для выписки родильниц приемные помещения.
Перед выпиской педиатр еще в палате проводит беседу с родильницами об уходе и вскармливании ребенка в домашних условиях. Медицинская сестра (в палате) должна дополнительно обработать и перепеленать ребенка. В выписной комнате медицинская сестра отделения новорожденных пеленает ребенка в принесенное домашнее белье, обучает мать пеленанию, обращает ее внимание на запись фамилии, имени и отчества на браслетках и медальоне, состояние кожных покровов и слизистых оболочек ребенка, еще раз рассказывает об особенностях ухода в домашних условиях.
В «Истории развития новорожденного» медицинская сестра отмечает время его выписки из родильного дома и состояние кожных покровов, слизистых оболочек, знакомит мать с записью, которая удостоверяется подписями медицинской сестры и матери. Медицинская сестра выдает матери «Медицинское свидетельство о рождении» (ф. 103/у-98) и «Обменную карту родильного дома, родильного отделения больницы» (ф. 113/у).
В день выписки ребенка старшая сестра отделения новорожденных сообщает по телефону в детскую поликлинику по месту проживания основные сведения о выписанном ребенке.
Отделения патологии беременностиорганизуются в крупных родильных домах с мощностью 100 коек и более. В отделение патологии беременности госпитализируют женщин с экстрагенитальными заболеваниями, осложнениями беременности (гестозы, угроза прерывания и т.д.), с неправильным положением плода, с отягощенным акушерским анамнезом. В отделении работают акушеры-гинекологи, терапевты родильного дома, акушерки и другой медицинский персонал.
Планировка отделения патологии беременности должна предусматривать полную изоляцию его от других отделений, возможность транспортировки беременных в физиологическое и обсервационное акушерские отделения (минуя другие отделения), а также выход для беременных из отделения на улицу. В структуре отделения необходимо предусмотреть: кабинет функциональной диагностики с современным оборудованием (в основном кардиологическим), смотровую, малую операционную, кабинет физиопсихопрофилактической подготовки к родам, крытые веранды или залы для прогулок беременных.
Из отделения патологии беременности женщин могут перевести в связи с улучшением состояния под наблюдение женской консультации, а также для родоразрешения в физиологическое или обсервационное акушерские отделения. Перевод женщин в одно из этих отделений осуществляется обязательно через приемно-смотровой блок, где им проводят полную санитарную обработку.
Гинекологические отделенияродильных домов бывают трех профилей:
1) для госпитализации больных, нуждающихся в оперативном лечении;
2) для больных, нуждающихся в консервативном лечении;
3) для прерывания беременности (абортное).
В структуру отделения должны входить: свой приемный блок, перевязочная, манипуляционная, малая и большая операционные, физиотерапевтический кабинет, комната для выписки, палата интенсивной терапии. Кроме того, для диагностики и лечения гинекологических больных используют другие лечебно-диагностические подразделения родильного дома.
В целом работа гинекологического отделения, как и обязанности среднего медицинского персонала, во многом схожи с деятельностью обычного отделения многопрофильной больницы.
В последние годы отделения искусственного прерывания беременности стараются выводить из акушерских стационаров, организуя их в структуре гинекологических отделений многопрофильных больниц или на базе дневных стационаров.
Начиная с 2005 г., в целях управления качеством медицинской помощи, оказываемой женщинам в период беременности и родов, а также улучшения финансирования женских консультаций и родильных домов, введены «Родовые сертификаты», порядок заполнения которых определен соответствующим приказом Министерства здравоохранения и социального развития Российской Федерации.
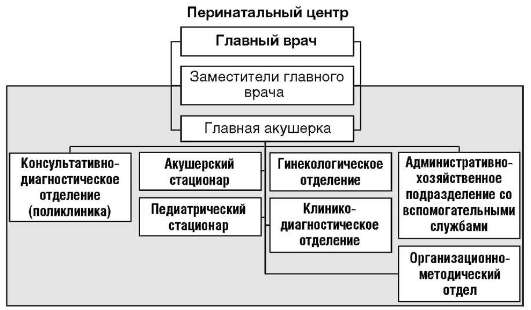
Последние годы в целях повышения эффективности и качества медицинской помощи беременным женщинам, роженицам, родильницам и новорожденным детям в Российской Федерации создаются перинатальные центры.
Основные задачи перинатальных центров:
• оказание консультативно-диагностической, лечебной и реабилитационной помощи преимущественно наиболее тяжелому контингенту беременных женщин, рожениц, родильниц, новорожденных детей;
• осуществление профилактики отдаленных последствий перинатальной патологии у детей (ретинопатии недоношенных, тугоухости с детства, детского церебрального паралича и др.);
• обеспечение системы реабилитационных мероприятий и восстановительной терапии, медико-психологической и социально-правовой помощи женщинам и детям раннего возраста;
• осуществление статистического мониторинга и анализа материнской, перинатальной, младенческой смертности;
• организация информационного обеспечения населения и специалистов по вопросам перинатальной помощи, охраны репродуктивного здоровья и безопасного материнства.
Основные задачи среднего медицинского персонала перинатальных центров во многом схожи с задачами средних медицинских работников женских консультаций, родильных домов, отделений реанимации и интенсивной терапии новорожденных детских больничных учреждений.
Примерная организационная структура перинатального центра представлена на рис. 8.
Дата добавления: 2017-04-20; просмотров: 18199;
