Гормоны поджелудочной железы.
Обратите внимание, что эндокринная часть поджелудочной железы продуцирует и выделяет в кровь гормоны инсулин и глюкагон.
1. Инсулин. Инсулин – белково-пептидный гормон, вырабатываемый β-клетками островков Лангерганса. Молекула инсулина состоит из двух полипептидных цепей (А и В), содержащих 21 и 30 аминокислотных остатков соответственно; цепи инсулина связаны между собой двумя дисульфидными мостиками. Образуется инсулин из белка-предшественника (препроинсулина) путём частичного протеолиза (см. рисунок 4). После отщепления сигнальной последовательности образуется проинсулин. В результате ферментативного превращения удаляется фрагмент полипептидной цепи, содержащий около 30 аминокислотных остатков (С-пептид), и образуется инсулин.
Стимулом для секреции инсулина является гипергликемия – повышение содержания глюкозы в крови (например, после приёма пищи). Главные мишени для инсулина – клетки печени, мышц и жировой ткани. Механизм действия – дистантный.
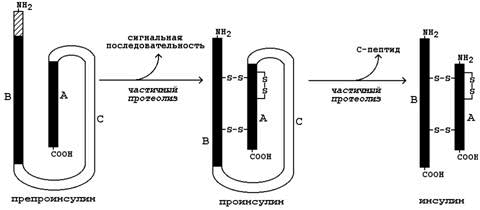
Рисунок 4. Схема превращения препроинсулина в инсулин.
Рецептор инсулина представляет собой сложный белок – гликопротеин, расположенный на поверхности клетки-мишени. Этот белок состоит их двух α-субъединиц и двух β-субъединиц, связанных между собой дисульфидными мостиками. β-Субъединицы содержат несколько аминокислотных остатков тирозина. Рецептор инсулина обладает тирозинкиназной активностью, т.е. способен катализировать перенос остатков фосфорной кислоты от АТФ на ОН-группу тирозина (рисунок 5).
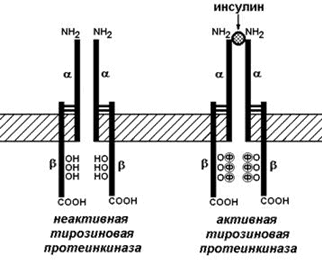
Рисунок 5. Инсулиновый рецептор.
В отсутствие инсулина рецептор не проявляет ферментативной активности. При связывании с инсулином рецептор подвергается аутофосфорилированию, т.е. β-субъединицы фосфорилируют друг друга. В результате изменяется конформация рецептора и он приобретает способность фосфорилировать другие внутриклеточные белки. В дальнейшем комплекс инсулина с рецептором погружается в цитоплазму и его компоненты расщепляются в лизосомах.
Образование гормон-рецепторного комплекса повышает проницаемость клеточных мембран для глюкозы и аминокислот. Под действием инсулина в клетках-мишенях:
а) снижается активность аденилатциклазы и увеличивается активность фосфодиэстеразы, что приводит к понижению концентрации цАМФ;
б) повышается скорость окисления глюкозы и снижается скорость глюконеогенеза;
в) увеличивается синтез гликогена и жиров и подавляется их мобилизация;
г) ускоряется синтез белка и тормозится его распад.
Все эти изменения направлены на ускоренное использование глюкозы, что приводит к снижению содержания глюкозы в крови. Инактивация инсулина происходит главным образом в печени и заключается в разрыве дисульфидных связей между цепями А и В.
Под действием инсулина увеличивается активность фосфодиэстеразы, гликогенсинтетазы, ферментов пируватдегидрогеназного комплекса ( пируваткарбоксилаза, трансаминаза, дигидролипоилдегидрогеназа), аминотрансферазы, пептидилтрансферазы, глюкозо-6-фосфатазы, гексокиназы, глюкокиназы; уменьшается активность аденилатциклазы. Фосфорилазы гликогена, липазы печени и жировой ткани, пептидазы. Пируваткарбоксилазы, фосфоенолпируваткиназы, фруктодифосфотазы, фосфоглюкоизомеразы.
2. Глюкагон. Глюкагон – полипептид, содержащий 29 аминокислотных остатков. Он продуцируется α-клетками островков Лангерганса в виде белка-предшественнника (проглюкагона). Частичный протеолиз прогормона и секреция глюкагона в кровь происходит при гипогликемии, вызванной голоданием.
Клетки-мишени для глюкагона – печень, жировая ткань, миокард. Механизм действия – дистантный (посредником является цАМФ).
Под действием глюкагона в клетках-мишенях:
а) ускоряется мобилизация гликогена в печени (см. рисунок 6) и тормозится его синтез;
б) ускоряется мобилизация жиров (липолиз) в жировой ткани и тормозится их синтез;
в) угнетается синтез белка и усиливается его катаболизм;
г) ускоряется глюконеогенез и кетогенез в печени.
Конечный эффект глюкагона – поддержание высокого уровня глюкозы в крови.
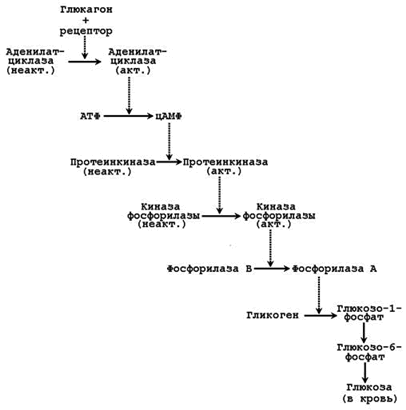
Рисунок 6. Каскадный механизм активации фосфорилазы гликогена под влиянием глюкагона.
3. Нарушения гормональной функции поджелудочной железы. Наиболее часто встречается сахарный диабет – заболевание, обусловленное нарушением синтеза и секреции инсулина β-клетками (диабет I типа) либо дефицитом инсулинчувствительных рецепторов в клетках-мишенях (диабет II типа). Для сахарного диабета характерны следующие нарушения обмена веществ:
а) снижение использования глюкозы клетками, усиление мобилизации гликогена и активация глюконеогенеза в печени приводят к увеличению содержания глюкозы в крови (гипергликемия) и преодоление ею почечного порога (глюкозурия);
б) ускорение липолиза (расщепления жиров), избыточное образование ацетил-КоА, используемого для синтеза с последующим поступлением в кровь холестерола (гиперхолестеролемия) и кетоновых тел (гиперкетонемия); кетоновые тела легко проникают в мочу (кетонурия);
в) снижение скорости синтеза белка и усиление катаболизма аминокислот в тканях приводит к повышению концентрации мочевины и других азотистых веществ в крови (азотемия) и увеличению их выведения с мочой (азотурия);
г) выведение почками больших количеств глюкозы, кетоновых тел и мочевины сопровождается увеличением диуреза (полиурия).
2.2. Гормоны надпочечников.
Как вам известно, надпочечники состоят из мозгового вещества и коры, происхождение и эндокринная функция которых различны.
1. Гормоны мозгового вещества надпочечников. К гормонам мозгового вещества надпочечников относятся адреналин и норадреналин (катехоламины). Они синтезируются в хромаффинных клетках из тирозина (рисунок 7).
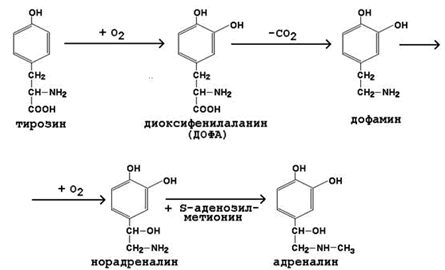
Рисунок 7. Схема синтеза катехоламинов.
Секреция адреналина усиливается при стрессе, физических нагрузках. Мишени для катехоламинов – клетки печени, мышечной и жировой ткани, сердечно-сосудистая система. Механизм действия – дистантный. Эффекты реализуются через аденилатциклазную систему и проявляются изменениями углеводного обмена. Подобно глюкагону, адреналин вызывает активацию мобилизации гликогена (см. рисунок 6) в мышцах и печени, липолиз в жировой ткани. Это приводит к увеличению содержания глюкозы, лактата и жирных кислот в крови. Адреналин усиливает также сердечную деятельность, вызывает сужение сосудов.
Обезвреживание адреналина происходит в печени. Основными путями обезвреживания являются: метилирование (фермент – катехол-орто-метилтрансфераза, КОМТ), окислительное дезаминирование (фермент – моноаминооксидаза, МАО) и конъюгация с глюкуроновой кислотой. Продукты обезвреживания выводятся с мочой.
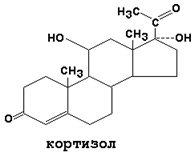 2. Гормоны коры надпочечников – глюкокортикоиды. К ним относятся кортизол (другое название - гидрокортизон), кортикостерон, кортизон. Это стероидные гормоны, синтезируются они на основе холестерола. Синтез глюкокортикоидов регулируется адренокортикотропным гормоном (АКТГ) гипофиза (см. таблицу 2). Секреция глюкокортикоидов усиливается при стрессе. Для этих гормонов характерен прямой механизм действия: гормон → ген → мРНК → белок (фермент). Ткани-мишени: мышцы, жировая и лимфоидная ткани, печень, почки.
2. Гормоны коры надпочечников – глюкокортикоиды. К ним относятся кортизол (другое название - гидрокортизон), кортикостерон, кортизон. Это стероидные гормоны, синтезируются они на основе холестерола. Синтез глюкокортикоидов регулируется адренокортикотропным гормоном (АКТГ) гипофиза (см. таблицу 2). Секреция глюкокортикоидов усиливается при стрессе. Для этих гормонов характерен прямой механизм действия: гормон → ген → мРНК → белок (фермент). Ткани-мишени: мышцы, жировая и лимфоидная ткани, печень, почки.
Запомните основные эффекты глюкокортикоидов:
а) в мышечной и лимфоидной тканях глюкокортикоиды ингибируют синтез белков и усиливают их распад. Это вызывает поступление большого количества свободных аминокислот в кровь;
б) в печени и почках глюкокортикоиды усиливают синтез многих белков, в том числе аминотрансфераз и ферментов глюконеогенеза. Это благоприятствует использованию свободных аминокислот для синтеза глюкозы. Синтезированная глюкоза поступает в кровь; частично она используется для синтеза гликогена в печени и мышцах;
в) глюкокортикоиды усиливают мобилизацию (расщепление) жиров в жировой ткани; образующийся глицерол поступает в печень и включается в глюконеогенез; жирные кислоты подвергаются окислению, продукты которого используются в синтезе кетоновых тел.
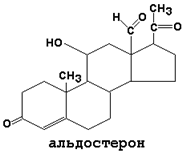 3. Гормоны коры надпочечников - минералокортикоиды.Представители этой группы - альдостерон (см. рисунок), дезоксикортикостерон - также являются стероидными гормонами и образуются из холестерола. Синтез минералокортикоидов регулируется АКТГ и ангиотензином II (пептидом, образующимся из белка плазмы крови ангиотензиногена путём частичного протеолиза). Минералокортикоиды - гормоны прямого действия, мишенями служат клетки эпителия дистальных канальцев почек. Под действием альдостерона в клетках-мишенях активируется синтез белков, участвующих в транспорте Na+ через клеточные мембраны эпителия канальцев. В результате усиливается реабсорбция Na+ и Cl- из мочи в межклеточную жидкость и далее в кровь. Вместе с Na+ пассивно следует вода. Одновременно в мочу выделяются ионы К+ (в обмен на Na+) Таким образом, альдостерон способствует задержке в тканях Na+ и воды и потере с мочой К+. Инактивация глюко- и минералокортикоидов происходит в печени, конечными продуктами являются 17-кетостероиды, которые выводятся с мочой.
3. Гормоны коры надпочечников - минералокортикоиды.Представители этой группы - альдостерон (см. рисунок), дезоксикортикостерон - также являются стероидными гормонами и образуются из холестерола. Синтез минералокортикоидов регулируется АКТГ и ангиотензином II (пептидом, образующимся из белка плазмы крови ангиотензиногена путём частичного протеолиза). Минералокортикоиды - гормоны прямого действия, мишенями служат клетки эпителия дистальных канальцев почек. Под действием альдостерона в клетках-мишенях активируется синтез белков, участвующих в транспорте Na+ через клеточные мембраны эпителия канальцев. В результате усиливается реабсорбция Na+ и Cl- из мочи в межклеточную жидкость и далее в кровь. Вместе с Na+ пассивно следует вода. Одновременно в мочу выделяются ионы К+ (в обмен на Na+) Таким образом, альдостерон способствует задержке в тканях Na+ и воды и потере с мочой К+. Инактивация глюко- и минералокортикоидов происходит в печени, конечными продуктами являются 17-кетостероиды, которые выводятся с мочой.
4. Нарушения гормональной функции надпочечников. Основные проявления гипер- и гипофункции коры надпочечников представлены в таблице 4.
| Таблица 4.Нарушения гормональной функции коры надпочечников | ||
| Показатели | Гиперфункция коры надпочечников (гиперкортицизм, болезнь Иценко-Кушинга) | Гипофункция коры надпочечников (гипокортицизм, болезнь Аддисона) |
| Этиология заболевания | Развивается при опухоли надпочечника, а также при опухоли гипофиза с повышенной продукцией АКТГ. | Возникает в результате туберкулёзного поражения надпочечников либо вследствие пониженной секреции АКТГ. |
| Основные симптомы | Ожирение - скопление жира в области лица и туловища; отёки; повышение артериального давления; остеопороз - пустоты в костях, вызванные нарушением синтеза коллагена и деминерализацией; стероидный диабет. | У больных снижена устойчивость к эмоциональному стрессу, инфекциям, травмам. Артериальное давление снижено, мышечная слабость, быстрая утомляемость. Больные погибают из-за нарушений водно-солевого баланса. |
| Изменения состава крови | Повышение содержания глюкозы, мочевины, аминокислот, жирных кислот, кетоновых тел, ионов натрия, снижение содержания ионов калия в крови | Снижение содержания глюкозы, мочевины, аминокислот, жирных кислот, кетоновых тел, ионов натрия, повышение содержания ионов калия в крови |
| Изменения состава мочи | Повышение экскреции аминокислот, мочевины, ионов калия, снижение экскреции ионов натрия, появление в моче глюкозы и кетоновых тел, снижение диуреза | Снижение экскреции аминокислот, мочевины, ионов калия, повышение экскреции ионов натрия, увеличение диуреза |
2.3. Гормоны щитовидной и паращитовидной желёз.
1. Иодсодержащие гормоны щитовидной железы. Щитовидная железа секретирует иодтиронины - тироксин (Т4) и трииодтиронин (Т3). Это иодированные производные аминокислоты тирозина (см. рисунок 8).
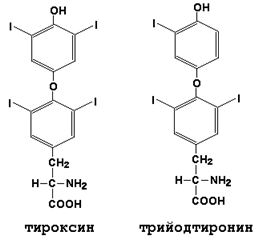
Рисунок 8.Формулы гормонов щитовидной железы (иодтиронинов).
Предшественником Т4 и Т3 служит белок тиреоглобулин, содержащийся во внеклеточном коллоиде щитовидной железы. Это крупный белок, содержащий около 10% углеводов и много тирозиновых остатков (рисунок 9). Щитовидная железа обладает способностью накапливать ионы иода (I-), из которых образуется “активный иод”. Радикалы тирозина в составе тиреоглобулина подвергаются иодированию “активным иодом” - образуются моноиодтирозин (МИТ) и дииодтирозин (ДИТ). Затем происходит конденсация двух иодированных остатков тирозина с образованием Т4 и Т3, включённых в полипептидную цепь. В результате гидролиза иодированного тиреоглобулина под действием лизосомальных протеаз образуются свободные Т4 и Т3 поступают в кровь. Секреция иодтиронинов регулируется тиреотропным гормоном (ТТГ) гипофиза (см. таблицу 2). Катаболизм тиреоидных гормонов осуществляется путём отщепления иода и дезаминирования боковой цепи.
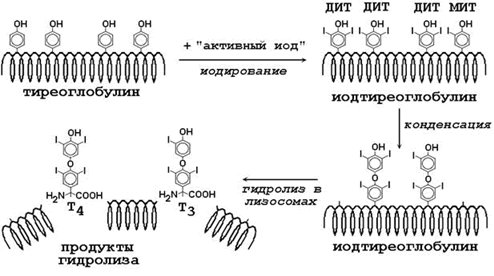
Рисунок 9. Схема синтеза иодтиронинов.
Поскольку Т3 и Т4 практически нерастворимы в воде, в крови они присутствуют в виде комплексов с белками, главным образом с тироксинсвязывающим глобулином (фракция α1-глобулинов).
Иодтиронины - гормоны прямого действия. Внутриклеточные рецепторы для них имеются во всех тканях и органах, кроме головного мозга и гонад. Т4 и Т3 являются индукторами более 100 различных белков-ферментов. Под действием иодтиронинов в тканях-мишенях осуществляется:
1) регуляция роста и дифференцировки клеток;
2) регуляция энергетического обмена (увеличение количества ферментов окислительного фосфорилирования, Na+, К+-АТФазы, повышение потребления кислорода, увеличение теплопродукции).
Под влиянием тиреоидных гормонов ускоряется всавывание глюкозы в кишечнике, усиливается поглощение и окисление глюкозы в мышцах и печени; активируется гликолиз, в органах уменьшается содержание гликогена. Иодтиронины усиливают выведение холестерола, поэтому содержание его в крови снижается. Снижается также содержание триацилглицеролов в крови, что объясняется активацией окисления жирных кислот.
2. Гормоны, участвующие в регуляции фосфорно-кальциевого обмена. Контроль уровня ионов кальция и фосфатов в организме осуществляют гормоны щитовидной железы и расположенных в непосредственной близости от неё четырёх паращитовидных желез. Эти железы продуцируют кальцитонин и паратгормон.
Кальцитонин - гормон пептидной природы, синтезируется в парафолликулярных клетках щитовидной железы в виде препрогормона. Активация происходит путём частичного протеолиза. Секреция кальцитонина стимулируется при гиперкальциемии и понижается при гипокальциемии. Мишенью гормона является костная ткань. Механизм действия - дистантный, опосредованный цАМФ. Под влиянием кальцитонина ослабляется деятельность остеокластов (клеток, разрушающих кость) и активируется деятельность остеобластов (клеток, участвующих в формировании костной ткани). В результате этого тормозится резорбция костного материала - гидроксиапатита - и усиливается его отложение в органическом матриксе кости. Наряду с этим кальцитонин предохраняет от распада и органическую основу кости - коллаген - и стимулирует его синтез. Это приводит к снижению уровня Са2+ и фосфатов в крови и уменьшению выведения Са2+ с мочой (рисунок 10).
Паратгормон - гормон пептидной природы, синтезируемый клетками паращитовидных желёз в виде белка-предшественника. Частичный протеолиз прогормона и секреция гормона в кровь происходит при снижении концентрации Са2+ в крови; наоборот, гиперкальциемия снижает секрецию паратгормона. Органы-мишени паратгормона - почки, кости и желудочно-кишечный тракт. Механизм действия - дистантный, цАМФ-зависимый. Паратгормон оказывает активирующее действие на остеокласты костной ткани и угнетает деятельность остеобластов. В почках паратгормон повышает способность образовывать активный метаболит витамина D3 - 1,25-дигидроксихолекальциферол (кальцитриол). Это вещество повышает всасывание в кишечнике ионов Са2+ и Н2РО4- , мобилизует Са2+ и неорганический фосфат из костной ткани и увеличивает реабсорбцию Са2+ в почках. Все эти процессы приводят к повышению уровня Са2+ в крови (рисунок 10). Уровень неорганического фосфата в крови не повышается, так как паратгормон тормозит реабсорбцию фосфатов в канальцах почек и приводит к потере фосфатов с мочой (фосфатурия).
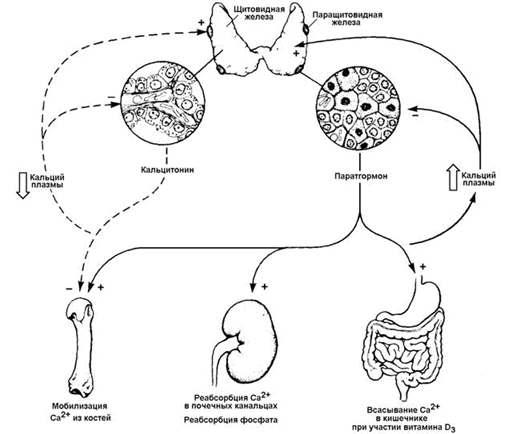
Рисунок 10.Биологические эффекты кальцитонина и паратгормона.
3. Нарушения гормональной функции щитовидной и паращитовидных желёз. Гиперфункция щитовидной железы (тиреотоксикоз или базедова болезнь) характеризуется ускоренным распадом углеводов и жиров, повышением потребления О2 тканями. Симптомы заболевания: увеличение основного обмена, повышение температуры тела, потеря в весе, учащённый пульс, повышенная нервная возбудимость, пучеглазие (экзофтальм).
Гипофункция щитовидной железы, развивающаяся в детском возрасте, носит название кретинизм (выраженная физическая и умственная отсталость, карликовый рост, непропорциональное сложение, снижение основного обмена и температуры тела). Гипофункция щитовидной железы у взрослых проявляется как микседема. Для этого заболевания характерны ожирение, слизистый отёк, нарушение памяти, психические расстройства. Основной обмен и температура тела снижены. Для лечения гипотиреоза используют заместительную гормонотерапию (иодтиронины).
Известен также эндемический зоб - увеличение размеров щитовидной железы. Заболевание развивается вследствие недостатка йода в воде и пище.
Гиперпаратиреоз - повышенная продукция паратгормона паращитовидными железами. Сопровождается массивной мобилизацией Са2+ из костной ткани, что приводит к переломам костей, кальцификации сосудов, почек и других внутренних органов.
Гипопаратиреоз - пониженная продукция паратгормона паращитовидными железами. Сопровождается резким снижением содержания Са2+ в крови, что приводит к повышению возбудимости мышц, судорожным сокращениям.
2.4. Половые гормоны.
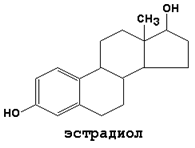
1. Женские половые гормоны (эстрогены). К ним относятся эстрон, эстрадиол и эстриол. Это стероидные гормоны, синтезируемые из холестерола главным образом в яичниках. Секреция эстрогенов регулируется фолликулостимулирующим и лютеинизирующим гормонами гипофиза (см. таблицу 2). Ткани-мишени - тело матки, яичники, маточные трубы, грудные железы. Механизм действия - прямой. Основная биологическая роль эстрогенов заключается в обеспечении репродуктивной функции в организме женщины.
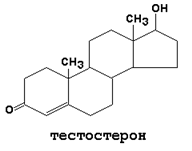
2. Мужские половые гормоны (андрогены). Главными представителями являются андростерон и тестостерон. Предшественником андрогенов является холестерол, синтезируются они главным образом в семенниках. Регуляция биосинтеза андрогенов осуществляется гонадотропными гормонами (ФСГ и ЛГ). Андрогены - гормоны прямого действия, они способствуют синтезу белка во всех тканях, особенно в мышцах. Биологическая роль андрогенов в мужском организме связана с дифференцировкой и функционированием репродуктивной системы. Распад мужских половых гормонов осуществляется в печени, конечными продуктами распада являются 17-кетостероиды.
2.5. Обучающие задачи и эталоны их решения.
Задачи.
1. Содержание глюкозы в крови больного составляет 10,6 ммоль/л. С мочой выделяются глюкоза и кетоновые тела. Введение инсулина не даёт существенного положительного эффекта. О каком заболевании можно думать?
2. У больного выявлена опухоль мозгового вещества надпочечников - феохромоцитома. Продукция каких гормонов увеличивается при этом заболевании? Как изменится у данного больного: а) артериальное давление; б) содержание глюкозы в крови и моче; в) содержание в крови свободных жирных кислот?
3. Объясните, почему при введении АКТГ повышается уровень глюкозы в крови?
4. У больного, страдающего тиреотоксикозом, была удалена одна доля щитовидной железы. После операции признаки тиреотоксикоза исчезли, но появились судорожные сокращения мышц лица и конечностей, содержание кальция в крови понизилось. Как можно объяснить возникновение новых симптомов?
5. Больным, перенесшим тяжелые травмы, операции, врачи назначают анаболические стероиды — синтетические производные андрогенов, стимулирующих процессы тканевого дыхания, окислительного фосфорилирования, синтез белка. Эти препараты пытаются использовать также некоторые спортсмены для стимуляции развития мускулатуры. К каким последствиям может привести длительное бесконтрольное применение анаболических стероидов?
Эталоны решения.
1. У больного можно предполагать наличие инсулиннезависимого сахарного диабета, или сахарного диабета II типа. Эта форма диабета обусловлена уменьшением количества инсулиновых рецепторов в тканях-мишенях.
2. При феохромоцитоме резко усилена выработка адреналина и норадреналина в надпочечниках. Избыточная продукция этих гормонов приводит к значительному повышению артериального давления. Ускорение процессов мобилизации гликогена и жиров под действием этих гормонов вызывает увеличение уровня глюкозы и свободных жирных кислот в крови. Значительная гипергликемия может быть причиной появления глюкозы в моче.
3. АКТГ - гормон передней доли гипофиза, под действием которого усиливается секреция гормонов коры надпочечников - глюкокортикоидов. Эти гормоны способствуют выработке в печени ферментов, участвующих в синтезе глюкозы из аминокислот и других соединений. Образовавшаяся глюкоза выделяется в кровь.
4. При операции вместе с долей щитовидной железы были удалены и паращитовидные железы, в которых вырабатывается паратгормон. Он способствует повышению содержания кальция в крови за счет мобилизации его из костной ткани и повышения реабсорбции из мочи в почках, увеличивает выведение с мочой фосфата. Удаление паращитовидных желез снизило выработку паратгормона, уровень кальция в крови понизился, появились судороги.
5. При длительном применении анаболических стероидов проявляются их андрогенные свойства: у женщин они вызывают нарушения менструального цикла, рост бороды и усов, изменения голоса (явления вирилизации), у мужчин способствуют нарушению выработки половых гормонов (по механизму обратной связи).
2.6. Задание для самостоятельной работы.
1. Контрольные вопросы:
- Инсулин: место синтеза, химическая природа, предшественники синтеза, регуляция секреции, клетки-мишени, механизм действия, изменения обмена веществ в тканях под действием гормона, инактивация гормона.
- Глюкагон: место синтеза, химическая природа, предшественники синтеза, регуляция секреции, клетки-мишени, механизм действия, изменения обмена веществ в тканях под действием гормона.
- Сахарный диабет: причины возникновения, изменения обмена веществ в тканях, биохимические показатели крови и мочи.
- Адреналин: место синтеза, последовательность реакций синтеза, стимулы секреции, клетки-мишени, механизм действия, изменения обмена веществ в тканях под действием гормона, инактивация гормона.
- Гормоны коры надпочечников (глюко- и минералокортикоиды): строение, биологическая роль. Гипо- и гиперфункция коры надпочечников.
- Иодсодержащие гормоны щитовидной железы: строение, особенности синтеза, биологическая роль. Основные нарушения обмена веществ, возникающие при гипо- и гиперфункции щитовидной железы.
- Тиреокальцитонин и паратгормон: место синтеза, химическая природа, биологическая роль.
- Половые гормоны: место синтеза, строение, биологическая роль.
- Гормоны местного действия (гистамин, серотонин, ГАМК): строение, биосинтез, роль в организме. Инактивация биогенных аминов.
2. Выполните упражнения и решите задачи:
1. У больного повышен диурез. Какие заболевания можно предполагать? Какие лабораторные исследования можно провести с целью дифференциальной диагностики?
2. Представьте в виде схемы механизм активации гликогенфосфорилазы в клетках печени и скелетных мышц под действием адреналина. Попытайтесь объяснить, почему повышается психическая и физическая работоспособность при приёме кофеина (ингибитор фосфодиэстеразы).
3. Больному, страдающему гипертонической болезнью, врач наряду с другими средствами назначил препарат альдомет (α-метил-диоксифенилаланин):
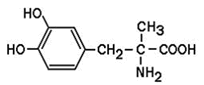
Структурным аналогом какого природного соединения он является? Активность какого фермента может снизиться при введении альдомета? Образование каких веществ при этом нарушается?
4. Фармакологический препарат спиронолактон (верошпирон) является антагонистом гормона альдостерона. Объясните, как влияет спиронолактона на суточную экскрецию ионов калия и натрия, а также на объём мочи, выделяемой в сутки.
5. У больной по поводу опухоли гортани была проведена операция с удалением мягких тканей шеи. Через несколько месяцев у нее возникла микседема. Как можно объяснить развитие этого заболевания?
6. Больным с замедленным сращением переломов костей назначают препарат кальцитрин, содержащий кальцитонин. На чём основано применение этого гормона в качестве лекарства? Почему наряду с кальцитрином больным рекомендуется принимать лекарственные препараты или продукты питания, содержащие кальций?
Литература:
- Березов Т.Т., Коровкин Б.Ф. Биологическая химия. – М., 1990. – с.182-199.
- Николаев А.Я. Биологическая химия. – М., 1989. – с.361-364; 368-377; 379-395.
- Строев Е.А. Биологическая химия. – М., 1986. – с. 383-402.
- Конспекты лекций.
| <== предыдущая лекция | | | следующая лекция ==> |
| | | Некоторые молекулярные механизмы свёртывания крови. |
Дата добавления: 2016-04-14; просмотров: 1965;
