Симпатическое воспаление
Симпатическое воспаление представляет собой вялотекущий фибринозно-пластический иридоциклит. При этом на глазном яблоке отмечается перикорнеальная или смешанная инъекция. Цвет и рисунок радужки изменены. На задней поверхности роговицы определяются преципитаты. Развиваются задние синехии до полного сращения и заращения зрачка, что в свою очередь приводит к бомбажу радужки и развитию вторичной глаукомы.
При неблагоприятном течении, несмотря на задние синехии, отмечается гипотензия глаза, которая может привести к субатрофии или даже атрофии глазного яблока. В ряде случаев развивается помутнение хрусталика в форме задней осложненной катаракты. В стекловидном теле наблюдается швартообразование.
Сравнительно редко (25%) симпатическое воспаление протекает как нейроретинит. В здоровом глазу появляется стушеванность границ диска зрительного нерва. Перипапиллярный отек распространяется на область желтого пятна. Вследствие экссудативных изменений в хориоидее глазное дно в макулярной области может приобретать серовато-желтый оттенок.
Описаны редкие случаи, когда симпатическое воспаление развивалось после тяжелых контузий или при распаде внутриглазной опухоли. Опасность симпатического воспаления может возникнуть в тех случаях, когда после какой-либо внутриглазной операции развивается тяжелый иридоциклит. В этих случаях, так же как и при установлении симпатизирующего воспаления, можно использовать лабораторные методы диагностики.
Диагностикесимпатизирующего иридоциклита могут способствовать реакции клеточного и гуморального иммунитета сыворотки крови больного с хрусталиковым антигеном и антигеном из сосудистой оболочки. Положительная реакция с хрусталиковым антигеном указывает на факогенный характер воспаления, а с антигеном из сосудистой оболочки – на симпатизирующее воспаление.
Симпатическое воспаление в настоящее время встречается редко – не более чем в 0,2-0,4% случаев. Самой надежной профилактикой симпатического воспаления является своевременная энуклеация травмированного глаза. Многолетний опыт различных авторов показывает, что симпатическое воспаление развивается не ранее чем через две недели после травмы. В этот период необходимо проводить энергичную противовоспалительную терапию. Лишь в тех случаях, когда лечение не оказывает должного эффекта, фибринозно-пластический иридоциклит приобретает затяжной характер и функции утрачиваются полностью, травмированный глаз необходимо энуклеировать.
Энуклеация травмированного глаза сопряжена с тяжелыми переживаниями больных и особенно родителей пострадавших детей. Энуклеацию, естественно, легче рекомендовать при наступлении полной слепоты травмированного глаза. Однако, если в течение двух недель энергичная противовоспалительная терапия безуспешна и явления фибринозно-пластического иридоциклита не стихают, необходимо ставить вопрос об энуклеации даже при наличии остаточного зрения.
При развившемся симпатическом воспалении травмированный глаз необходимо энуклеировать лишь в тех случаях, когда он слеп. Следует воздержаться от энуклеации, если сохраняется предметное зрение, поскольку впоследствии этот глаз может оказаться лучше видящим. Прогноз при симпатическом воспалении всегда очень серьезный.
Патогистологическая картина как симпатизирующего, так и симпатического воспаления представляет собой пролиферативное воспаление с интенсивной инфильтрацией всех отделов сосудистой оболочки лимфоцитами, эпителиоидными и гигантскими клетками. Эта картина напоминает туберкулезную гранулему, но без казеозного распада.
Вопросы этиологии и патогенеза симпатического воспаления в течение многих лет дискутируются. Было предложено много теорий возникновения симпатического воспаления, которые в основном имеют исторический интерес.
В последние годы как отечественными, так и зарубежными офтальмологами проведены исследования с учетом достижений современной клинической иммунологии, доказывающие аутоаллергическую (аутоиммунную) природу симпатического воспаления. Согласно концепциям современных исследователей, патогенез симпатического воспаления может быть представлен следующим образом. При проникающих ранениях глаза, особенно с выпадением сосудистой оболочки, нарушается функция гематоофтальмического барьера. Вследствие аутосенсибилизации происходит выработка тканевых и гуморальных антител к увеаретинальным антигенам, которые действуют на клетки как поврежденного, так и здорового глаза, что и приводит к развитию симпатического воспаления.
Лечениесимпатического воспаления – сложная проблема. Назначают кортикостероиды внутрь, в каплях и субконъюнктивально, инъекции антибиотиков внутримышечно и под конъюнктиву, сульфаниламиды внутрь, гипосенсибилизирующие средства, цитостатики и иммунокорригирующие препараты. Местно – инсталляции мидриатиков (атропин, адреналин).
В редких случаях в стадии исходов производят оперативное лечение последствий симпатического воспаления. Как правило, приходится прибегать к антиглаукоматозной операции, удалению осложненной катаракты, витрэктомии.
Тупые травмы глаза
Тупые травмы глаза, или контузии,составляют около 20% от всех видов повреждений глаза. В отличие от проникающих ранений глаза, которые чаще возникают на производстве, тупые травмы нередко получают в быту.
При контузиях век возникают подкожные кровоизлияния (гематомы).
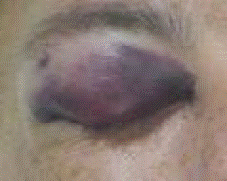
Подкожная гематома века
Активное раскрытие век при этом невозможно, а пассивное затруднено.
Гематомы, которые возникают не сразу после травмы, а спустя несколько часов или даже дней, могут свидетельствовать о переломе основания черепа (симптом «очков»).
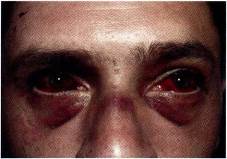
Симптом «очков»
Лечение кровоподтеков век заключается вначале в назначении холода, а затем, через 2-3 дня, тепловых процедур для рассасывания гематомы.
При контузиях глазного яблока в той или другой степени повреждаются все его оболочки.
Разрывы склеры глаза при контузиях чаще наблюдаются в наиболее тонких ее местах – на расстоянии 3-4 мм от лимба, у места проникновения передних ресничных артерий в полость глаза и у диска зрительного нерва, где в глаз проходят задние ресничные артерии. При передних разрывах склеры в рану могут выпадать радужка, ресничное тело и хрусталик (рисунок 19.19).
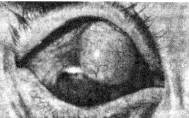
Рис.19.19 – Субконъюнктивальный разрыв склеры с вывихом хрусталика под конъюнктиву
В этих случаях необходима хирургическая обработка – наложение швов на рану склеры. Разрывы склеры при контузиях чаще бывают подконъюнктивальными, поэтому сначала приходится рассекать конъюнктиву. На рану склеры накладывают частые узловые швы, на конъюнктиву – непрерывный.
Очень часто при контузиях глаза возникает травматический ирит или иридоциклит. В ряде случаев развивается мидриаз вследствие паралича глазодвигательного нерва. Расширенный зрачок, как правило, имеет неправильную форму. При контузии могут наступить разрывы радужки у ее основания (iridodyalis), больные жалуются на диплопию.

Иридодиализ
Все указанные повреждения радужки в большинстве случаев сопровождаются более или менее выраженной гифемой, поэтому назначают гемостатическую терапию – вначале дицинон, викасол, а затем рутин или аскорутин, 10% раствор кальция хлорида внутривенно. При частичном иридодиализе хирургическое лечение не требуется.
В редких случаях, когда иридодиализ достигает 1/3-1/2периметра и смещенная радужка закрывает область зрачка (рисунок 19.20), приходится пришивать оторванную радужку к ее основанию или корнеосклеральной области.
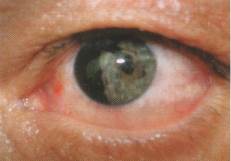
Рис. 19.20 – Отрыв радужки (иридодиализ)
При контузиях глазного яблока могут наступить расстройства аккомодации вследствие пареза ресничной мышцы.
Тупые травмы глаза нередко сопровождаются смещением хрусталика вследствие ослабления или разрыва волокон связки хрусталика. При частичном их разрыве возникает подвывих хрусталика.

Подвывих хрусталика
На подвывих хрусталика указывают: дрожание радужки и самого хрусталика во время движения глазного яблока, неравномерная глубина передней камеры, расширение иридохрусталиковой щели, грыжа стекловидного тела в передней камере. Если зрачок достаточно широк, можно видеть экватор хрусталика. При исследовании в проходящем свете он рефлексирует в виде дугообразной полосы.
Полный вывих хрусталика приводит к перемещению его в переднюю камеру или стекловидное тело. При смещении хрусталика в переднюю камеру она становится глубокой. Хрусталик имеет вид масляной капли, заполняющей всю камеру. Вывихнутый хрусталик блокирует зрачок и угол передней камеры (рисунок 19.21).

Рис. 19.21 – Тупая травма, подвывих хрусталика, вторичная глаукома
Нарушается отток внутриглазной жидкости, развивается острая вторичная факотопическая глаукома. В подобной ситуации показано срочное извлечение хрусталика.
Более сложная задача – удаление хрусталика, вывихнутого в стекловидное тело. В тех случаях, когда операция необходима, предварительно можно попытаться перевести хрусталик из стекловидного тела в переднюю камеру, а затем удалить его через лимбальный разрез. Переместить хрусталик в переднюю камеру удается не всегда. Использование перфторуглеродистых соединений в значительной мере решает эту задачу.
Контузия глазного яблока иногда вызывает помутнение хрусталика, даже если он не смещен. Чаще всего встречается так называемое кольцо Фоссиуса – отложение пигмента на передней капсуле хрусталика. Кольцевидное помутнение развивается вследствие плотного контакта радужки с хрусталиком в момент контузии. Под влиянием лечения кольцо Фоссиуса постепенно рассасывается.
Помутнения в толще хрусталика при контузиях без разрыва капсулы наблюдаются редко. Иногда встречается так называемая розеточная катаракта – помутнения, чаще в заднем отделе хрусталика, в виде перьев или лепестков (рисунок 19.22).

Рис. 19.22 – Контузионная розеточная катаракта
Розеточные катаракты могут полностью или почти полностью рассасываться: иногда же помутнения прогрессируют, и развивается полная катаракта.
Контузии глазного яблока часто сопровождаются кровоизлияниями в стекловидное тело. Гемофтальм может быть частичным или полным. Развивается он вследствие проникновения крови из сосудов цилиарного тела и сетчатки, поврежденных в момент травмы.
У больных с частичным гемофтальмом во время исследования глаза в проходящем свете на фоне розового рефлекса глазного дна наблюдаются темные хлопьевидные плавающие помутнения (сгустки крови). При полном гемофтальме кровь пропитывает все стекловидное тело и при исследовании в проходящем свете рефлекс с глазного дна получить не удается, зрение падает до светоощущения.
Лечение гемофтальма– задача довольно сложная. В свежих случаях больному назначают полный покой, кровоостанавливающую терапию (викасол, дицинон, аскорутин). Через несколько дней приступают к рассасывающей терапии – внутривенному вливанию гипертонических растворов натрия хлорида и йодида, применению ферментов – лидазы, трипсина, фибринолизина. Показаны ультразвуковая и лазерная терапия, которая наиболее эффективна при частичном гемофтальме: кровь в стекловидном теле может почти полностью рассосаться.
При наличии полного гемофтальма производится тотальная витрэктомия.
Контузии глазного яблока опасны повреждениями решетчатой пластинки зрительного нерва. Она тонка и при ударе отходит кзади, из-за чего часто возникают отеки диска зрительного нерва и кровоизлияния в сетчатку. Изменения в сетчатке могут наступить даже при легкой контузии. Об этом могут свидетельствовать небольшое побледнение сетчатки и появление патологических рефлексов при проведении офтальмоскопии, особенно в бескрасном свете. При тяжелых контузиях сетчатка в заднем отделе, особенно в макулярной области, приобретает молочно-белый оттенок, могут возникнуть кровоизлияния. На фоне побледневшей сетчатки в заднем отделе выделяется красный центр макулы. Описанные патологические изменения развиваются вследствие анемизации артериол сетчатки и последующего расширения капилляров. Через стенку расширенных капилляров в ткань сетчатки проникает жидкость и развивается ее отек. Эти изменения получили название «сотрясение сетчатки», или «травматическая ретинопатия». Определенное значение в патогенезе травматического отека сетчатки имеет нарушение коллоидной структуры межуточного вещества.
Наконец, при контузиях глаза наряду с кровоизлияниями и отеком сетчатки может наступить нарушение целости сетчатки (разрыв), что приводит затем к ее отслойке. Как правило, при этом наблюдается отрыв по зубчатой линии (чаще – в нижней половине глазного дна).

Отрыв сетчатки по зубчатой линии
Лечение травматических пораженийсетчатки предусматривает внутривенные вливания гипертонических растворов натрия хлорида, назначение аскорутина и осмотических средств внутрь. В дальнейшем показаны фибринолитические средства, ферменты, кортикостероиды (парабульбарные инъекции).
Следует помнить о том, что иногда после контузии глаза в макуле возникает кистевидная дистрофия (иногда с формированием дырчатого разрыва сетчатки). В результате тупой травмы глаза может наступить разрыв хориоидеи. При наличии свежей травмы распознать его не всегда удается, поскольку он оказывается прикрытым массивным кровоизлиянием, имеющим обычно округлую форму. В процессе лечения кровоизлияния постепенно рассасываются, и становится виден разрыв в виде желто-белой дугообразной полосы. По мере развития рубцовой ткани разрыв хориоидеи приобретает белый цвет (рисунок 19.23).

Рис. 19.23 – Разрыв хориоидеи
Нередко возникает сразу несколько разрывов сосудистой оболочки, имеющих различную протяженность и форму. При разрывах хориоидеи, совпадающих с зоной желтого пятна, зрение заметно снижается. При посттравматических дырчатых разрывах сетчатки показана лазеркоагуляция сетчатки.
ОЖОГИ ГЛАЗА
Различают термические, химические ожоги и лучевые повреждения. Термические ожогиразвиваются при попадании в глаз раскаленного металла, кипящей жидкости, реже – пламени.
Химические ожогивызываются кислотами или щелочами. Наиболее тяжелые ожоги глаза возникают под действием щелочей, поскольку при этом развивается колликвационный некроз, и щелочь проникает в глубь тканей глаза. Установлено, что некоторые щелочи могут быть обнаружены во влаге передней камеры через 5-6 минут после попадания их в глаз. Ожоги кислотами приводят к коагуляцион-ным некрозам.
По тяжести патологических изменений различают ожоги четырех степеней. При наиболее легких ожогах – I степени – наблюдаются гиперемия конъюнктивы, а на роговице – поверхностные эрозии и легкий отек эпителия.
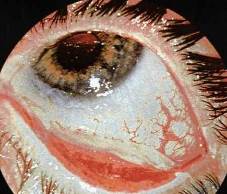
Ожог глаза I степени
Для поражения II степени характерна выраженная ишемия конъюнктивы; слизистая оболочка приобретает серый оттенок, становится тусклой.

Ожог глаза II степени
В роговице возникают значительные участки помутнения, она становится шероховатой и теряет чувствительность. При ожоге III степени роговица выглядит диффузно-мутной, некротизированной и приобретает вид матового стекла.

Ожог глаза III степени
Ожог IV степени отличается глубоким некрозом конъюнктивы и роговицы, последняя приобретает фарфоровый оттенок.

Ожог глаза IV степени
При ожогах глаза, особенно щелочью, происходят значительные биохимические изменения в тканях, нарушается обмен витаминов, мукополисахаридов. Кроме того, при тяжелых ожогах щелочью может наступить изменение структуры органоспецифических антигенов роговицы и конъюнктивы, что может привести к аутосенсибилизации организма. Все это объясняет в известной степени тот факт, что при ожогах щелочью патологический процесс длится очень долго (несколько месяцев). Роговица в значительной степени мутнеет и васкуляризуется.
В лечении ожогов следует различать оказание первой помощи, лечение свежих ожогов и лечение последствий ожогов. Первую помощь при ожогах глаз, особенно химических, необходимо оказывать немедленно.
Оказание первой помощисводится к обильному промыванию водой конъюнктивальной полости в течение 5-30 минут, в зависимости от тяжести поражения.

Промывание глаза
При ожогах известью, прежде чем приступить к промыванию, необходимо тщательно удалить кусочки извести из сводов конъюнктивы.
В глаз закапывают какие-либо дезинфицирующие растворы (0,3% раствор офлоксацина, 20% раствор сульфацил-натрия) и закладывают мази (0,3% флоксаловая, 1% эритромициновая). При ожогах II-IV степеней следует закапывать мидриатики и вводить столбнячный анатоксин и противостолбнячную сыворотку по Безредке.
В стационаре в случаях свежих ожогов лечение больного должно быть направлено на создание благоприятных условий для регенерации поврежденных тканей, а также на профилактику инфекций. Полезно обильное промывание глаз раствором фурацилина 1:5 000. Под конъюнктиву и своды вводят гемодез в количестве 3-5 мл ежедневно в течение 6-7 дней. Показано также подконъюнктивальное введение «коктейля», в состав которого входят аутосыворотка, антибиотики, сосудорасширяющие препараты и антикоагулянты. Хороший эффект при тяжелых ожогах наблюдается в результате применении сыворотки ожоговых реконвалесцентов путем подконъюнктивальных и внутривенных инъекций. Для борьбы с инфекцией, а также для улучшения трофики и регенерации тканей глаза необходимы частые (каждый час) закапывания 0,3% раствора флоксала, 20% раствора сульфацил-натрия, корнерегеля, 5% раствора глюкозы, 0,01% раствора рибофлавина, закладывания мази с антибиотиком, подконъюнктивальные инъекции антибиотиков, назначение гипосенсибилизирующих препаратов внутрь.
При особо тяжелых свежих ожогах (III-IV степеней) необходима экстренная послойная лечебная кератопластика консервированной донорской роговицей. Для этой цели можно применять высушенную в силикагеле и регидратированную перед операцией роговицу. Некротизированную конъюктиву замещают лоскутом слизистой оболочки с губы больного или аутоконъюнктивой.
В дальнейшем, после полной эпителизации роговицы для уменьшения явлений аутосенсибилизации и облитерации новообразованных сосудов роговицы показано введение кортикостероидов. В тяжелых случаях ожог приводит к образованию грубого бельма и массивного симблефарона. Возникшая патология требует проведения пластических операций по восстановлению конъюнктивальной полости, сквозной кератопластики или кератопротезирования.
Особого внимания заслуживают изменения органа зрения, вызванные воздействием различных видов лучистой энергии (инфракрасные, ультрафиолетовые, ультразвуковые, рентгеновские лучи, радио- и микроволны, α-, β-, γ-лучи, излучения оптических квантовых генераторов и др.). Ультрафиолетовое облучение вызывает в основном так называемую электроофтальмию,что бывает при электросварке. Если при этом глаза не были защищены, ультрафиолетовые лучи, образующиеся в процессе электросварки, попадают на передний отдел глаза и вызывают воспалительные явления, которые развиваются после скрытого периода, продолжающегося в течение 4-6 часов, поэтому нередко больные обращаются за помощью к окулисту в ночное время. Симптомами электроофтальмии являются светобоязнь, слезотечение, гиперемия конъюнктивы. Роговица при этом прозрачная, блестящая, но иногда наблюдаются мелкие пузыревидные вздутия эпителия.
Лечениезаключается в инсталляциях раствора алкаина, 2% раствора новокаина и стерильного вазелинового масла, а также 30% раствора сульфацил-натрия. Полезны холодные примочки.
Очень сходна с электроофтальмией и так называемая снежная слепота, или снежная офтальмия, которая также развивается в результате ультрафиолетового облучения. Возникает она у полярников и горных туристов вследствие сильного отражения ультрафиолетовых лучей, проникающих через чистый воздух до самой земли. Ношение дымчатых очков предохраняет от развития снежной офтальмии.
При развившейся снежной офтальмии лечение такое же, как и при электроофтальмии.
Патогенное действие сильного инфракрасного облучения на глаз довольно опасно и заключается в образовании катаракт у рабочих горячих цехов (плавильщики, металлурги, сталевары, стеклодувы и др.) – так называемых огневых катаракт.
Патогенез такой катаракты зависит, с одной стороны, от продолжительности действия коротковолновой части инфракрасных лучей на хрусталик, с другой – от действия высокой температуры на передний отдел глазного яблока.
Чрезмерное инфракрасное облучение может привести к отеку сетчатки, а иногда – к кровоизлияниям в стекловидное тело и сетчатку.
Повреждающее действие рентгеновского излучения заключается также в возникновении катаракты, которая обычно развивается после довольно длительного скрытого периода (от 2 до 17 лет). Чувствительность хрусталика к рентгеновскому облучению уменьшается с возрастом, поражаемость его зависит от дозы облучения.
Рентгеновская катаракта характеризуется образованием дисковидного помутнения в задних слоях хрусталика. В сравнительно редких случаях рентгеновские катаракты достигают полного созревания.
Катаракта, вызванная жестким γ-излучением, а также нейтронами, по динамике и характеру развития напоминает рентгеновскую.
Избыточное микроволновое излучение (частая диатермия с лечебной целью, несоблюдение норм работы с радарными установками) также может вызвать помутнение хрусталика.
В настоящее время в офтальмологии для диагностических и лечебных целей широко применяются ультразвуковые приборы. В целом они эффективны и безопасны. Однако следует иметь в виду, что передозировка при использовании ультразвуковых приборов может повести к отеку роговицы с последующим развитием буллезной кератопатии, разрежению радужки с возможной ее частичной атрофией.
В последние годы в медицине широко используются световая энергия оптических квантовых генераторов. Отмечено, что при длительной работе с лазерами в хрусталике образуются множественные точечные субкапсулярные помутнения. В глаз попадают не столько прямые, сколько отраженные световые лучи лазера. Под действием прямых лучей рубинового лазера могут развиться дистрофические изменения сетчатки. Для профилактики лучевых поражений, в частности от ультрафиолетового и инфракрасного излучений, необходимо применять разнообразные световые фильтры.
Защита от вредного действия рентгеновских лучей заключается в использовании защитных стекол и стенок, содержащих свинец (до 30%). Стены помещений, в которых осуществляется работа с излучающими веществами, должны быть покрыты свинцовой краской, а стены рабочих помещений для лазеров – темной матовой краской.
Глава 20
Дата добавления: 2016-03-22; просмотров: 1456;
