Клиническая картина. Проявления трикуспидального стеноза зависят от наличия клапанных признаков порока, обусловленных нарушением функции трикуспидального клапана
Проявления трикуспидального стеноза зависят от наличия клапанных признаков порока, обусловленных нарушением функции трикуспидального клапана, признаков дилатации правого предсердия, а также симптомов застоя в большом круге кровообращения.
На первом этапе диагностического поиска жалобы не являются характерными для данного порока, так как они связаны с основным пороком (митральным или аортальным) и значительным застоем в большом круге кровообращения. Больные жалуются на быструю утомляемость и тяжесть или боли в правом подреберье, вызванные увеличенной печенью. Для трикуспидального стеноза характерно отсутствие жалоб, обусловленных застоем кровообращения в малом круге (одышка, кровохарканье, приступы отека легких), так как в правый желудочек и соответственно в легочную артерию попадает мало крови.
Таким образом, на первом этапе можно составить представление лишь о выраженных расстройствах кровообращения.
Ha втором этапе диагностического поиска можно выявить прямые («клапанные») признаки порока: диастолический шум у мечевидного отростка или у места прикрепления V ребра к грудине слева. Шум этот появляется или усиливается при задержке дыхания на высоте вдоха, что нехарактерно для диастолического шума, обусловленного митральным стенозом. На высоте вдоха часто появляется тон открытия трехстворчатого клапана (тон открытия митрального клапана не зависит от фазы дыхания и никогда не появляется на высоте вдоха, если отсутствует на высоте выдоха). Диастолический шум при синусовом ритме занимает преимущественно конец диастолы (пресистолический шум), а при фибрилляции предсердий – начало диастолы (протодиастолический шум). Все эти признаки позволяют дифференцировать аускультативную картину при трикуспидальном и митральном стенозе.
Застой крови в правом предсердии обусловливает раннее увеличение печени, набухание шейных вен, отеки. Отмечается выраженный пресистолический венный пульс на яремных венах, а также пресистолический печеночный пульс. Граница относительной тупости сердца резко смещена вправо. Кроме этих признаков, обязательно выявляются прямые и косвенные симптомы «основного» порока сердца, на фоне которого развился трикуспидальный стеноз. Пульс, АД без особенностей. Венозное давление, как правило, повышено. При длительном существовании трикуспидального порока и развитии гепатомегалии возможно появление небольшой желтушности кожных покровов.
Таким образом, на втором этапе можно поставить диагноз трикуспидального стеноза, а также диагноз основного порока сердца.
Ha третьем этапе диагностического поиска подтверждаются прямые и косвенные признаки митрального или аортального порока сердца. Сам трикуспидальный стеноз вносит свою «долю» в результаты инструментального исследования. Рентгенологически выявляется значительное увеличение правого предсердия, верхней полой вены, в то время как правый желудочек увеличен значительно меньше, чем при трикуспидальной недостаточности. Признаки легочной гипертензии отсутствуют.
На ЭКГ при сохраненном синусовом ритме отмечается высокий острый зубец P в отведениях II, III, aVF и правых грудных. Изменения желудочкового комплекса обусловлены особенностями компенсаторной гипертрофии вследствие основного порока сердца. На ФКГ регистрируется высокочастотный убывающий диастолический шум (иногда с пресистолическим усилением) у мечевидного отростка или в месте прикрепления V ребра к грудине. Иногда в этой же области регистрируется тон открытия трикуспидального клапана.
ЭхоКГ помогает выявить диагностически важный признак – конкордантное движение створок трехстворчатого клапана в диастолу (этот признак обнаруживается не часто в связи с трудностью визуализации задней створки клапана). Чаще отмечается резкое уменьшение скорости движения передней створки в фазу диастолы.
Диагностика
Распознавание порока основано на обнаружении диастолического шума у мечевидного отростка, усиливающегося на высоте вдоха, часто в сочетании с там же выявляемым тоном открытия трехстворчатого клапана. При наличии синусового ритма диагноз подтверждается пресистолической пульсацией яремных вен и увеличенной печени. Другие симптомы: увеличение правого предсердия, измененные зубцы P во II, III, aVF и правых грудных отведениях, повышение венозного давления, увеличение печени, отеки не патогномоничны для порока.
Лечение
Наличие трикуспидального стеноза служит показанием для имплантации искусственного клапана . Если по каким‑либо причинам оперативное лечение не производится, следует использовать достаточные дозы мочегонных средств и антагонистов альдостерона – спиронолактона (верошпирон).
Прогноз
Прогноз определяется типом основного клапанного дефекта и его выраженностью, а также развивающейся сердечной недостаточностью. При нерезко выраженном пороке сердца и отсутствии (или незначительно выраженной) сердечной недостаточности прогноз вполне удовлетворителен, больной длительное время трудоспособен. Существенно ухудшается прогноз при выраженных изменениях клапана и нарастающей сердечной недостаточности, а также возникающих осложнениях, особенно нарушениях ритма сердца. После внедрения оперативных методов лечения (митральная комиссуротомия, протезирование клапана) прогноз улучшился, так как при своевременной и адекватно выполненной операции восстанавливаются гемодинамические характеристики, как внутрисердечные, так и внесердечные. Больных с пороком сердца (в том числе и после операции на сердце) необходимо ставить на диспансерный учет и наблюдение.
Профилактика
Предупреждение приобретенных пороков сердца сводится к первичной и вторичной профилактике рецидивов ОРЛ (ревматизма).
Кардиомиопатии
С середины XIX в. представления о том, что такое «кардиомиопатии», неоднократно менялись в связи с накоплением все новых и новых знаний о причинах их возникновения (в том числе и генетических), их патогенезе, клинических вариантах течения, характере морфологических и электрофизиологических изменений миокарда и др.
В 1968 г. ВОЗ определяла кардиомиопатии как «заболевания различной и часто неизвестной этиологии, преобладающими чертами которых являются кардиомегалия и сердечная недостаточность». В 1980 г. ВОЗ дала определение кардиомиопатиям как «заболеваниям мышцы сердца неизвестной причины». В одном из последних определений ВОЗ, опубликованном в 1995 г., под кардиомиопатиями понимались «заболевания миокарда, связанные с нарушением функции сердца».
В 2006 г. группой экспертов Американской ассоциации сердца (АНА) было предложено последнее из ныне существующих определений кардиомиопатий: «Кардиомиопатии представляют собой гетерогенную группу заболеваний миокарда, связанных с механической и (или) электрической дисфункцией, которая обычно (но не всегда) проявляется неадекватной гипертрофией или дилатацией. Кардиомиопатии вызываются различными причинами, часто носящими генетический характер, и могут как изолированно поражать только сердце, так и быть частью генерализованного системного заболевания, они часто приводят к сердечно‑сосудистой смерти или к инвалидизации, обусловленной прогрессирующей сердечной недостаточностью».
Соответственно изменениям представлений о том, что такое кардиомиопатии, изменялась и их классификация.
В 1995 г. ВОЗ предложила «функциональную классификацию» кардиомиопатий, которая используется и в настоящее время, согласно которой выделяют:
1. ДКМП;
2. ГКМП;
3. РКМП;
4. аритмогенную правожелудочковую кардиомиопатию (дисплазию).
Согласно последней классификации экспертов Американской ассоциации сердца (АНА) от 2006 г., все кардиомиопатии предлагается подразделять на первичные и вторичные.
1. Под первичными кардиомиопатиями понимают такие их варианты, при которых поражение ограничивается исключительно (или преимущественно) мышцей сердца. Они относительно малочисленны и могут быть генетически обусловленными, смешанными, т. е. генетическими и негенетическими либо приобретенными (рис. 2–4).
2. Под вторичными кардиомиопатиями понимают такие их варианты, при которых вовлечение миокарда в патологический процесс происходит в рамках большого спектра часто встречающихся генерализованных системных (мультиорганных) заболеваний (табл. 2–4). При этом необходимо отметить, что из данной классификации исключены такие варианты поражения и дисфункции миокарда, которые служат прямым следствием какого‑либо другого сердечно‑сосудистого заболевания (например, ГБ, врожденных заболеваний сердца, ИБС, клапанных пороков сердца и др.). Таким образом, в настоящее время считают неоправданным использовать такие термины, как «ишемическая кардиомиопатия», «ГКМП», которые ранее также относили к специфическим кардиомиопатиям.
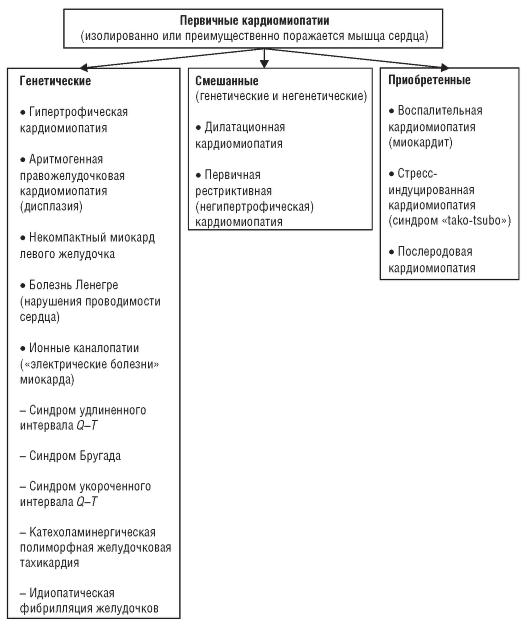
Рис. 2–4. Первичные кардиомиопатии
Таблица 2–4. Вторичные кардиомиопатии
Дата добавления: 2016-02-02; просмотров: 724;
