Группы пациентов с ВП и вероятные возбудители
| Группы | Характеристика пациентов | Вероятные возбудители |
| 1. | Амбулаторные пациенты ВП нетяжелого течения У лиц моложе 60 лет без сопутствующей патологии | Streptococcuspneumoniae Mycoplasmapneumoniae Haemophilusinfluenzae |
| 2. | Амбулаторные пациенты У лиц старше 60 лет и/или с сопутствующей патологией | Streptococcuspneumoniae Haemophilusinfluenzae S. аureus Еnterobacteriacae |
| 3. | Госпитализированные пациенты (отделение общего профиля) ВП нетяжелого течения | Streptococcuspneumoniae Haemophilusinfluenzae Streptococcuspneumoniae S. аureus Еnterobacteriacae |
| 4. | Госпитализированные пациенты (ОРИТ) ВП тяжелого течения | Streptococcuspneumoniae Legionellaspp. S. аureus Еnterobacteriacae |
Примечание. Пульмонология. Национальное руководство под ред. А.Г. Чучалина, 2009.
Патогенез.
Выделяют четыре основных патогенетических механизма, которые с разной частотой обуславливают развитие ВП:
- аспирация секрета ротоглотки;
- вдыхание аэрозоля, содержащего микроорганизмы;
- гематогенное распространение микроорганизмов из внеклеточного очага инфекции (эндокардит трикуспидального клапана, септический тромбофлебит вен таза);
- непосредственное распространение инфекции из соседних пораженных органов (например, абсцесс печени) или в результате инфицирования при проникающих ранениях грудной клетки.
Диагностика.
Подозрение на пневмонию должно возникать при наличии у больного лихорадки в сочетании с жалобами на кашель, одышку, отделение мокроты и/или боли в груди.
Классическими объективными признаками ВП являются:
- усиление голосового дрожания;
- укорочение (тупость) перкуторного звука над пораженным участком легкого;
- локально выслушиваемое бронхиальной дыхание;
- крепитация или мелкопузырчатые хрипы;
- усиление брохофонии.
Наличие очагово-инфильтративных изменений в легких при рентгенографии грудной клетки в сочетании с соответствующей симптоматикой инфекции нижних дыхательных путей позволяет верифицировать диагноз пневмонии.
Рентгенологический признак пневмонии – инфильтративное, обычно одностороннее затемнение легочной ткани, которое может быть очаговым, сливным, сегментарным (рис.1-2), долевым (обычно гомогенным) и тотальным. Рентгенологическое исследование следует проводить в двух проекциях – задне-передней и боковой. При выполнении исследования следует оценить распространенность инфильтрации, наличие или отсутствие плеврального выпота и полости деструкции.
Плевральный выпот осложняет течение ВП в 10-25% случаев и не имеет особого значения в предсказании этиологии заболевания (рис.1-3).
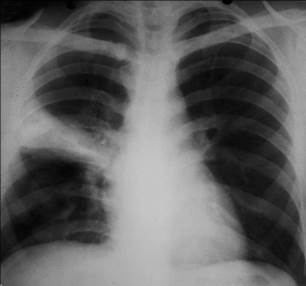
Рис. 1-2. Внебольничная сегментарная пневмония с локализацией в верхней доле правого легкого.
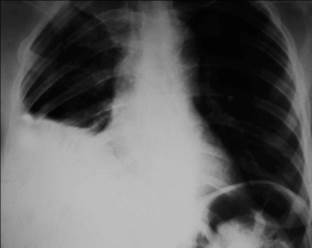
Рис.1-3. Внебольничная пневмония, осложненная экссудативным плевритом.
Полости деструкции в легких появляются при стафилококковой инфекции, аэробных грамотрицательных возбудителях кишечной группы и анаэробов.
По данным рентгенологического метода исследования нельзя говорить об этиологии пневмонии.
Диагностический минимум обследования:
- рентгенография грудной клетки в двух проекциях;
- общий анализ крови: лейкоцитоз более 10-12х109/л со сдвигом лейкоцитарной формулы влево указывает на высокую вероятность бактериальной инфекции, а лейкопения ниже 3х109/л или лейкоцитоз выше 25х109/л являются неблагоприятными прогностическими признаками;
- биохимический анализ крови – мочевина, креатинин, электролиты, печеночные ферменты;
- микробиологическая диагностика: микроскопия мазка, окрашенного по Грамму, посев мокроты для выделения возбудителя и оценки определения его чувствительности к антибиотикам, исследование гемокультуры (оптимально проводить забор двух проб венозной крови из разных вен с интервалом 30-60 минут до назначения антибактериальной терапии);
- исследование газов артериальной крови (РаО2, РаСО2) для уточнения потребности в проведении ИВЛ;
- при наличии плеврального выпота и условий безопасного проведения плевральной пункции (визуализация на латерограмме свободносмещаемой жидкости с толщиной слоя >1,0 см) исследование плевральной жидкости.
Критерии диагноза.
Диагноз ВП является определеннымпри наличии у больного рентгенологически подтвержденной очаговой инфильтрации легочной ткани и, по крайней мере, двух ниже перечисленных клинических признаков:
а) острая лихорадка в начале заболевания (tо>38,0оС);
б) кашель с мокротой;
в) объективные признаки (укорочения перкуторного звука, фокус крепитации и/или мелкопузырчатые хрипы, жесткое бронхиальное дыхание);
г) лейкоцитоз > 10х109/л и/или палочкоядерный сдвиг влево (>10%).
Отсутствие или недоступность рентгенологического подтверждения очаговой инфильтрации в легких (рентгенография или крупнокадровая флюорография органов грудной клетки) делает диагноз ВП неточным/неопределенным. При этом диагноз заболевания основывается на учете данных эпидемиологического анамнеза, жалоб и соответствующих локальных симптомов.
Если при обследовании больного с лихорадкой, жалобами на кашель, одышку, отделение мокроты и/или боли в груди рентгенологическое исследование органов грудной клетки оказывается недоступным и отсутствует синдром консолидации легочной ткани (укорочение/тупость перкуторного звука над пораженным участком легкого, локально выслушиваемое бронхиальное дыхание, звучные мелкопузырчатые хрипы или крепитация, усиление бронхофонии и голосового дрожания), то предположение о ВП становится маловероятным.
Диагностика ВП, основывающаяся на результатах объективного и рентгенологического обследования, может быть приравнена лишь к синдромному диагнозу; нозологическим же он становится после определения возбудителя заболевания.
Дата добавления: 2015-11-28; просмотров: 1076;
