Посевы крови на стерильность 3 страница
 Запомните
1. В отличие от фиксированной обструкции при клапанном стенозе устья аорты, при ГКМП обструкция выносящего тракта ЛЖ носит динамический характер. 2. Степень обструкции увеличивается при: Запомните
1. В отличие от фиксированной обструкции при клапанном стенозе устья аорты, при ГКМП обструкция выносящего тракта ЛЖ носит динамический характер. 2. Степень обструкции увеличивается при:
|
Динамический характер обструкции выносящего тракта у больных ГКМП объясняет тот факт, что величина внутрижелудочкового градиента давления постоянно меняется у одного и того же больного, в том числе под действием перечисленных выше факторов.
Следует отметить, что внутрижелудочковая обструкция может развиваться не только при гипертрофии МЖП, но и при поражении других отделов ЛЖ. В редких случаях возможна также обструкция выносящего тракта ПЖ.
 Запомните
При ГКМП наблюдаются следующие изменения внутрисердечной гемодинамики: 1. Выраженная гипертрофия ЛЖ и уменьшение размеров его полости. 2. Диастолическая дисфункция ЛЖ, ведущая к повышению давления в полости ЛП, венах малого круга кровообращения и застою крови в легких. 3. Дилатация ЛП, обусловленная повышением давления наполнения ЛЖ и среднего давления в ЛП. 4. Снижение сердечного выброса при относительно нормальной или возросшей контрактильности миокарда и систолической функции ЛЖ. 5. Относительная коронарная недостаточность. 6. Электрическая негомогенность и нестабильность миокарда желудочков и предсердий, что способствует возникновению аритмий и внезапной сердечной смерти. 7. Динамическая обструкция выносящего тракта ЛЖ (при обструктивной форме ГКМП). Запомните
При ГКМП наблюдаются следующие изменения внутрисердечной гемодинамики: 1. Выраженная гипертрофия ЛЖ и уменьшение размеров его полости. 2. Диастолическая дисфункция ЛЖ, ведущая к повышению давления в полости ЛП, венах малого круга кровообращения и застою крови в легких. 3. Дилатация ЛП, обусловленная повышением давления наполнения ЛЖ и среднего давления в ЛП. 4. Снижение сердечного выброса при относительно нормальной или возросшей контрактильности миокарда и систолической функции ЛЖ. 5. Относительная коронарная недостаточность. 6. Электрическая негомогенность и нестабильность миокарда желудочков и предсердий, что способствует возникновению аритмий и внезапной сердечной смерти. 7. Динамическая обструкция выносящего тракта ЛЖ (при обструктивной форме ГКМП).
| ||
| 10.2.3. Клиническая картина | ||

| ||
Жалобы
Клинические проявления ГКМП определяются, в основном, описанными в предыдущем разделе нарушениями внутрисердечной гемодинамики. Длительное время заболевание может протекать бессимптомно, и объективные признаки ГКМП выявляются случайно. Первые клинические проявления чаще возникают в возрасте 25–40 лет.
Одышка вначале появляется при физической нагрузке, а затем и в покое. Она обусловлена повышением КДД ЛЖ, давления в ЛП и легочных венах и является следствием диастолической дисфункции ЛЖ. В некоторых случаях одышка может усиливаться при переходе больного в вертикальное положение, особенно у пациентов с обструктивной формой ГКМП, что связано с уменьшением венозного притока крови к сердцу и еще бульшим снижением наполнения ЛЖ.
Головокружения и обмороки объясняются преходящим нарушением перфузии головного мозга и обусловлены снижением сердечного выброса и наличием обструкции выносящего тракта ЛЖ (см. выше). Головокружения и обмороки возможны при быстром переходе больного из горизонтального в вертикальное положение, что снижает величину преднагрузки и также увеличивает обструкцию выносящего тракта. Обмороки провоцируются также физической нагрузкой, натуживанием и даже приемом пищи. В последнем случае нередко возникает вазодилатация, снижение постнагрузки и увеличение обструкции выносящего тракта.
Приступы стенокардии у больных ГКМП возникают в результате сужения мелких коронарных артерий и изменений внутрисердечной гемодинамики, описанных выше. Чаще стенокардия появляется у больных во время выполнения физической нагрузки или психоэмоционального напряжения. Интересно, что прием нитратов не купирует стенокардию, а, наоборот, может ухудшить состояние больного, поскольку усиливает степень обструкции и способствует усугублению диастолической дисфункции ЛЖ.
Сердцебиения и перебоивработе сердца могут быть связаны с возникновением фибрилляции предсердий, наджелудочковой и желудочковой экстрасистолии и пароксизмальной тахикардии.
Следует подчеркнуть, что иногда первым и последним проявлением ГКМП может быть внезапная сердечная смерть.
Физикальное исследование
У больных с необструктивной формой ГКМП объективные признаки заболевания могут отсутствовать в течение длительного времени, пока не разовьется выраженный застой крови в малом круге кровообращения. У больных с обструктивной ГКМП объективные признаки заболевания выявляются достаточно рано при обследовании сердечно-сосудистой системы.
Пальпация и перкуссия сердца
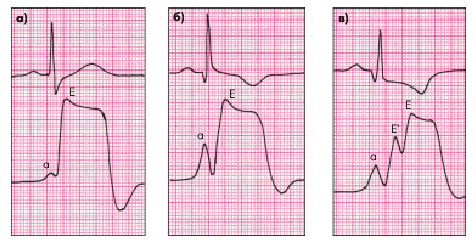
Верхушечный толчок в большинстве случаев усилен за счет гипертрофии ЛЖ. Нередко пальпируется так называемый двойной верхушечный толчок, что связано с усиленным сокращением ЛП, а затем ЛЖ (рис. 10.8, б). В более редких случаях можно пропальпировать тройной верхушечный толчок, обусловленный наличием усиленного сокращения ЛП (“волна a”), а затем — временным прекращением изгнания крови в аорту вследствие полного смыкания передней створки митрального клапана и МЖП, что создает своеобразный “провал” на основной систолической волне верхушечной кардиограммы (рис. 10.8, в).
Иногда вдоль левого края грудины определяется систолическое дрожание.
Границы сердца могут быть несколько смещены влево, “талия” сердца сглажена за счет дилатированного ЛП.
|
| Рис. 10.8. Изменение формы верхушечной кардиограммы при обструктивной асимметричной ГКМП: а — норма; б — «двойной верхушечный толчок»; в — «тройной верхушечный толчок». «а» — предсердная волна; Е — основная систолическая волна верхушечной кардиограммы |
Аускультация сердца
Аускультация сердца позволяет выявить наиболее специфичные признаки обструктивной формы ГКМП. Основные тоны сердца часто не изменены, возможно расщепление I тона в связи с несинхронным сокращением левого и правого желудочков.
Акцент II тона на легочной артерии появляется при значительном повышении давления в легочной артерии. Часто на верхушке выслушивается пресистолический ритм галопа за счет появления патологического IV тона сердца (усиление сокращения ЛП и высокое КДД в ЛЖ). У части больных отмечается парадоксальное расщепление II тона на аорте.
Систолический шум является основным аускультативным признаком обструктивной ГКМП. Он отражает возникновение динамического градиента давления между ЛЖ и аортой. Шум громкий, грубый, выслушивается обычно вдоль левого края грудины и не проводится на сосуды шеи (рис. 10.9). Характер шума — нарастающе-убывающий (ромбовидной формы), причем шум обычно отстоит от I тона на значительном расстоянии. Это объясняется тем, что в начале фазы изгнания ток крови в аорту беспрепятственный, и только в середине и конце систолы возникает динамическая обструкция выносящего тракта ЛЖ и турбулентный ток крови.
Систолический шум, так же как и сама обструкция выносящего тракта, усиливается при физической нагрузке, снижении АД, уменьшении венозного притока крови к сердцу (например, под действием нитратов). Ослабление систолического шума наблюдается при уменьшении сократимости миокарда (прием b-адреноблокаторов), повышении АД, а также в горизонтальном положении больного. Следует иметь в виду, что у некоторых больных систолический шум определяется только после физической нагрузки.
| Рис. 10.9. Систолический шум при обструктивной форме ГКМП | 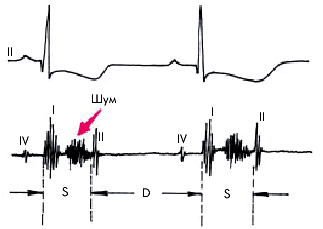
|
| Рис. 10.10. Дикротический артериальный пульс при ГКМП | 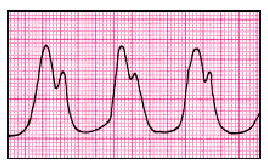
|
На верхушке часто выслушивается систолический шум митральной регургитации. Он более мягкий, нежный, начинается сразу после I тона, носит голосистолический характер и проводится в подмышечную область.
Артериальный пульс и АД
В тяжелых случаях обструктивной ГКМП определяется дикротический пульс (рис. 10.10). АД не имеет специфических особенностей. Нередко у больных ГКМП имеется сопутствующая АГ и АД у них повышено.
| 10.2.4. Лабораторное и инструментальное исследование |

|
Электрокардиография
Практически у всех больных ГКМП обнаруживают изменения ЭКГ, причем в некоторых случаях задолго до появления эхокардиографических признаков гипертрофии МЖП или других отделов ЛЖ. Наибольшее значение имеют следующие изменения:
1. Признаки гипертрофии ЛЖ.
2. Неспецифические изменения конечной части желудочкового комплекса (депрессия сегмента RS–Т и инверсия зубца Т).
3. Признаки электрической перегрузки и гипертрофии предсердия (Р-mitrale).
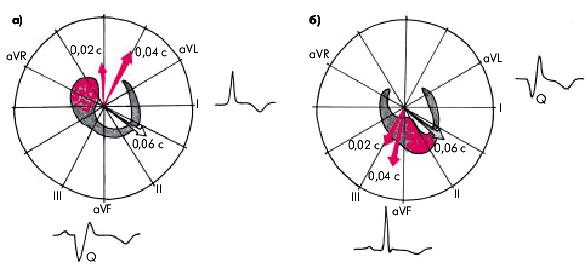
4. Патологический зубец Q и комплекс QS регистрируются у  больных ГКМП. Они отражают, главным образом, аномальное распространение возбуждения по МЖП или другим гипертрофированным отделам ЛЖ (рис. 10.11). Как видно на рис. 10.11, а, в случае выраженной гипертрофии проксимальной (верхней) части МЖП, начальный моментный вектор (0,02 с), а также средний моментный вектор (0,04 с) отклоняются вправо и вверх, в сторону гипертрофированных отделов МЖП. Эти моментные векторы проецируются на отрицательные части осей отведений II, III, аVF, в которых и регистрируется патологический зубец Q. Если преобладает гипертрофия нижней части МЖП и верхушки, начальный и средний моментные векторы отклоняются вниз, проецируясь на отрицательные части осей I, аVL и патологический Q выявляется в этих отведениях (рис. 10.11, б).
больных ГКМП. Они отражают, главным образом, аномальное распространение возбуждения по МЖП или другим гипертрофированным отделам ЛЖ (рис. 10.11). Как видно на рис. 10.11, а, в случае выраженной гипертрофии проксимальной (верхней) части МЖП, начальный моментный вектор (0,02 с), а также средний моментный вектор (0,04 с) отклоняются вправо и вверх, в сторону гипертрофированных отделов МЖП. Эти моментные векторы проецируются на отрицательные части осей отведений II, III, аVF, в которых и регистрируется патологический зубец Q. Если преобладает гипертрофия нижней части МЖП и верхушки, начальный и средний моментные векторы отклоняются вниз, проецируясь на отрицательные части осей I, аVL и патологический Q выявляется в этих отведениях (рис. 10.11, б).
Другой причиной появления патологических зубцов Q или комплекса QS служат обширные участки фиброзной ткани в МЖП, передней или задней стенках ЛЖ.
5. Наджелудочковые и желудочковые аритмии.
|
| Рис. 10.11. Направление моментных векторов 0,02 с и 0,04 с при преимущественной гипертрофии верхней (а) и нижней (б) частей МЖП. Объяснение в тексте |
При суточном мониторировании ЭКГ по Холтеру изменения выявляются в 80% случаев. Часто регистрируются желудочковые аритмии высоких градаций, которые являются предвестником фибрилляции желудочков и внезапной сердечной смертности. При верхушечной локализации гипертрофии в левых грудных отведениях могут регистрироваться гигантские отрицательные зубцы Т и выраженная депрессия сегмента RS–Т (рис. 10.12).
Иногда наблюдается несоответствие изменений ЭКГ и данных ЭхоКГ. Oписаны случаи ГКМП, длительное время протекавшие бессимптомно, единственным проявлением которой были гигантские зубцы R и глубокие S в одном или нескольких грудных отведениях. В других случаях при наличии выраженной гипертрофии (по данным ЭхоКГ) ЭКГ была практически нормальной.
| Рис. 10.12. Электрокардиограмма, зарегистрированная у больного с апикальной (верхушечной) формой асимметричной ГКМП | 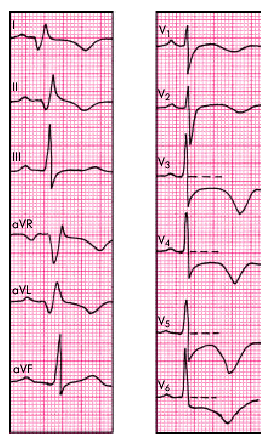
|
Эхокардиография
Эхокардиографическое исследование является основным методом, позволяющим верифицировать диагноз ГКМП. Наибольший интерес представляет ультразвуковая диагностика обструктивной формы ГКМП с асимметричной гипертрофией МЖП и обструкцией выносящего тракта ЛЖ. Эхокардиографическими признаками этой формы ГКМП являются:
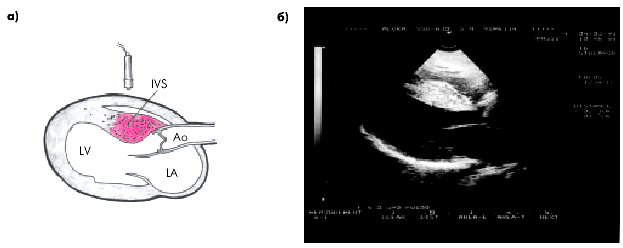
1. Утолщение МЖП и ограничение ее подвижности (рис. 10.13 и 10.14). Считают, что для асимметричной ГКМП характерно отношение толщины МЖП к толщине свободной стенки ЛЖ 1,3 и больше.
2. Уменьшение полости ЛЖ и расширение ЛП.
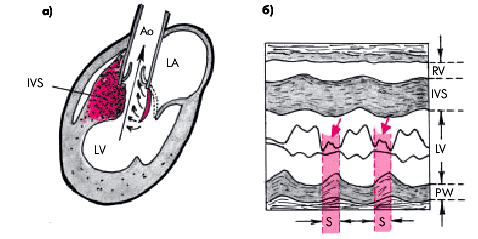
3. Систолическое движение передней створки митрального клапана, возникающее в результате значительного ускорения кровотока в суженной части выносящего тракта ЛЖ и присасывающего эффекта Вентури (рис. 10.14).
4. Систолическое прикрытие аортального клапана в середине систолы и появление динамического градиента давления в выносящем тракте ЛЖ (рис. 10.14). Эти изменения объясняются уменьшением и даже прекращением изгнания крови в аорту во время относительно продолжительного периода систолического смыкания передней створки митрального клапана с МЖП.
|
| Рис. 10.13. Эхокардиографические признаки ГКМП: а — схема асимметричной гипертрофии МЖП; б — двухмерная эхокардиограмма из парастернального доступа по длинной оси сердца. Определяется выраженное утолщение МЖП |
|
| Рис. 10.14. Переднесистолическое движение створки митрального клапана у больного с ГКМП: а — схема, поясняющая механизм переднесистолического движения; б — одномерная эхокардиограмма, на которой хорошо заметны систолическое движение передней створки митрального клапана (отмечено красными стрелками) и значительное утолщение МЖП и задней стенки ЛЖ |
| Рис. 10.15. Форма допплерограммы систолического потока крови в выносящем тракте ЛЖ у больного с ГКМП, отражающая появление динамического градиента давления в выносящем тракте и аорте, обусловленного прикрытием аортального клапана в середине систолы. Заметно также увеличение максимальной линейной скорости кровотока (V max ) | 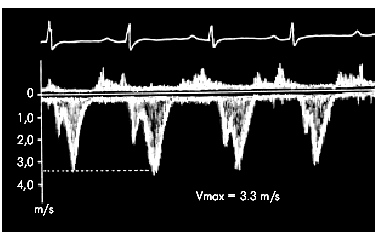
|
5. При допплер-эхокардиографическом исследовании выявляется высокая линейная скорость кровотока в выносящем тракте ЛЖ и характерная двугорбая форма спектрограммы скорости трансаортального потока крови (рис. 10.15).
6. Признаки выраженной диастолической дисфункции ЛЖ.
7. Гиперкинезия задней стенки ЛЖ.
8. Митральная регургитация.
Эти данные могут быть получены при двухмерной эхокардиографии из верхушечного или субкостального доступа, а также при исследовании кровотока в выносящем тракте ЛЖ в допплеровском режиме.
Рентгенография
Рентгенологическое исследование не имеет решающего значения для диагностики ГКМП. Часто контуры сердца оказываются нормальными. При выраженной митральной регургитации определяется расширение тени ЛП. При выраженной легочной гипертензии выявляется выбухание второй дуги левого контура сердца (Conus pulmonalis), расширение корней легких и рентгенологические признаки венозной (реже артериальной) легочной гипертензии (см. главы 2 и 8).
| 10.2.5. Лечение |

|
Больным ГКМП, особенно с обструктивной формой заболевания, рекомендуют избегать значительных физических нагрузок, которые сопровождаются тахикардией, еще большим ухудшением диастолического наполнения ЛЖ и возрастанием внутрижелудочкового градиента давления в выносящем тракте ЛЖ.
Основу медикаментозной терапии больных ГКМП составляют b-адреноблокаторы, эффект которых проявляется примерно у  больных. Эти лекарственные средства, благодаря отрицательному хронотропному действию, уменьшают ЧСС, удлиняют диастолу и способствуют некоторому улучшению диастолического наполнения ЛЖ. В результате снижается давление в ЛП и венах малого круга кровообращения и уменьшаются застойные явления в легких.
больных. Эти лекарственные средства, благодаря отрицательному хронотропному действию, уменьшают ЧСС, удлиняют диастолу и способствуют некоторому улучшению диастолического наполнения ЛЖ. В результате снижается давление в ЛП и венах малого круга кровообращения и уменьшаются застойные явления в легких.
У больных с обструктивной формой ГКМП отрицательное инотропное действие b-адреноблокаторов снижает скорость сокращения ЛЖ и тем самым уменьшает внутрижелудочковый градиент давления. Клиническая эффективность b-адреноблокаторов выражается в уменьшении головокружений, обмороков и одышки. Кроме того, b-адреноблокаторы способны предупреждать возникновение наджелудочковых аритмий и снижать риск возникновения желудочковых аритмий высоких градаций и внезапной смерти.
Обычно применяют неселективные или b1-селективные адреноблокаторы без внутренней симпатомиметической активности. Дозы этих препаратов подбирают строго индивидуально, стараясь не допускать нежелательного снижения АД, что может способствовать увеличению внутрижелудочкового градиента давления (см. выше). Например, суточная доза пропранолола составляет от 80 мг до 280 мг в сутки и выше.
При недостаточной эффективности b-адреноблокаторов возможно назначение верапамила, также обладающего отрицательным хронотропным и инотропным действием. Однако его применение больным ГКМП требует особой осторожности, так как во многих случаях высокие вазодилатирующие свойства этого препарата, способствующие снижению АД, могут усугубить признаки обструкции и ухудшить диастолическое наполнение ЛЖ. Так, описаны случаи возникновения отека легких у больных ГКМП на фоне лечения верапамилом.
Следует отметить, что блокаторы медленных кальциевых каналов дигидропиридинового ряда противопоказаны больным ГКМП в связи с выраженным антигипертензивным и гипотензивным действием, а также способностью вызывать рефлекторную тахикардию.
К сожалению, попытки использовать для лечения больных ГКМ ингибиторы АПФ оказались пока безуспешными.
При возникновении мерцательной аритмии, наряду с b-адреноблокаторами, целесообразно назначить антикоагулянтынепрямого действия (варфарин).
 Запомните
При обструктивной форме ГКМП противопоказано применение: Запомните
При обструктивной форме ГКМП противопоказано применение:
|
Хирургический метод лечения используют обычно в тяжелых случаях заболевания. При обструктивной ГКМП с выраженной гипертрофией МЖП и высоком градиенте давления показана операция миотомии — миоэктомии. Она заключается в резекции небольшого участка проксимальной части МЖП. Операция обычно устраняет признаки обструкции выносящего тракта (прекращаются обмороки), хотя сохраняются другие проявления ГКМП (стенокардия, одышка, и др.).
В последнее время для устранения обструкции выносящего тракта ЛЖ, обусловленного систолическим смыканием передней створки митрального клапана и МЖП, производят протезирование митрального клапана. Эта операция также оказывается эффективной и позволяет полностью устранить обструкцию выносящего тракта ЛЖ.
Наконец, для лечения больных обструктивной формой ГКМП иногда имплантируют постоянный двухкамерный ЭКС, работающий в режиме DDD. При локализации внутрижелудочкового стимулирующего электрода в области верхушки изменяется последовательность возбуждения и, соответственно, сокращения, а именно: вначале сокращается верхушка, свободная стенка ЛЖ и только в последнюю очередь — базальные отделы МЖП. Такая последовательность сокращения сердца позволяет уменьшать признаки обструкции выносящего тракта.
| 10.2.6. Прогноз |

|
Прогноз ГКМП достаточно серьезен. Внезапная сердечная смерть наступает у 1–4% больных в год, еще выше частота внезапной смерти у детей (до 6% в год).
 Запомните
Основными предикторами внезапной смерти при ГКМП считают: Запомните
Основными предикторами внезапной смерти при ГКМП считают:
|
У небольшой части больных ГКМП (около 10%) возможна трансформация болезни в дилатационную КМП (Spirito Р, Bellone Р, 1994). В 10% случаев у больных ГКМП развивается картина инфекционного эндокардита.
| 10.3. Рестриктивные кардиомиопатии |

|
Рестриктивные кардиомиопатии (РКМП) — это неоднородная группа первичных (идиопатических) и вторичных заболеваний сердца, сопровождающихся поражением эндокарда и/или миокарда, которое приводит к выраженному фиксированному ограничению (рестрикции) заполнения желудочков в диастолу и развитию диастолической дисфункции одного или обоих желудочков и прогрессирующей диастолической ХСН.
| 10.3.1. Этиология |

|
Различают первичные идиопатические РКМП, этиология которых неизвестна, и вторичные рестриктивные поражения сердца, развивающиеся при некоторых известных заболеваниях. Основные причины возникновения РКМП приведены в табл. 10.3.
Таблица 10.3
Причины рестриктивных кардиомиопатий
| Первичные (идиопатические) формы РКМП | Вторичные формы РКМП |
| Эндомиокардиальный фиброз | Амилоидоз (преимущественно первичный) |
| Фибропластический эндокардит (болезнь Леффлера) | Гемохроматоз |
| Системная склеродермия | |
| Саркоидоз | |
| Карциноидная болезнь сердца | |
| Гликогенозы | |
| Радиационные поражения сердца | |
| Поражение проводящей системы сердца (болезнь Фабри) |
К первичным (идиопатическим) формам РКМП в настоящее время относят два заболевания:
- эндомиокардиальный фиброз;
- фибропластический эндокардит (болезнь Леффлера).
Фибропластический эндокардит (болезнь Леффлера) встречается в странах с умеренным климатом. Это заболевание рассматривается как одно из осложнений гиперэозинофильного синдрома, при котором наблюдаются выраженная эозинофилия (до 75% эозинофилов), сохраняющаяся в течение нескольких месяцев, лейкоцитоз и поражение внутренних органов (сердца, печени, селезенки, почек, костного мозга). Причины столь необычной гиперэозинофилии неизвестны. В части случаев у больных с гиперэозинофилией выявляются глистная инвазия, эозинофильный лейкоз, узелковый периартериит, рак различной локализации, бронхиальная астма, лекарственная болезнь и др.
При этом морфологически измененные эозинофилы инфильтрируют миокард и эндокард. Белок дегранулированных эозинофилов, обладающий выраженным кардиотоксическим действием, проникает в клетки сердца, повреждает митохондрии и приводит к некрозу клеток. В последующем происходит значительное фиброзное утолщение эндокарда и субэндокардиальных слоев миокарда, прежде всего, в области атриовентрикулярных колец, и образование внутрисердечных тромбов. Поражаются один или оба желудочка. В результате фиброзных изменений клапанного аппарата (папиллярные мышцы, хорды) развивается относительная недостаточность митрального и трикуспидального клапанов.
Эндомиокардиальный фиброз в европейских странах встречается чрезвычайно редко. Заболевание распространено в некоторых регионах Африки (Уганда, Кения, Нигерия и др.), где является очень частой причиной (около 20–25%) тяжелой сердечной недостаточности и летальных исходов.
Морфологические изменения в эндокарде и миокарде при этом заболевании напоминают таковые при болезни Леффлера. Обычно поражаются оба желудочка, реже только ЛЖ или ПЖ.
Вторичные поражения сердца, сопровождающиеся типичной рестрикцией миокарда желудочков, встречаются при таких заболеваниях, как амилоидоз, гемохроматоз, системная склеродермия, карциноидная болезнь сердца, при радиационных поражениях сердца и др. В большинстве случаев речь идет о выраженной инфильтрации миокарда (амилоидоз) или токсическом повреждении и гибели кардиомиоцитов, сопровождающемся развитием фиброзной ткани в толще миокарда и эндокарде.
| 10.3.2. Патогенез изменений гемодинамики |

|
Общими признаками для всех перечисленных заболеваний, лежащих в основе формирования РКМП, является выраженное ограничение (рестрикция) заполнения желудочков во время диастолы и постепенное уменьшение размеров полости желудочков, вплоть до их облитерации. Важной особенностью диастолического заполнения желудочков у больных РКМП является то, что оно осуществляется в самом начале диастолы — во время короткого периода быстрого наполнения, а в последующем заполнения желудочков кровью почти не происходит. В результате невозможности дальнейшего расширения желудочков под действием заполняющей их крови резко повышается КДД в желудочках. Вместе с этим возрастает давление в предсердиях и в венах малого и большого кругов кровообращения. В конечном счете развивается диастолическая ХСН — лево-, правожелудочковая или бивентрикулярная, в зависимости от того, поражение какого отдела сердца преобладает.
 Запомните
При РКМП наиболее характерными гемодинамическими и морфологическими изменениями являются: 1. Выраженное утолщение, уплотнение и снижение эластичности эндокарда и/или миокарда. 2. Ограничительное (рестриктивное) фиксированное нарушение заполнения кровью одного или обоих желудочков, причем их заполнение кровью осуществляется только в начале периода быстрого наполнения. 3. Уменьшение размеров полости желудочков и одновременно значительное расширение предсердий, обусловленное перегрузкой предсердий и наличием митральной и трикуспидальной недостаточности. 4. Застой крови в венах малого и/или большого кругов кровообращения. 5. Образование внутрисердечных тромбов и повышение риска тромбоэмболических осложнений. Запомните
При РКМП наиболее характерными гемодинамическими и морфологическими изменениями являются: 1. Выраженное утолщение, уплотнение и снижение эластичности эндокарда и/или миокарда. 2. Ограничительное (рестриктивное) фиксированное нарушение заполнения кровью одного или обоих желудочков, причем их заполнение кровью осуществляется только в начале периода быстрого наполнения. 3. Уменьшение размеров полости желудочков и одновременно значительное расширение предсердий, обусловленное перегрузкой предсердий и наличием митральной и трикуспидальной недостаточности. 4. Застой крови в венах малого и/или большого кругов кровообращения. 5. Образование внутрисердечных тромбов и повышение риска тромбоэмболических осложнений.
| ||
| 10.3.3. Клиническая картина | ||

| ||
Клиническая картина РКМП складывается из системных проявлений основного заболевания и признаков лево-, правожелудочковой или бивентрикулярной диастолической ХСН.
Преобладание поражения правых отделов сердца характеризуется признаками правожелудочковой сердечной недостаточности. У больных появляются выраженные отеки, акроцианоз, асцит, застойная печень и селезенка, набухание шейных вен, гепато-югулярный рефлюкс и другие признаки.
В прекардиальной области пальпируется усиленный сердечный толчок (слева от грудины во II–IV межреберьях), хотя эпигастральная пульсация выражена в меньшей степени, чем это бывает при гипертрофии ПЖ в сочетании с его дилатацией, например, у больных хроническим легочным сердцем или митральным стенозом.
Перкуторно нередко можно обнаружить смещение правой границы относительной тупости сердца вправо, преимущественно за счет дилатированного ПП.
При аускультации определяется ослабление I и II тонов сердца. На верхушке и слева от грудины в IV–V межреберьях обычно хорошо выслушивается III патологический тон сердца, обусловленный гидравлическим ударом порции крови о неподвижную стенку желудочка, который через короткое время от начала диастолы практически полностью перестает расслабляться.
Систолический шум трикуспидальной недостаточности выслушивается в нижней трети грудины и не всегда соответствует трикуспидальной недостаточности, так как имеется значительное уменьшение ударного выброса и скорости изоволюмического сокращения ПЖ.
Преобладание поражения левых отделов сердцасопровождается признаками левожелудочковой, а затем бивентрикулярной сердечной недостаточности. Больные вначале жалуются на одышку, приступы удушья, слабость, утомляемость. При аускультации определяется ослабление I тона, акцент II тона на легочной артерии, громкий патологический III тон на верхушке сердца и систолический шум, проводяшийся в левую подмышечную область. Со временем к этим признакам присоединяются клинические проявления правожелудочковой недостаточности (отеки ног, цианоз, гепатомегалия, асцит, набухание шейных вен и т.д.).
Электрокардиография
Изменения ЭКГ при РКМП неспецифичны. В зависимости от причин заболевания и характера поражения сердца на ЭКГ можно выявить:
Дата добавления: 2016-01-20; просмотров: 899;
