Классификация острой травмы зубов 6 страница
При отсутствии движений нижней челюсти на обзорных рентгенограммах сустава у некоторых детей выявляется прерывистость неравномерной щели между сочленяющимися поверхностями, что позволяет первоначально предположить наличие костного анкилоза. При послойной рентгенографии пораженного сустава предоставляется возможность поставить правильный диагноз.
Костный анкилоз. Костным анкилозом ВНЧС называется патоло-
41Q
|
гическое костное (частичное или полное) сращение мыщелкового отростка с височной костью, развившееся в результате полной гибели суставного хряща и разрастания костной ткани.
Анкилоз ВНЧС у детей развивается вследствие остеоартрита. Этиология остеоартрита, завершившегося развитием анкилоза, во многом сходна с таковой ВДОА. В отличие от последнего анкилоз не формируется после низкорасположенных внесуставных переломов мыщелкового отростка.
Деструктивно-продуктивные процессы, протекающие в мыщелковом отростке при развитии истинного анкилоза, во многом напоминают картину ВДОА. Анкилоз у детей всегда сопровождается нарушением нормального роста нижнечелюстной кости на стороне пораженного сустава. Принципиальным различием является полная гибель суставного хряща, что способствует быстрому развитию костных сращений между сочленяющимися поверхностями. При развитии анкилоза неподвижность челюсти наступает через 1—2 года от начала заболевания и у детей первых лет жизни сопровождается выраженной деформацией лицевого скелета. Костный ан-
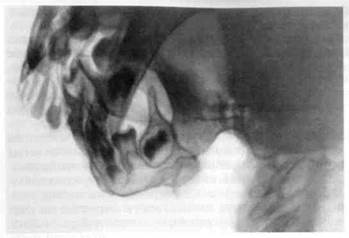
Рис. 11.5.Костный анкилоз ВНЧС — полное сращение деформированного суставного отростка и суставной впадины. Укорочение и деформация ветви челюсти. Рентгенограмма.
килоз ВНЧС чаще развивается у детей младшего возраста. Фиброзный анкилоз у детей встречается очень редко.
Клиническая картина костного анкилоза характеризуется теми же анатомическими и функциональными нарушениями, что и ВДОА. Однако все перечисленные признаки заболевания при полной неподвижности челюсти развиваются значительно быстрее.
Рентгенологическая картина — наблюдаются полное отсутствие суставной щели, переход структуры мыщелкового отростка в височную кость, отсутствие изображения контуров костей, образующих сочленение, и резко выраженная деформация мыщелкового отростка (рис. 11.5).
Диагностика. Распознавание костного анкилоза у детей представляет трудности, так как только при всестороннем рентгенологическом исследовании сустава удается отличить анкилоз от конечной стадии ВДОА. Следует учитывать, что в детском возрасте анкилоз выявляется реже ВДОА. Диагноз анкилоза устанавливают на основании перечисленных основных рентгенологических признаков заболевания (см. табл. 11.1).
11.1.1. Лечение вторичного деформирующего остеоартроза и анкилоза височно-нижнечелюстного сустава
Лечение ВДОА и анкилоза ВНЧС у детей и подростков строится на принципах диспансеризации и включает в себя комплекс лечебных мероприятий — оперативные вмешательства и длительное ортодон-тическое пособие. Все эти мероприятия начинают проводить с момента выявления заболевания и продолжают до завершения роста и формирования зубочелюстной системы. Цель лечения этих заболеваний:
• восстановление движений в ВНЧС и нормализация функции жевания;
• перемещение и удержание нижней челюсти в центральном положении;
• нормализация функции внешнего дыхания;
• ортодонтическое исправление формы зубных рядов верхней и нижней челюстей, нормализация их взаимоотношения;
• предупреждение появления или развития вторичных деформаций других лицевых костей (верхней челюсти, скуловой кости);
• исправление контуров нижней трети лица.
У больных с ВДОА или анкилозом ВНЧС с возрастом начинают проявляться вторичные деформации других костей лица (верхней челюсти, скуловой кости), которые прогрессируют с продолжающимся отставанием роста нижней челюсти. Поэтому проведение хирургического лечения в раннем возрасте позволит значительно уменьшить, а в некоторых случаях полностью исключить многие анатомические и функциональные изменения зубочелюстной системы.
Основные принципы лечения ВДОА и анкилоза ВНЧС одинаковы и разработаны много лет назад
1938, 1958; Каспарова Н.Н, 1979, и др.]. Однако активное внедрение в медицинскую практику в последние годы новых технологий и материалов послужило поводом для пересмотра отдельных положений этих принципов.
Хирургическое лечение включает в себя серию оперативных вмешательств, направленных в первую очередь на устранение анатомических нарушений и восстановление функции ВНЧС.
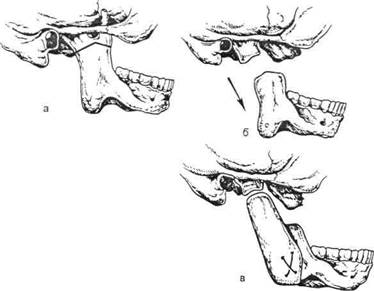
Проводят остеотомию ветви нижней челюсти со скелетным вытяжением. Операция, как и все вмешательства на ВНЧС у детей, осуществляется под наркозом и заключается в следующем: в пределах верхней трети ветви нижней челюсти удаляют деформированные венечный и мыщелковый отростки и все костные разрастания. Затем свободной нижней челюсти придают правильное положение посредством скелетного вытяжения (рис. 11.6, а, б). В палате ребенка укладывают на спину. Масса груза, с помощью которого через систему блоков нижняя челюсть удерживается в правильном положении, 200—1000 г. Такой постельный режим больной соблюдает 3—4 сут, после чего вытяжение снимают и нижнюю челюсть больного фиксируют в правильном положении с помощью зу-бонаддесневой шины Вебера или Ванкевич. Шины позволяют совершать вертикальные движения челюстью и ограничивают ее смещение в сторону оперированного сустава. Шиной больной пользуется в течение 1 года — 1,5 лет.
В послеоперационном периоде показаны физиолечение, миогим-настика. Функциональные результаты операции оцениваются не ранее чем через 6—8 мес. Больном} проводят (по показаниям) в полном объеме ортодонтическое лечение.

|
| Рис. 11.6. Операции при костных заболеваниях ВНЧС (схема). а, б — остеотомия ветви нижней челюсти с перемещением ее кпереди с помощью скелетного вытяжения; в — костная пластика ветви нижней челюсти аллоген-ным трансплантатом. |
Ортодонтическое лечение детей, оперированных по поводу заболеваний ВНЧС, преследует цели: 1) обеспечить стойкую фиксацию нижней челюсти в правильном соотношении с верхней без ограничения движений челюсти; 2) выработать миостатический рефлекс жевательной и мимической мускулатуры при новом положении челюсти; 3) исправить дезокклюзию зубных рядов, образовавшуюся после перемещения нижней челюсти в новое положение; 4) устранить деформацию альвеолярных дуг нижней челюсти; 5) предотвратить развитие вторичных деформаций челюстей.
При правильно выполненной технике операции и благоприятном послеоперационном течении движения нижней челюсти восстанавливаются, контуры нижней трети лица улучшаются. Но с ростом ребенка, увеличением неоперирован-ной половины челюсти становится более заметной деформация, выражающаяся в уплощении фронтального отдела здоровой половины, нарастающем недоразвитии противоположной стороны, сглаженно-
сти и смещении подбородка. Со стороны полости рта наблюдается изменение окклюзионной плоскости за счет появления деформации верхней челюсти. К тому же нижняя челюсть у этих больных не имеет надежной дистальной опоры с оперированной стороны, что определяет показания к проведению следующего этапа хирургического лечения — костной пластики ветви нижней челюсти с созданием дистальной опоры на ранее оперированной стороне (рис. 11.6, в). Больному старше 13—14 лет одномоментно можно провести контурную пластику нижней челюсти. Если пациенту менее 13 лет, контурную пластику откладывают до более старшего возраста.
При выборе этого метода лечения больной как минимум дважды подвергается сложным оперативным вмешательствам: первичной операции — остеотомии ветви нижней челюсти с последующим скелетным вытяжением и повторной — пластике ветви нижней челюсти. В период между операциями пациенту постоянно проводят активное ортодонтическое лечение.
Этот метод лечения ранее применяли у больных в возрасте до 9—10 лет при одностороннем поражении сустава. Пациентам старше 9 лет с односторонним и двусторонним поражением суставов показан другой вид операции — остеотомия ветви нижней челюсти с одномоментной пластикой ВНЧС различными трансплантатами или эндопротезами. В настоящее время остеотомия с одномоментной костной пластикой проводится у детей любого возраста как при одностороннем, так и при двустороннем поражении ВНЧС (см. рис. 11.6, в).
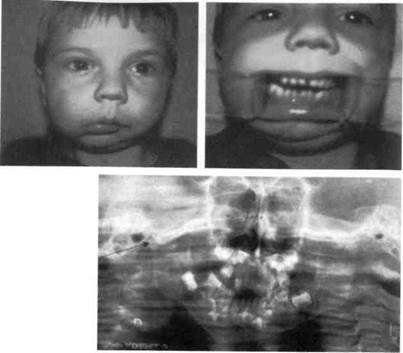
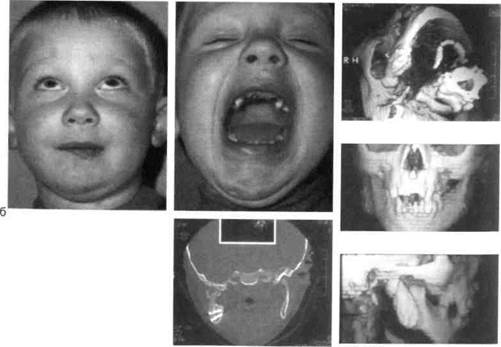
В этих случаях, как и при первом варианте операции, вначале производят остеотомию ветвей нижней челюсти с удалением костных разрастаний и венечного отростка, челюсть перемещают в правильное положение, а образовавшийся дефект костной ткани в дистальном отделе ветви, мыщелкового отростка и суставной головки замещают предварительно сформированным костным трансплантатом или эн-допротезом (рис. 11.7, а, б).
В качестве пластического материала ранее широко применяли консервированные кортикальные аллотрансплантаты. Однако в последние годы в связи с распространением особо опасных вирусных инфекций (ВИЧ, гепатиты и др.) использование костных аллотранс-плантатов сместилось на второй план из-за опасения инфицирования реципиентов. Сегодня наметилась отчетливая тенденция к сокращению применения костных консервированных аллотрансплантатов и замена их аутотканями или эндопротезами из биоинертных материалов. Из костных аутотканей наиболее широко применяются трансплантаты, сформированные из гребешка подвздошной кости пациента или комбинированные костно-хрящевые реберные аутот-рансплантаты.
Эндопротезы, используемые в челюстно-лицевой хирургии, изготавливают из биоинертных металлов (чаще всего из титана), композитов на основе акрилатов, угле-родсодержащих материалов. Титановые эндопротезы чаще всего применяют у больных старше 30 лет. В детском и подростковом возрасте возможно использование протезов из акриловых и углеродсодер-жащих композитов (рис. 11.8, а, б).
При этом виде операции в послеоперационном периоде больному проводят межчелюстную фиксацию, срок которой зависит от метода крепления трансплантата (эн-допротеза) с воспринимающим костным ложем, и составляет 2—4 нед. После снятия фиксации больному назначают щадящую функциональную терапию, а через 3—4 мес ортодонтическое лечение. Контурную пластику подбородка при двустороннем поражении проводят не ранее 14—16-летнего возраста.
Таким образом, при применении второго метода хирургического лечения больной подвергается сложной, тяжелой операции только 1 раз.
После этой операции у детей че
рез 3—4 года могут появиться при
знаки отставания линейных пара
метров нижней челюсти от нормы.
Это отставание можно компенсиро
вать с помощью компрессион-
но-дистракционных аппаратов.
Операция по наложению и снятию данных аппаратов не представляет особых технических сложностей (рис. 11.9, а—г).
Внедрение в практику челюстно-лицевой хирургии таких технологий, как компрессионно-дистрак-ционный остеогенез, эндопроте-зирование, позволило расширить возрастные показания к применению второго типа операций — остеотомии ветви нижней челюсти с одномоментной пластикой ВНЧС эндопротезом или аллотранс-плантатом.

|
|
| Рис. 11.7. Вторичный деформирующий остеоарт-роз (родовая травма). Внешний вид и ортопан-томограмма до лечения (а) и после остеотомии ветви челюсти и костной пластики эндопротезом (б). |
 Рис. 11.8. Эндопротезы. а — эндопротез ветви челюсти из композита «ПолиГАП»; б — эндопротез из углеродсодержащих материалов.
Рис. 11.8. Эндопротезы. а — эндопротез ветви челюсти из композита «ПолиГАП»; б — эндопротез из углеродсодержащих материалов.
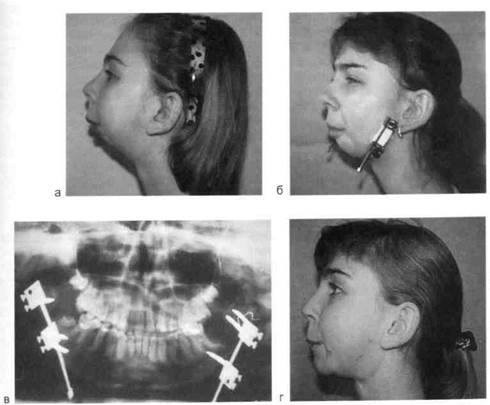
Рис. 11.9. Компрессионно-дистракционныи остеогенез с использованием внеро-тового КДА при недоразвитии нижней челюсти после устранения двустороннего вторичного деформирующего остеоартроза.
а — до лечения (недоразвитие нижней челюсти справа и слева); б, в — наложены внерото-вые однонаправленные КДА; г — после снятия КДА, удлинение нижней челюсти на 1,9 см с каждой стороны.
Применение этих методов лечения у детей до 9—10 лет позволяет исключить из плана лечения как минимум одну технически сложную и тяжелую для больного операцию. В дальнейшем, в периоде выздоровления и позже, практически все больные нуждаются в длительном ор-тодонтическом лечении и систематической функциональной терапии. Активное диспансерное наблюдение за такими детьми в послеоперационном периоде ведется до окончательной остановки физиологического роста.
11.2. Функциональные
Заболевания
височно-нижнечелюстного
сустава и их исходы
в подростковом возрасте
У детей и подростков ярко выражены периоды активного анато-мо-физиологического роста. В это время нарушается соотношение структуры и функций многих органов и систем. Наиболее активны эти процессы в пубертатном возрасте, когда наблюдается возрастная диспропорция роста опорно-двигательного аппарата. В области ВНЧС при наличии (часто случайного или одномометного) пускового механизма это состояние характеризуется дисфункциональными проявлениями, переходящими от менее выраженных клинических и функциональных нарушений к более тяжелой патологии.
Для обозначения изменений в ВНЧС в литературе применяют различные термины: артропатия, болевой синдром дисфункции ВНЧС, артроз, травматический артрит, нейромышечная дисфункция и др.
С момента рождения ребенка, несмотря на готовность к функционированию, ВНЧС не имеет конг-
руэнтно соприкасающихся поверхностей. Возрастная эволюция ВНЧС заключается в постоянном увеличении конгруэнтности сочле-новых поверхностей и мениска, что выражается углублением суставной впадины, увеличением суставного бугорка, уплотнением мениска и выделением в нем переднего и заднего «валиков», разделенных перешейком; постепенно повышается биомеханическая адекватность геометрии суставных поверхностей и их прочих свойств.
Суставная капсула ВНЧС представляет собой податливую соединительнотканную оболочку, регулирующую движения нижней челюсти. Капсула ВНЧС в отличие от капсул других суставов опорно-двигательного аппарата не рвется даже при вывихе сустава. Растяжению суставной капсулы в основном препятствуют экстракапсулярные связки, состоящие из фиброзной неэластичной соединительной ткани. После перерастяжения их первоначальная длина не восстанавливается.
В результате быстрого роста скелета связочный аппарат ВНЧС приходит в состояние постоянного перерастяжения. В начальный период такое положение компенсируется, а длительное перерастяжение приводит к потере тонуса. Вследствие чего при максимальном опускании нижней челюсти суставная головка может выходить из суставной ямки, устанавливаясь в положение привычного подвывиха или полного вывиха. В результате перерастяжения связочного аппарата суставной капсулы развивается привычный подвывих или полный привычный вывих, что влечет за собой постоянную повышенную механическую нагрузку на сустав.
Хроническое механическое раздражение всех элементов ВНЧС может вызвать острое воспаление, которое при несвоевременном лечении переходит в хроническую форму с развитием в суставе дист-
рофического процесса. Глубокие морфологические изменения незрелых элементов ВНЧС являются следствием длительно существующего привычного подвывиха или полного вывиха и носят вторичный характер. Возникновению функциональных заболеваний ВНЧС у детей и подростков могут способствовать инфекционные заболевания, нарушения окклюзии, общая патология соединительной ткани.
Наиболее часто все нозологические формы заболеваний при нормальной окклюзии встречаются у девочек в возрасте 12—14 лет и сочетаются с генерализованной гипермобильностью суставов опорно-двигательного аппарата, плоскостопием и сколиозом различной степени выраженности у 60 % таких детей (см. Классификация Н.Н. Кас-паровой в главе 11.1).
Привычный подвывих или полный вывих ВНЧС наблюдается чаще у девочек астенического телосложения в возрасте 12—14 лет. Из анамнеза выявляется наличие «щелчков», существующих в течение нескольких лет в области ВНЧС, возникающих в момент максимального опускания нижней челюсти. У этих пациентов имеется сопутствующая патология в виде плоскостопия и(или) сколиоза. При внешнем осмотре конфигурация лица не изменена. Редко выявляется незначительная асимметрия за счет гемиги-пертрофии жевательной мышцы на активной стороне жевания. Наиболее часто наблюдается двустороннее поражение ВНЧС. При клиническом осмотре и пальпации области ВНЧС отмечают увеличение экскурсии суставной головки нижней челюсти при минимальном опускании ее различной степени выраженности (от 50 до 70 мм между центральными резцами), появление суставного шума в виде «щелчка» и наличие девиации (боковое смещение нижней челюсти при максимальном ее опускании). При односто-
роннем поражении ВНЧС девиация наблюдается в сторону, противоположную поражению, при двустороннем — сначала в сторону менее пораженного сустава.
Для подтверждения диагноза необходимо проведение дополнительных методов исследования: рентгенологического (томограммы ВНЧС с двух сторон при привычном положении и максимальном опускании нижней челюсти), функциональных электромиографического, фонографического, аксиографического. В отдельных случаях для исключения патологии окклюзии необходимы консультация ортодонта и расчет диагностических моделей челюстей.
Детям с сопутствующей патологией или дисфункцией суставов опорно-двигательного аппарата показана консультация травматолога-ортопеда.
На томограммах при привычном положении нижней челюсти выявляется уменьшение заднего отдела суставной щели по сравнению с передним и верхним отделами, что свидетельствует о начале патологического процесса. На томограммах при максимальном опускании нижней челюсти определяется увеличение экскурсии суставной головки различной степени выраженности с расположением ее кпереди от вершины суставного бугорка (рис. 11.10).
При анализе электромиограмм обнаруживается повышение силовой характеристики жевательных и височных мышц ЧЛО по сравнению с нормой, что свидетельствует о перераспределении нагрузки. На фонограммах выявляются отдельные высокоамплитудные и кратковременные колебания, которые соответствуют симптому «щелчка» при графическом его изображении.
Аксиографическое исследование позволяет определить величину угла суставного пути и его траекторию. При привычном подвывихе или полном привычном вывихе

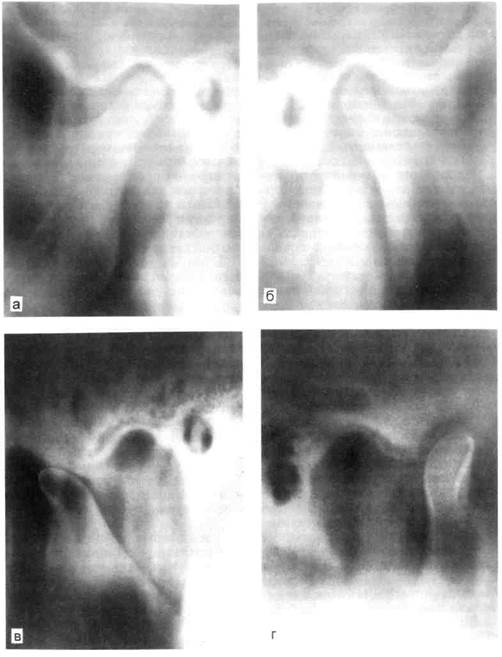
Рис. 11.10. Полный передний вывих ВНЧС при его дисфункции. Томограмма.
а, б — с закрытым ртом; в, г — с открытым ртом (суставная головка вне суставной впадины).
ВНЧС у всех детей происходит резкое увеличение угла суставного пути (в норме 33°). Аксиографиче-ское исследование является неин-вазивным, безболезненным методом и может служить критерием диагностики, дифференциальной диагностики и контроля лечения.
Лечение комплексное, определенными курсами. Детям необходимо назначать меры общеохранительного типа (щадящая диета), противовоспалительно-рассасывающие мазевые повязки на область ВНЧС, медикаментозные препараты (сали-цилаты, антигистаминные, препараты кальция) и физиотерапевтические процедуры (магнитотерапия, электрофорез 6 % раствора калия йодида). Повторные курсы физиотерапии (без лекарственных препаратов) проводят каждые 3 мес в течение года. Необходимо продолжать диспансерное наблюдение с проведением профилактических осмотров каждые полгода. Внутрисуставные манипуляции (инъекции, артроскопия и др.) детям не проводят.
Комплекс лечебно-профилактических мероприятий у детей с привычным подвывихом или полным привычным вывихом позволяет предотвратить развитие воспаления ВНЧС и получить длительный клинический эффект.
Острый артрит ВНЧС встречается и диагностируется редко. Дети обращаются с жалобами на боли и ограничение движения при открывании рта, иногда на припухлость и покраснение кожных покровов в области сустава, боль, иррадиирую-шую в ухо, височную область и шею. Из анамнеза можно выявить наличие «щелчков» при максимальном опускании нижней челюсти, на которые ребенок не обращал внимания. Болевой симптом проявляется после чрезмерной однократной нагрузки (откусывание жесткой пищи, крик, зевание, длительное лечение у врача-стоматолога и др).
При клиническом осмотре конфигурация лица не изменена, припухлость и гиперемия области ВНЧС наблюдаются редко. Открывание рта болезненно, затруднено, отмечается девиация нижней челюсти в сторону пораженного сустава. Пальпация области ВНЧС через кожу кпереди от козелка уха болезненна.
На томограммах сустава при привычном положении нижней челюсти видно увеличение ширины суставной щели на всем протяжении по сравнению с нормой, а особенно в верхнем отделе. Увеличение размера суставной щели при остром артрите можно объяснить наличием экссудата, характерного для любого воспалительного процесса, а также тем, что дети сознательно оберегают сустав, исключая обычную нагрузку.
Электромиографическое и фонографическое исследования при остром артрите не проводят.
При расчете аксиограмм выявляется резкое уменьшение величины угла суставного пути по сравнению с нормой.
Лечение необходимо проводить с учетом явлений острого воспаления. С этой целью назначают курс медикаментозной противовоспалительной терапии, включающей сульфаниламиды, салицилаты, антигистаминные препараты, препараты кальция, щадящую диету, мазевые повязки противовоспалительно-рассасывающего действия на область ВНЧС, терапевтические процедуры (в период острого воспаления инфракрасный лазер, после снятия воспаления магнитотерапию иэлектрофорез 6 % раствора калия йодида). Повторный курс физиотерапии проводят через месяц, а затем каждые 3 мес в течение года. После проведения курса лечения у всех детей с острым артритом диагностируется привычный подвывих ВНЧС большей или меньшей степени выраженности.
 |  |
|
| Раздел 12 |
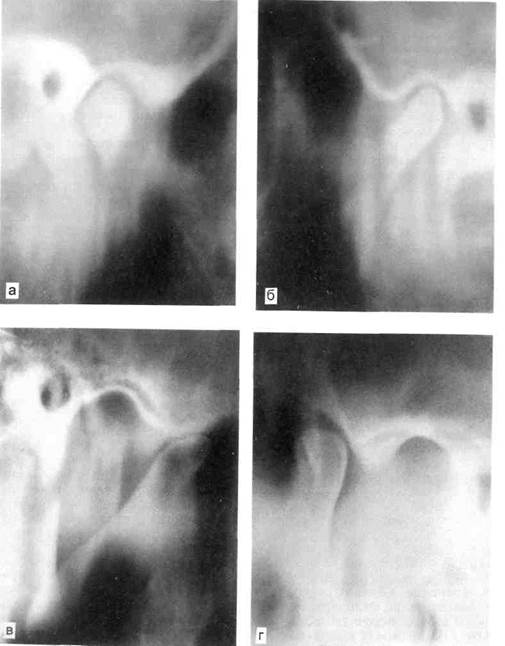
| Хронический артрит ВНЧС по частоте поражения занимает второе место после привычного подвывиха и наиболее часто диагностируется в возрасте 14—15 лет. Из-за отсутствия болевого синдрома дети и подростки обращаются за врачебной помощью уже с возникшими деструктивными изменениями в суставе, что затрудняет проведение лечебных мероприятий. Из анамнеза у детей с хроническим артритом можно выявить наличие длительно (до 2 и более лет) существующих «щелчков». К врачу дети обращаются с жалобами на ограниченное открывание рта, чувство скованности в области сустава. При клиническом осмотре пациента выявляется ограничение открывания рта до 2—4 см. Движения нижней челюсти теряют плавность и становятся «ступенчатыми», при максимальном опускании нижней челюсти отмечается суставной шум в виде «хруста». На томограммах при максимальном опускании нижней челюсти определяется ограничение экскурсии суставной головки нижней челюсти, на томограммах ВНЧС при привычном положении нижней челюсти выявляются уменьшение размера суставной щели, порозность суставной головки и нарушение целости компактной пластинки в отдельных участках. Все эти изменения свидетельствуют о грубых изменениях элементов ВНЧС (рис. 11.11). |
На электромиограммах — увеличение амплитуды надподъязычных мышц, что связано с перераспределением силовой нагрузки между двумя группами жевательных мышц (синергистами и антагонистами), и снижение амплитуды жевательных и височных мышц при смыкании зубных рядов в положении центральной окклюзии, т.е. признак снижения силовой активности этих мышц.
На фонограммах при хроническом артрите — низкоамплитудные колебания большой длительности, характеризующие шумовые явления в виде «хруста» при открывании рта. При анализе аксиограмм выявляется уменьшение угла суставного пути по сравнению с нормой.
Лечебные мероприятия при хроническом артрите для предупреждения обострения процесса и перехода его в юношеский деформирующий артроз проводят курсами каждые 4—6 мес в течение 2 лет.
Всем детям назначают щадящую диету, мазевые повязки на область ВНЧС.
Дети с функциональными формами поражения ВНЧС должны находиться на диспансерном учете. Все лечебно-профилактические мероприятия проводятся курсами (см. Диспансеризация детского населения у стоматолога). Средняя продолжительность наблюдения в условиях диспансеризации 4— 5 лет.
Дата добавления: 2015-12-08; просмотров: 837;
