Классификация острой травмы зубов 3 страница
Клиническая картина раны зависит от области ее расположения (голова, лицо, шея). Основные признаки нарушения функции — боль, кровотечение, инфицирован-ность. Наблюдаются сопутствующие изменения общего состояния — черепно-мозговая травма, кровотечение, шок, нарушение дыхания (условия развития асфиксии). Эти нарушения необходимо устанавливать в ранние сроки с целью рационального планирования места оказания экстренной помощи ребенку, выбора обезболивания, тактики лечения. Уже при ранах мягких тканей лица значительно увеличивается частота повреждений костей лица и других сопутствующих повреждений. Чем раньше установлен диагноз, проведена первичная хирургическая обработка ран в полном объеме, устранены сопутствующие осложнения, тем лучше будет исход.
Раны ЧЛО часто проявляются как сочетанные и множественные. При множественных и сочетанных че-
репно-челюстно-лицевых повреждениях могут наблюдаться признаки черепно-мозговой травмы и переломов костей черепа. Однако при осмотре легко определяются только раны, другие повреждения часто остаются недиагностированными и поэтому неоправданно упрощается ситуация. Клиническая картина этих повреждений выявляется позднее, когда нарушается функция внешнего дыхания, развиваются или усугубляются бронхолегочные осложнения, шок, возникают выраженные изменения функций ЦНС и сердечно-сосудистой системы.
Своевременная диагностика повреждений ЧЛО и раннее оказание специализированной помощи в полном объеме являются профилактикой шока, кровопотери, инфицирования других областей, иных осложнений.
При ранах ЧЛО ребенок сразу и обязательно должен быть осмотрен детским челюстно-лицевым хирургом совместно с другими специалистами. Оказание помощи должно быть организовано комплексно, быстро и в полном объеме.
Клинические проявления ран лица у детей отличаются большим разнообразием. Чаще всего раны могут быть отнесены к ушибленным, рваным, резаным и др. Раны характеризуются быстронарастаю-щим коллатеральным отеком, сопровождаются значительным кровотечением и в связи с функциональными особенностями мимической мускулатуры имеют зияющий вид, что не всегда соответствует тяжести повреждения.
При ранах приротовой области, губ и языка, помимо кровотечения и зияния ран, у детей нарушен прием пищи, отмечаются слюнотечение, невнятная речь, что отягощает состояние ребенка. Появляются условия для аспирации кровяных сгустков, слюны и обрывков тка-
ней, что угрожает жизни ребенка развивающейся дыхательной недостаточностью.
Раны области носа сопровождаются значительным кровотечением и отеком, что затрудняет распознавание переломов костей носа. Для ран околоушно-жевательной области характерны повреждения околоушной слюнной железы, что может проявляться обильным кровотечением, травмой лицевого нерва.
Раны дна полости рта опасны из-за быстро распространяющегося отека, кровотечения, что способствует развитию нарушений дыхания, бронхолегочных осложнений. Чем меньше возраст ребенка, тем быстрее нарастают эти явления и требуют экстренной помощи. Раны языка могут сопровождаться обильным артериальным кровотечением (при ранении язычной артерии), способствуют западению языка, всегда зияют.
Диагностика ран, как и любых травм, включает установление времени повреждения, вида травмирующего фактора, определение соматического состояния, психоэмоциональных особенностей ребенка. Кроме клинического, всегда показано рентгенологическое исследование. Необходимо проведение консультаций невропатолога, нейрохирурга, окулиста, оториноларинголога, детского травматолога.
Прогностически неблагоприятными являются неустановленные черепно-мозговые повреждения. Колотые раны дна полости рта способствуют развитию обширных отеков дна рта, нарушению дыхания, вплоть до асфиксии.
Нередко бывают осложнения при ранах, полученных от укусов насекомых, животных. Они характеризуются длительным течением даже при своевременно проведенной первичной хирургической обработке.
Лечение. При ранах кожных покровов лица первичную хирургиче-
скую обработку и наложение первичного шва проводят с учетом сроков от начала развития раневого процесса. При первичной хирургической обработке ран следует учитывать косметические требования, степень развития раневой инфекции и фазы течения раневого процесса.
При этом виде ран выделяют фазу воспаления, когда развиваются сосудистые реакции и происходит некробиотическое очищение раны; фазу репаративных процессов; фазу формирования рубца и эпителизации. Пофазовое воздействие на рану способствует раннему выздоровлению, улучшает исход и сокращает срок и степень бактериального загрязнения ран, активизирует репаративные процессы в ней.
Первичную хирургическую обработку ран лица часто из-за экстренности проводят нестандартно, что отличает ее от любого планового оперативного вмешательства. Одно из основных требований при обработке ран ЧЛО у детей — максимально щадящий подход к некрото-мии. Необходимо при этом стараться максимально сохранить ткани, что безопасно у детей благодаря высоким регенеративным возможностям тканей ЧЛО.
При обширных ранах лица, сопровождающихся повреждением костей лицевого скелета, первая помощь чаще заключается в наложении повязки на рану и доставке ребенка в специализированную стоматологическую клинику.
Внимание врача должно быть обращено на основные осложнения ран ЧЛО (асфиксия, кровотечение, шок) и их устранение.
Угроза асфиксиисвязана с попаданием в верхние дыхательные пути кровяного сгустка, свободно лежащего лоскута поврежденных мягких тканей, вывихнутого зуба, костного осколка, другого инородного тела, а также со смещением языка (что часто бывает при травмах языка, дна
рта и подбородка). У детей возможны развитие ларингоспазма (при крике, плаче), обтурация верхних дыхательных путей избыточной продукцией слизи, ибо слизистая оболочка верхних дыхательных путей у них очень ранима и быстро реагирует на психоэмоциональное состояние спазмом и увеличением секреции.
Первая помощь должна быть экстренной. В любой обстановке нужно придать ребенку положение сидя, лицом вниз или лежа, повернув его на бок, освободить полость рта пальцем, тампоном, отсосом от содержимого, прошить язык и выдвинуть его из полости рта. Если указанные мероприятия неэффективны, следует провести интубацию, менее желательна трахеотомия.
Кровотечение может быть диффузным (в этом случае эффективна тугая, давящая повязка с последующим ушиванием в ране или на протяжении), из артериальных стволов (язычной, нижнечелюстной, лицевой, височных, сонных). Нужно четко определить кровоточащий сосуд, прижать его пальцем, наложить давящую повязку до оказания экстренной помощи (остановка кровотечения в ране или на протяжении). При кровотечении из костной раны (перелом челюстей) показаны тугая тампонада, остановка кровотечения местным прижатием сосуда или на протяжении, затем фиксация и иммобилизация костей при первичной хирургической обработке.
При кровотечениях из носа чаще проводят заднюю и реже переднюю тампонаду. Дети очень чувствительны к кровопотере, поэтому важно (немедленно!) возместить объем и качество циркулирующей крови.
Кровопотеря— один из главных факторов в развитии шока у ребенка за счет резкого уменьшения объема циркулирующей крови и изменения ее качественных ха-
">ОП
 рактеристик. В борьбе с травматическим шоком устранение кро-вопотери имеет важнейшее значение для сохранения жизни ребенка.
рактеристик. В борьбе с травматическим шоком устранение кро-вопотери имеет важнейшее значение для сохранения жизни ребенка.
Травматический шок.На развитие шока влияют сильнейшая эмоциональная реакция на боль, генерализация возбуждения ЦНС без условий к ее адаптации в связи с незрелостью структур головного мозга у ребенка. Шок сопровождается нарушением функции дыхания, деятельности сердечно-сосудистой и дыхательной систем, изменением водно-солевого обмена и др. Чем меньше возраст ребенка, тем быстрее может развиться травматический шок.
Принципы борьбы с шоком — ранняя помощь в виде надежного обезболивания, остановки кровотечения, возмещения и нормализация объема и качества циркулирующей жидкости путем переливания крови, перфторана, реопо-лиглюкина, плазмы, прецепитатов и др.
Помните, что фиксация и иммобилизация костных фрагментов, выполненные своевременно, являются одним из эффективных этапов профилактики шока у детей! Транспортировка такого ребенка в специализированное лечебное учреждение должна быть экстренной, даже переход из поликлиники в стационар необходимо осуществлять в положении ребенка лежа на каталке (независимо от расстояния).
Помните, что при травме ЧЛО независимо от ее характера должно быть установлено наличие или отсутствие черепно-мозговой травмы, ибо в раннем возрасте она может протекать бессимптомно!
При диагностировании черепно-мозговой травмы независимо от ее
вида и тяжести, возраста ребенка лечение должно осуществляться только в стационарных условиях с участием нейрохирурга и невропатолога.
Однако значительная часть детей в возрасте 6—7 лет и старше при ранах небольшой протяженности, безопасных для развития осложнений, могут находиться на лечении в поликлинике. Этапы проведения первичной хирургической обработки ран ЧЛО одинаковы для детей и взрослых как в поликлинике, так и в специализированных стационарах. Анатомические особенности лица (обильное кровоснабжение и иннервация) и высокие иммунобиологические свойства его тканей позволяют отсрочить первичную хирургическую обработку ран. При ранениях лица допустимы более широкие, чем при ранениях других областей, сроки первичной (24—36 ч) и первично отсроченной хирургической обработки ран с наложением глухого шва и профилактическим введением антибиотиков (до 72 ч).
Хирургическую обработку ран лица необходимо проводить с учетом функциональных и косметических требований по правилам, которые предусмотрены при пластических операциях на лице.
Отсечение тканей должно быть минимальным. Удалению подлежат лишь полностью размозженные, свободно лежащие и заведомо нежизнеспособные участки тканей. Следует щадить отломки лицевых костей, удалять только кость, полностью потерявшую связь с надкостницей. При послойном ушивании ран лица необходимо восстановить непрерывность мимических мышц. Особенно тщательно следует сшивать края кожи, устанавливая их в правильное анатомическое положение. Швы накладывают на кожу самой тонкой атравматичной нитью.
Нельзя допускать натяжения кожи при наложении швов. При необходимости проводят иммобилизацию кожи для более легкого сближения краев раны. Особенно тщательно соединяют края раны в окружности естественных отверстий на лице (губы, крылья, кончик и перегородка носа, веки, брови, ушные раковины).
При ранениях с дефектами тканей, когда ушить края раны без натяжения невозможно, а проведение пластических операций нерационально, для уменьшения объема образующегося впоследствии дефекта или рубца накладывают пластинчатые швы. Во время хирургической обработки ран лица с дефектом тканей, если позволяют местные условия, можно проводить пластические операции: пластику местными тканями, лоскутами на ножке, свободную пересадку кожи и др. Выполнить такой вид первичной хирургической обработки можно только при удовлетворительном общем состоянии ребенка и надежном обезболивании.
При проникающих ранениях лица сразу же следует изолировать рану от полости рта путем мобилизации и ушивания слизистой оболочки рта.
Порядок первичной обработки раны при комбинированных повреждениях зубов, челюстей и мягких тканей следующий.
1. Начинать специальное лечение детей нужно с выбора метода обезболивания. У детей все манипуляции (включая детальный осмотр раны) предпочтительно проводить с обезболиванием. При отсутствии возможностей использования наркоза применяют местное обезболивание — инфильтрационное и/или проводниковое (по показаниям). Анестетики, как известно, оказывают ингибирующее действие на заживление ран, что обусловлено угнетением синтеза мукополисахари-
дов и коллагена. Повреждение тканей вводимым анестетиком можно уменьшить, изменяя его концентрацию, используя иглу меньшего калибра, осуществляя подход через интактные ткани и удлиняя время введения анестетика (1 мл в течение 10 с) и др. Выбор анестетиков — см. главы «Обезболивание» и «-Удаление зубов».
Вазоконстрикторы у детей следует добавлять с осторожностью (в старшем возрасте), но при этом необходимо помнить, что возможны снижение жизнеспособности лоскутов и повышение риска инфекционных осложнений.
2. Туалет раны — важная врачебная процедура, так как способствует деконтаминации пиогенной флоры и механическому очищению раны; ирригационные мероприятия проводят слабыми растворами пер-манганата калия, фурацилина, хлоргексидина, диоксидина, ферментов и др.
3. Разобщение сквозной раны с полостью рта осуществляют путем ушивания раны слизистой оболочки рта. При дефиците слизистой оболочки рану в последующем ведут под тампоном. После ревизии костной раны, удаления из нее свободно лежащих фрагментов, зачатков зубов, осколков, сравнивания острых краев, сопоставления фрагментов фиксацию и иммобилизацию последних проводят одним из консервативных методов (зубонадесневые шины) или хирургических (мини-пластины, микропластины), фиксацию зубов осуществляют разными способами (см. Лечение травм зубов). Хирургический метод фиксации костных фрагментов путем наложения мини-пластин, микропластин, шурупов показан в старшем возрасте. Раны в области твердого неба чаще ведут под йодоформными тампонами, которые удерживают индивидуально изготовленными защитными пластинами.
1Q\
|
| 4. После первичной хирургической обработки ран мягких тканей лица наложение глухого шва определяется всеми указанными выше условиями и может быть выполнено через 24—36 ч, при профилактике осложнений гнойной инфекции антибактериальными препаратами — через 48 ч, реже через 72 ч, при ушивании ран в области естественных отверстий глухой шов накладывают независимо от времени поступления ребенка. При некоторых видах повреждений мягких тканей и условий развития раневого процесса первичный отсроченный шов может быть наложен на 3—4-й день. При хорошем состоянии репаративных процессов в ране можно накладывать ранний вторичный шов через 2—3 нед. Указанные выше закономерности первичной хирургической обработки ран лица выработаны хирургами Военно-медицинской академии (1998), опыт работы которых заслуживает внимания. Сроки наложения швов при травме лица по мере усовершенствования методов первичной хирургической обработки ран меняются, поэтому нужно следить за публикациями на эту тему. Рост детского травматизма обязывает это делать, так как сведения учебника по данному вопросу быстро устаревают. Консервативные мероприятия по лечению ран лица направлены на стимуляцию раннего заживания, профилактику воспаления мягких 1 тканей и травматического остеомиелита костей. Кроме антибактериальной, гипосенсибилизирую-щей, детоксикационной и общеукрепляющей терапии, детям показано проведение гипербарической оксигенации (ГБО), лазеротерапии в сочетании с ультразвуковой терапией, магнитотерапии, электрофореза йодидов, лидазы, миогимнастики, массажа и др. |
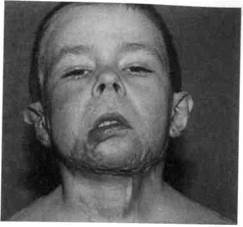
| Рис. 10.11.Электротравма. а — микростома; б — после устранения микростомы. |
При неблагоприятном исходе, когда образуются грубые келоидные или гипертрофические рубцы, остаются рубцовые деформации и дефекты мягких тканей, которые могут сопровождаться нарушением функции: слюнные свищи, травматические парезы лицевого нерва (при травме бокового отдела лица), вывороты и атрезии в области естественных отверстий (веки, ротовая щель, наружный нос), лечение проводят в плановом порядке и, как правило, не ранее чем через 6— 8 мес после травмы.
Травма жевательной мускулатуры, слизистой оболочки рта может стать причиной ограничения опускания нижней челюсти — контрактуры.
Лечение последствий ран мягких тканей лица должно осуществляться в плановом порядке только в специализированном стационаре. До поступления ребенка в стационар проводят консервативное лечение: санацию, ортодонтическую терапию (с целью предупреждения нарастания вторичных деформаций костей лица). Под влиянием Рубцовых массивов в области лица и шеи рано развиваются деформации костей лица и прикуса, а также шейного отдела позвоночника и др. Если имеется угроза жизни (при микро-стоме), ее устраняют независимо от периода, прошедшего с момента повреждения (рис. 10.11).
Для наблюдения за ребенком и уточнения показаний к проведению плановых реабилитационных мероприятий дети должны быть поставлены на диспансерный учет (см. Диспансеризация детей у стоматолога).
Ожоги лица и шеи. Среди пострадавших от ожогов преобладают дети до 1—4 лет. В этом возрасте дети опрокидывают на себя сосуды с горячей водой, берут в рот незащищенный электрический провод, играют со спичками и т.д. Отмечается типичная локализация ожогов
голова, лицо, шея и верхние конечности. Причиной ожога лица и рук у детей младшего возраста являются также ожог пламенем при попадании игрушек на электро- или газовые плиты. В возрасте 10—15 лет ожоги лица и рук возникают чаще у мальчиков при игре со взрывчатыми веществами. Температура жидкости может быть не очень высокой, но этого достаточно, чтобы вызвать ожог I—II степени нежной кожи ребенка.
При небольшом ожоге ребенок активно реагирует на боль плачем и криком. При обширных ожогах общее состояние ребенка тяжелое, хотя он удивляет своим спокойствием. Ребенок бледен и апатичен. Сознание полностью сохраняется. Цианоз, малый и частый пульс, похолодание конечностей и жажда — симптомы тяжелого ожога, шока. Шок у детей развивается при значительно меньшей площади поражения, чем у взрослых.
В течении ожоговой болезни различают 4 фазы: ожоговый шок,
острую токсемию, септикопиемию, реконвалесценцию.
Диагностика при ожогах не вызывает трудностей. Однако участки поражения, кажущиеся вначале неглубокими, в дальнейшем могут быть местами некроза с распространением его на глубину эпителиального слоя и дермы и далее в подлежащие ткани, включая кости лица.
Лечение детей с ожогами осуществляют только в условиях специализированных ожоговых центров. В стоматологические стационары дети поступают с последствиями ожогов (рис. 10.12). Около 25 % детей, перенесших ожоговую болезнь, нуждаются в многоэтапном рекон-структивно-восстановительном лечении. Его следует начинать рано, выбирая щадящие методы. Эффективны все виды пластики мягких тканей — местная, свободная кожная, пластика тканями стебельчатого лоскута. В последние годы используют метод тканевого растяжения (экспандерная технология), который позволяет закрывать значите-
|
|
Рис. 10.12.Выворот нижней губы, ке-лоидные рубцы нижнего отдела лица, дефект ушной раковины после ожога пламенем бензина.
льные площади «выращенной» кожей, идентичной по текстуре утраченной. Метод расширяет возможности пластики местными тканями, альтернативен свободной кожной пластике и пластике тканями стебельчатого лоскута, не имеет возрастных противопоказаний (рис. 10.13).
Очень важно своевременно начинать лечение детей с рубцами и Рубцовыми массивами и планировать лечение не позднее чем через 6—8 мес после выздоровления. Все предшествующее время необходимо использовать для консервативного лечения, применяя физические методы воздействия на рубцы, среди которых очень эффективен метод СВЧ-криодеструкции.
Дефекты, рубцы и рубцовые массивы головы, лица и шеи представляют значительную трудность для восстановительного лечения. Размер и глубина рубцовых изменений зависят от поверхности обожженного участка и степени ожога. После ожогов I степени остается пигментация пораженных участков кожи. После ожогов II степени, когда повреждение не распространяется за пределы толщины кожного покрова,
394 .
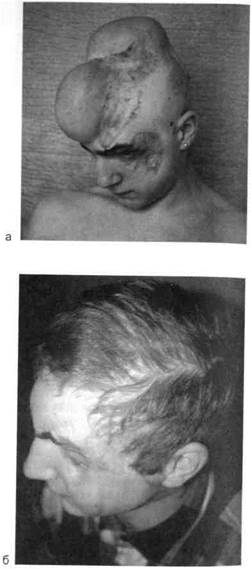
Рис. 10.13.Электротравма, а — алопеция, рубцы, дефект покровных костей черепа, лба, окологлазничной и щечной областей. Этап дермотензии; б — через 1 год после лечения.
образуются плоские, чаще атрофи-ческие рубцы, нарушающие внешний вид, подвижность и рельеф кожи. Для ожогов III—Ша степени характерно образование рубцовых массивов, приводящих к выворотам и смещению подвижных участков
лица — век, губ, углов рта. При более глубоких ожогах — Шб и IV степеней поражается не только кожа, но и подкожный жировой слой, мышцы лица и челюстные кости, образуются мощные неподвижные рубцы келоидного характера. Особенно тяжелы последствия ожогов, сопровождающихся гибелью кож-но-хрящевых отделов носа и ушных раковин. При таких повреждениях требуются сложные пластические операции, но косметический эффект достигается не всегда. В детском возрасте келоидные рубцы лица и шеи, особенно после ожогов, препятствуют пропорциональному развитию костей лица и приводят с возрастом к развитию тяжелых вторичных костных деформаций, что требует раннего лечения для профилактики нарастания вторичных деформаций костей лица всего черепа (рис. 10.14; 10.15).
Дети должны находиться на диспансерном учете. Лечение их проводят последовательно и систематически до устранения функциональных нарушений и достижения эстетических результатов.
Последствия ожоговой травмы требуют планового лечения только в условиях детского специализированного челюстно-лицевого стационара.
Отморожение лица развивается обычно при однократном более или менее длительном воздействии температуры ниже 0 °С. Степень чувствительности к холоду у детей различна и зависит от ряда физических причин и состояния организма. При большой влажности и сильном ветре отморожение может наступить даже при небольшом понижении температуры воздуха. Из биологических факторов, способствующих отморожению, имеют значение возраст, пониженное питание и нарушение кровообращения. У детей младшего возраста отморожение наступает быстрее и не сразу диагностируется.
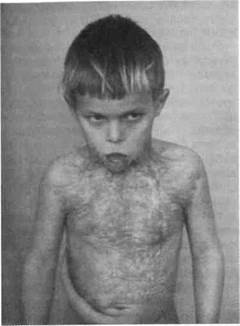
Рис. 10.14.Обезображивающие келоидные рубцы нижнего отдела лица и шеи, деформация зубных рядов во фронтальном отделе через 1 год после ожога пламенем.
Рис. 10.15.Рубцовый массив нижнего отдела лица и шеи, вторичная деформация нижней челюсти через 6 лет после ожога пламенем.
Различают общее замерзание и местное отморожение различной степени. Местному отморожению
подвергаются обычно обнаженные части тела — нос, ушные раковины, щеки, пальцы рук и ног.
Выделяют 4 степени местного отморожения: I степень характеризуется расстройством кровообращения кожи без необратимых повреждений, т.е. без некроза; II степень сопровождается некрозом поверхностных слоев кожи до росткового слоя; IIIстепень — тотальный некроз кожи, включая ростковый и подлежащие слои; при IV степени повреждаются все слои тканей, даже кости.
Клиническая картина. Наблюдаются расстройства или полное прекращение кровообращения, нарушение чувствительности и местные изменения в зависимости от степени повреждения и присоединившейся инфекции. Степень отморожения определяют только через некоторое время (пузыри могут появиться на 2—5-й день).
Под воздействием низких температур у детей иногда отмечается особый вид хронического дерматита, получившего название «ознобление», или «ознобыш» (pernio). Поражение развивается в результате длительного воздействия холода, причем не обязательно, чтобы температура воздуха была ниже О "С. Чаще заболевание наблюдается в холодное время года: осенью, продолжается зимой, а с наступлением тепла самостоятельно проходит.
Отморожению подвергаются
главным образом щеки, нос, ушные раковины, тыльные поверхности пальцев рук. Появляется красное или синюшно-багровое отечное припухание. В тепле на пораженных участках ощущаются зуд, иногда чувство жжения и болезненность. В дальнейшем, если охлаждение продолжается, на коже образуются расчесы и эрозии, которые могут вторично инфицироваться. У детей грудного возраста после длительного пребывания на воздухе в холодное время наблюдается озноб-
ление на щеках в виде ограниченных уплотнений, иногда с легкой синюшной окраской.
Лечение. При оказании первой помощи по методу Голомидова пораженный участок закрывают теплоизолирующей повязкой, которая состоит из марлеватного слоя, полиэтиленовой пленки, шерстяной ткани. Наложение такой повязки способствует снижению влияния температуры снаружи и постепенному восстановлению кровообращения в подлежащих тканях, что регулирует микроциркуляцию в поврежденном участке: тепло приходит с током крови, способствует постепенному восстановлению обменных процессов.
Теплоизоляцию сочетают с мероприятиями, направленными на общее улучшение кровообращения (горячее питье, капельное вливание жидкостей, введение сосудорасширяющих средств).
После восстановления чувствительности кожи рекомендуется накладывать повязки с бальзамом Вишневского. Этим способом удается избежать нарастания признаков отморожения [Исаков Ю.Ф., 2001].
Последующее лечение проводят в зависимости от степени отморожения. При отморожении I степени ребенка переносят в теплое помещение, а кожу смазывают медицинским рыбьим или другим жиром. Если диагностировано отморожение II степени, удаляют пузыри и накладывают повязку с каротином, синтомицином, затем ее снимают или заменяют новой. Рекомендуются облучение кварцевой лампой, УВЧ, УЗИ-терапия, лазеротерапия, УФО, кератопластики (местно). Более глубокое отморожение мягких тканей лица у детей наблюдается крайне редко.
Профилактика ознобления заключается в устранении фактора постоянного охлаждения пораженных участков лица и защите их от дейст-
вия холода. Перед прогулкой в морозные дни щеки детей следует смазывать тонким слоем жира (крема).
10.3. Повреждения челюстных костей
Анатомо-топографические особенности строения челюстей и костей лица у детей в возрастном аспекте, наличие молочных зубов и зачатков постоянных зубов в верхней и нижней челюстях, меньшая прочность, значительный объем губчатого вещества и тонкий кортикальный слой, зоны роста и слабовыраженная минерализация кости значительно отличают костную ткань ребенка от таковой у взрослого.
Детская кость эластична и гибка. Надкостница у детей толще, обильно снабжена кровеносными сосудами, растяжима и устойчива к разрыву. Надкостница образует футляр вокруг кости, который придает ей большую гибкость и защищает при травме, поэтому переломы костей лица у детей встречаются реже, чем у взрослых.
Наиболее выражены особенности строения кости и надкостницы у детей младшего и дошкольного возраста. Это, с одной стороны, защищает лицевой скелет и снижает число переломов, с другой, обусловливает типичные для детского возраста варианты повреждения, отличающиеся своеобразными клиническими признаками, рентгенологической картиной и лечением.
К типичным вариантам повреждения костей лица относятся родовая травма (см. Ушибы кости и надкостницы, переломы по типу «зеленой ветки», поднадкостнич-ные переломы, полный перелом без смещения отломков, перелом со смещением отломков и травматический остеолизис).
10.3.1. Повреждения костей лица
Клиническая картина. Ушибы кости и надкостницы чаще бывают в детском и подростковом возрасте. Они протекают по типу закрытой травмы (без ссадин, царапин, ран на коже) и приводят к развитию асептического воспаления с последующим формированием гиперостоза. Этот вид повреждения в ранние сроки не диагностируется. Даже при рентгенологическом исследовании, проводимом с целью исключения перелома челюсти, ушибы кости и надкостницы не выявляются, а утолщение надкостницы верифицируют как ее воспалительную инфильтрацию, обусловленную кровоизлиянием или гематомой мягких тканей. Ушибы надкостницы у детей способствуют усиленному пери-остальному построению кости в месте травмы, что проявляется ее утолщением, имитирующим новообразование. Утолщение кости возникает через 3—4 нед после повреждения и рентгенологически выглядит как напластование костных разрастаний на поверхности кости. В первые недели костные разрастания имеют нежный трабе-кулярный рисунок, позже переходят в плотную, слоистую кость. Ушибы, завершающиеся формированием травматического гиперостоза, чаще развиваются на нижней челюсти, очень редко на верхней (рис. 10.16).
Переломы по типу «зеленой ветки» или «ивового прута». Этот вид перелома объясняется гибкостью костей у детей. По этому типу наиболее часто развиваются переломы мыщелковых отростков. На рентгенограммах, выполненных в прямой носолобной проекции, отчетливо выявляется изгиб мыщелкового отростка кнаружи. При этом наблюдается разрыв компактной пластинки и губчатого вещества только по наружной поверхности отростка, а с внутренней поверхности ком-
Дата добавления: 2015-12-08; просмотров: 632;
